La sarna ampollosa es una enfermedad infrecuente que se suele diagnosticar en ancianos. Los hallazgos clínicos, histológicos e inmunológicos son idénticos al penfigoide ampolloso. En una búsqueda bibliográfica hemos encontrado 24 casos descritos. Aportamos un nuevo caso de sarna ampollosa en un paciente de 72 años que respondió al tratamiento con ivermectina oral y revisamos la literatura médica.
Bullous scabies is a rare disease that is usually diagnosed in elderly patients. The clinical, histological, and immunological findings are identical to bullous pemphigoid. In a review of the literature, we found reports of 24 cases. We present a new case of bullous scabies in a 72-year-old man. The lesions responded to treatment with oral ivermectin.
La sarna o escabiosis es la enfermedad producida por la infestación de la piel por el parásito Sarcoptes scabiei. Afecta a personas de todas las edades, frecuentemente a niños y ancianos. Este último grupo es susceptible de presentar lesiones más extensas y atípicas, como en forma de habones, placas de eccema o ampollas. Presentamos un caso de sarna ampollosa en un anciano que respondió al tratamiento con ivermectina y revisamos la literatura médica.
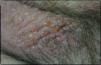
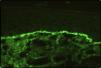
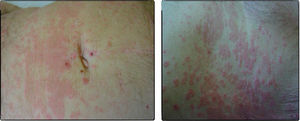
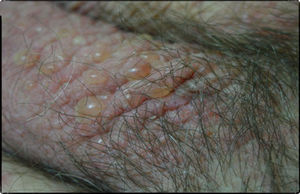
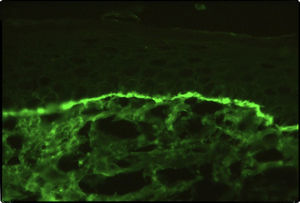
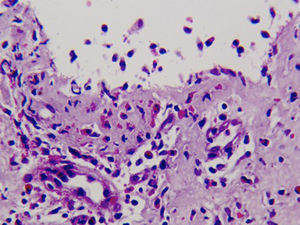
Caso clínicoSe trata de un paciente varón de 72 años con antecedentes de diabetes mellitus tipo 2, hipertensión arterial e insuficiencia renal crónica en tratamiento con metformina, tiazidas y enalapril, que consultó por lesiones pruriginosas de 4 meses de evolución, con mala respuesta a prednisona en dosis de 5mg/día e hidroxicina. En la exploración física presentaba pápulas eritematoescamosas que confluían en placas generalizadas y se habían iniciado en el tronco. El prurito era tan intenso que interfería con las actividades de la vida diaria y el sueño (figs. 1 y 2). Con el diagnóstico de escabiosis, se trató con permetrina tópica al 5%; sin embargo, el paciente no mejoró del prurito y a los 7 días empezaron a aparecer ampollas tensas de líquido claro, de 1 a 5cm, sobre piel eritematosa, en los genitales y los pliegues inguinales (fig. 3), con signo de Nikolsky negativo; asimismo, las placas eritematoescamosas se volvieron urticariformes. No presentaba afectación palmoplantar, mucosa ni facial. Se realizó un análisis de sangre que mostró una anemia normocítica, 14.570 leucocitos/ml (82% de polimorfonucleares, 11% de linfocitos y 7% de eosinófilos), creatinina de 2,5mg/ml, proteinograma normal, anticuerpos antitransglutaminasa normales y una placa de tórax, que fue normal. Se procedió a realizar una biopsia para estudio mediante histología convencional e inmunofluorescencia directa de una de las ampollas, y se halló un infiltrado perivascular con eosinófilos en la dermis papilar, ausencia de epidermis y depósitos lineales de IgG y C3 en la membrana basal (figs. 4 y 5). La inmunofluorescencia indirecta fue negativa. Con el diagnóstico de penfigoide ampolloso se inició tratamiento con prednisona en dosis de1mg/kg/día, y se obtuvo un claro empeoramiento de la clínica, aparición de nuevas lesiones e hiperqueratosis distal. Con esta evolución, y tras la aparición de nuevos casos en el entorno familiar del paciente, finalmente se diagnosticó de sarna ampollosa, con curación de todas las lesiones y del prurito con 2 dosis de ivermectina de 200μg/kg (17mg), separadas por 10 días, y una fórmula magistral con urea al 10%, permetrina al 5%, acetónido de triamcinolona al 0,1% y gentamicina al 0,1%. Los corticoides orales se retiraron durante las siguientes 3 semanas, y a los 6 meses de seguimiento el paciente se mantenía asintomático y sin aparición de nuevas ampollas.
DiscusiónLas lesiones ampollosas son una manifestación atípica de la sarna. Son más frecuentes en ancianos y simulan clínica e histológicamente a un penfigoide ampolloso1, por lo que clásicamente recibió la denominación de erupción tipo penfigoide ampolloso2. Ambas entidades pueden ser indistinguibles, sobre todo cuando no se hallan ni el parásito ni detritus en el raspado de la piel. Bean describió el primer caso en 19743 y, desde entonces, se han recogido 24 casos en la literatura médica4.
La patogenia que se ha postulado para la formación de ampollas es que la persistencia de S. scabiei en la piel por un período de tiempo largo desencadena una respuesta inmunitaria específica con activación de los linfocitos T cooperadores tipo 2, lo que eleva los niveles de interleuquina 5 y, consecutivamente, de eosinófilos con secreción de enzimas proteolíticas cerca de la membrana basal y, finalmente, la formación de ampollas5.
Se ha discutido si estas ampollas son propiamente de escabiosis o si es el parásito el que desencadena un penfigoide ampolloso como tal6. Para diferenciar ambas entidades, Nakamura et al6 recogieron los casos de sarna ampollosa descritos en la literatura médica y los compararon con pacientes diagnosticados de penfigoide ampolloso y, además, de sarna. Encontraron una inmunofluorescencia positiva con depósitos de IgG o C3 (granular o lineal) en el 73% de los casos de sarna ampollosa; sin embargo, la inmunofluorescencia indirecta fue negativa en la mayoría de ellos (sólo en un caso fue positiva para IgG pero en valores bajos). En contraste, en los pacientes afectados de penfigoide ampolloso y escabiosis se hallaron depósitos lineales de IgG en C3 con inmunofluorescencia indirecta también positiva (IgG en valores altos). En conclusión, una inmunofluorescencia indirecta negativa o con valores bajos apoyaría el diagnóstico de sarna ampollosa6. En la tabla 1 se resumen los casos descritos en la literatura médica de sarna ampollosa.
Casos publicados en la literatura médica de sarna ampollosa
| Paciente n.o (año) | Autor | Edad | Sexo | IFD | IFI | Tratamiento |
| 1 (1974) | Bean3 | 1 | H | NR | NR | HGB 1% |
| 2/3 (1981) | Ponze-Navarez | 9/13 | M/M | NR/NR | NR/NR | Bencil benzoato 10% |
| 4 (1989) | Viraben | 34 | M | – | – | Bencil benzoato 10% |
| 5/6 (1991) | Brawan et al2 | 67/76 | H/H | IgG granular/IgG y C3 lineal | –/NR | HGB 1% |
| 7 (1991) | Brawan et al | 76 | H | IgG y C3 lineal | – | HGB 1% |
| 8 (1992) | Kurosawa et al | 76 | M | NR | NR | HGB 1% |
| 9 (1993) | Ostlere et al | 36 | M | C3 lineal | IgG AMB×10 | Malation 1% |
| 10 (1993) | Said et al | 74 | H | – | NR | HGB 1%, lindano 1% |
| 11 (1993) | Parodi et al | 69 | H | IgM y C3 lineal | – | HGB 1% |
| 12 (1995) | Veraldi et al | 66 | M | C3 granular | – | Bencil benzoato 25% |
| 13 (1995) | Haustein et al.8 | 73 | H | C3 granular | – | Permetrina 5% |
| 14 (1996) | Slawsky et al | 76 | H | IgG y C3 lineal | – | Permetrina 5%, HGB 1%, sulfuro 6% |
| 15/16 (1997) | Clyti et al | 73/89 | H/M | –/– | NR/NR | Bencil benzoato 25% |
| 17/18 (2000) | Bosch-Garcia et al10 | 70/72 | M/H | –/– | NR/NR | Permetrina 5%/ Ivermectina oral |
| 19/20 (2001) | Bornhovd et al5 | 76/89 | H/H | IgG, C3 y C4 granular/ IgG y C3 lineal | –/IgG 1:160 | HGB 1% |
| 21 (2003) | Brar et al | 52 | H | – | – | Permetrina 5% |
| 22 (2003) | Shahab1 | 4 | H | NR | NR | Permetrina 5% |
| 23 (2003) | Nakamura et al7 | 71 | H | IgG y C3 lineal | – | Ivermectina oral |
| 24 (2006) | Ansarin et al4 | 42 | H | – | NR | Lindano 1% |
| 25 (2006) | Galvany et al | 72 | H | IgG y C3 lineal | – | Ivermectina oral |
AMB: antimembrana basal; H: hombre; HGB: hexacloruro de gamma-benceno; IFD: inmunofluorescencia directa; IFI: inmunofluorescencia indirecta; Ig: inmunoglobulina; M: mujer; NR: no realizada.
En cuanto al tratamiento, se han descrito casos de sarna ampollosa con buena respuesta a tratamientos tópicos con permetrina al 5% en los días 1, 8 y 158,9, lindano al 1%2, hexacloruro de gamma benceno al 1% y malatión al 1%, con resolución de las ampollas. Si existen signos de hiperqueratosis distal, es necesario añadir un queratolítico como la urea o el ácido salicílico7 para que penetre el principio activo. De los casos revisados, sólo 2 se trataron con ivermectina oral (12mg en 2 dosis únicas separadas por 10 días), sin mejoría del prurito hasta el mes y medio de tratamiento. En nuestro caso, hubo respuesta total del prurito y las ampollas a los 15 días con ivermectina de 200μg/kg en 2 dosis (días 0 y 10); a los 6 meses de seguimiento, el paciente se mantenía asintomático y sin aparición de nuevas ampollas. En un estudio reciente de dermatología basada en la evidencia11 se concluye que es más efectiva la permetrina al 5% que la ivermectina oral para el tratamiento de la sarna; sin embargo, no concretan el tipo ampolloso. En nuestro caso, no obstante, fue al contrario, y el paciente respondió a la ivermectina oral. Una explicación podría ser la inadecuada aplicación de la permetrina por su edad.
Aportamos un nuevo caso de sarna ampollosa en un paciente anciano con inmunofluorescencia directa positiva e indirecta negativa, que presentó buena respuesta terapéutica a la ivermectina por vía oral.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.