Un varón de 43 años, natural de Brasil y sin antecedentes de interés, consultó por unas lesiones cutáneas pruriginosas, de 3 semanas de evolución, en zonas fotoexpuestas. A los 6 meses se habían extendido y se acompañaban de astenia, artralgias y placas alopécicas.
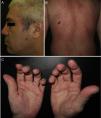
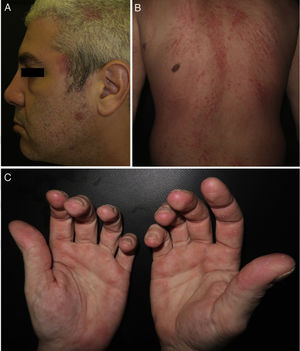
Exploración físicaLas lesiones iniciales estaban constituidas por placas eritematoedematosas localizadas en el escote, la zona preauricular izquierda, el párpado inferior izquierdo y el cuero cabelludo (fig. 1A). En su evolución aparecieron placas alopécicas, úlceras orales, eritema y edema en ambos párpados inferiores y eritema flagelado en el dorso (fig. 1B). Se observaban también pápulas palmares, úlceras en los pulpejos, así como descamación y placas hiperqueratósicas en las caras laterales de los dedos (fig. 1C). Además, se constató la presencia de placas eritematosas e hiperqueratósicas en los codos, las rodillas y en las articulaciones tanto metacarpofalángicas como interfalángicas.
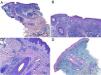
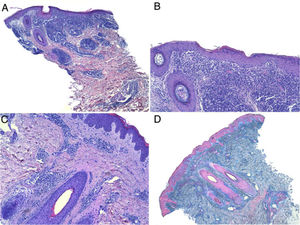
HistopatologíaSe realizó un punch de 4mm de una placa facial y su estudio histológico, con hematoxilina-eosina, mostró una epidermis con hiperqueratosis ortoqueratósica, vacuolización de la capa basal con queratinocitos necróticos escasos, y un infiltrado inflamatorio linfohistiocitario perivascular y perianexial superficial y profundo en la dermis (figs. 2A-2C). La tinción para mucina (azul alcian) mostró depósitos en la dermis (fig. 2D).
Otras pruebas complementariasEn la analítica destacaba la presencia de anticuerpos (Ac) antinucleares y citoplasmáticos (ANA) 1:80 moteado y 1:80 nucleolar, y Ac anti-MDA5 positivo. Los valores de creatina-cinasa y de aldolasa estaban dentro del rango de normalidad. El PET-TC y las pruebas de función respiratoria fueron normales.
¿Cuál es el diagnóstico?
DiagnósticoDermatomiositis (DM) anti-MDA5 positivo.
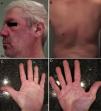
Evolución y tratamientoEl diagnóstico de presunción inicial fue de lupus tumidus. Con la progresión de la clínica cutánea, las manifestaciones sistémicas y la positividad del Ac anti-MDA5, se reorientó a DM con Ac anti-MDA5 positivo. El paciente fue tratado con un corticoide tópico, prednisona oral (1mg/kg/día), micofenolato de mofetilo (2g/día), y nitroglicerina tópica al 0,2% para las úlceras digitales. Debido a la mala respuesta de la clínica cutánea, se añadieron Ig intravenosas mensuales y, posteriormente, se cambió el micofenolato de mofetilo por tofacitinib (5mg/12h) –en uso compasivo. El paciente presentó una resolución casi completa de las lesiones a los 2 meses de haber finalizado 6 ciclos de Ig intravenosas, coincidiendo, a su vez, con los 5 meses desde el inicio del tofacitinib (fig. 3).
ComentarioLa DM es una miopatía inflamatoria idiopática con unos cambios anatomopatológicos que pueden ser indistinguibles del lupus eritematoso1. El reconocimiento de las lesiones cutáneas características puede dar la clave diagnóstica1.
Los pacientes con DM anti-MDA5 presentan unas manifestaciones mucocutáneas características, algunas debidas a una vasculopatía oclusiva subyacente2. Destacan las úlceras orales dolorosas, la paniculitis, la alopecia difusa, unas úlceras cutáneas dolorosas que pueden progresar a isquemia y necrosis, las manos de mecánico y unas pápulas palmares frecuentemente dolorosas (signo de Gottron inverso)2–4. Tienen menor incidencia de miositis2,3,5, y peor pronóstico3–5. La manifestación sistémica más importante es la enfermedad pulmonar intersticial, que tiene una prevalencia del 42-100% y que frecuentemente evoluciona a una forma rápidamente progresiva, pudiendo tener un desenlace fatal2–4. Esto último condiciona la necesidad de realizar pruebas de función respiratoria, de capacidad de difusión pulmonar y una tomografía computarizada de alta resolución a todos los pacientes con DM y Ac anti-MDA5 positivo6. Otras manifestaciones sistémicas que pueden asociar son neumomediastino, edema de las manos, artralgias y artritis4, fiebre y astenia2. Parece ser que tienen un riesgo de malignidad disminuido, aunque igualmente se recomienda realizar el mismo cribado de neoplasia que en el resto de pacientes con DM2.
El diagnóstico diferencial de las lesiones cutáneas iniciales incluye el lupus tumidus, el infiltrado linfocítico de Jessner y las picaduras de artrópodo. Las placas eritematodescamativas sobre las superficies extensoras (signo de Gottron), podrían confundirse con una psoriasis. El eritema flagelado puede aparecer en la DM, pero también se ha descrito de manera característica en la dermatitis por shiitake, en pacientes oncológicos en tratamiento con bleomicina y en la enfermedad de Still del adulto.
Una vez descartada patología neoplásica asociada, la base del tratamiento de la DM son los corticoides sistémicos a altas dosis asociados a inmunosupresores6. La gravedad de la afectación cutánea y sistémica junto a la presencia de Ac anti-MDA5 condiciona la intensidad del tratamiento6.
En conclusión, se ha descrito un caso clínico con unas lesiones iniciales sugestivas de lupus tumidus que evolucionó a un cuadro característico de DM, en el que la presencia de anticuerpos anti-MDA5 permitió llegar al diagnóstico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.