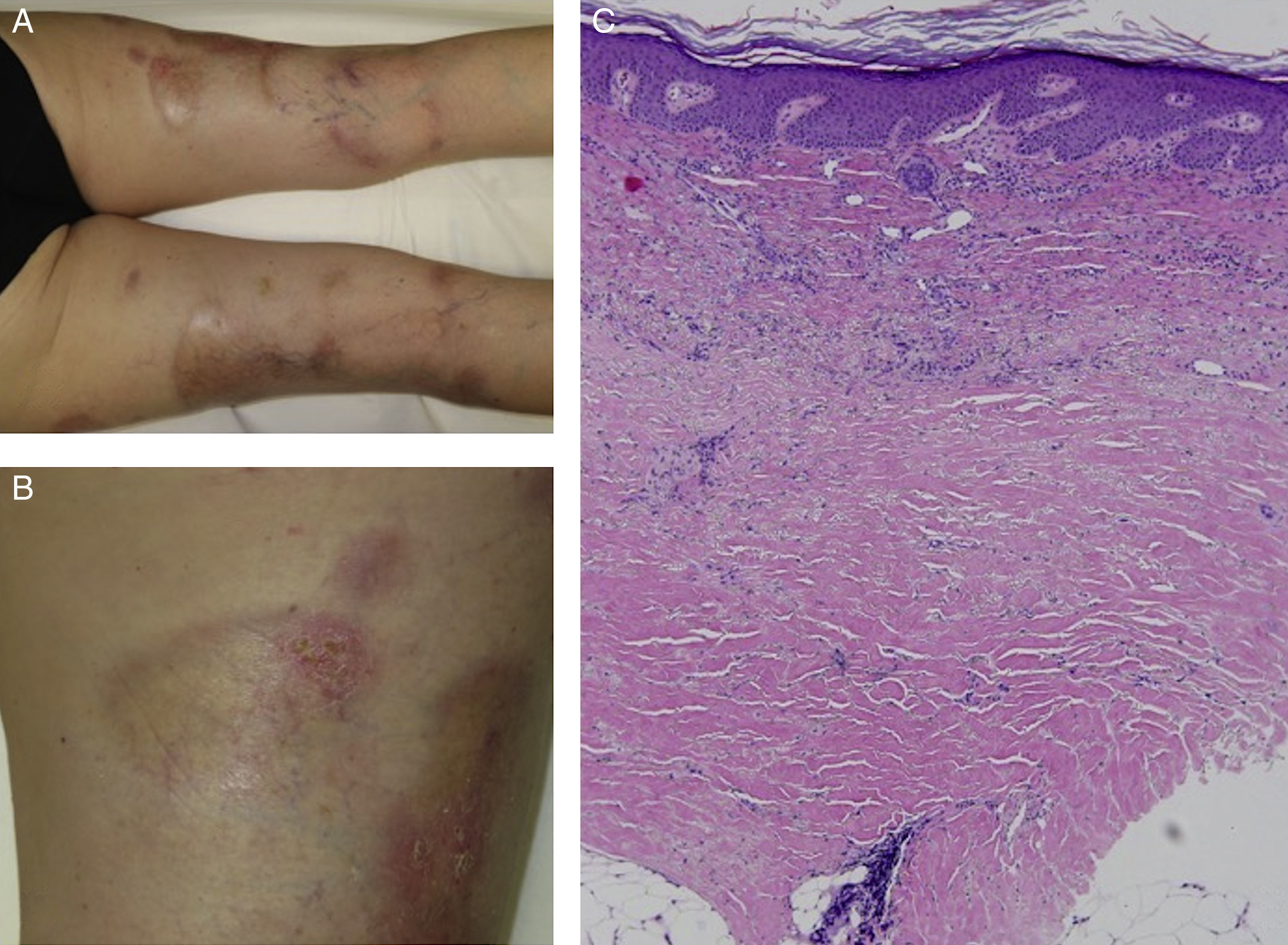
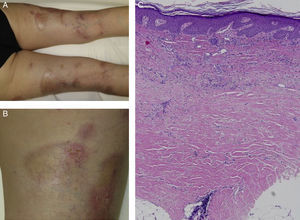
Presentamos el caso de una mujer de 63 años con antecedente de psoriasis pustulosa y en placas, de 4 años de evolución. Había recibido previamente tratamiento tópico con clobetasol, calcipotriol/betametasona y acitretina oral a dosis de 25mg diarios, así como fototerapia UVB de banda estrecha. Debido a la persistencia de las lesiones, se decidió iniciar terapia sistémica con ustekinumab. En la visita de control de los 6 meses tras el inicio del tratamiento biológico, la psoriasis había mejorado. Sin embargo, en la región posterior de ambas piernas, y coincidiendo con áreas blanqueadas de antiguas placas de psoriasis, aparecieron varias placas nacaradas con borde violáceo y duras al tacto (figs. 1A y B). Con la sospecha clínica de morfea localizada se realizó una biopsia para estudio histológico de una de las lesiones, obteniéndose el diagnóstico de morfea (fig. 1C).
Imágenes clínicas e histológicas de la paciente: A) Placas nacaradas con bordes violáceos (lilac ring), duras al tacto bajo antiguas placas de psoriasis en las extremidades inferiores de la paciente. B) Mayor detalle donde se aprecia la coexistencia de placas morfeiformes con placas eritematosas de aspecto psoriasiforme. C) Bandas de colágeno en dermis reticular y profunda, densamente empaquetadas, paralelas a la unión dermo-epidérmica (H&E ×10).
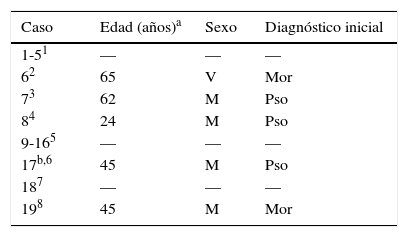
La coexistencia de morfea con psoriasis es un hallazgo raro en la práctica clínica habitual. Hasta la fecha hay descritos en la literatura 19 casos (tabla 1)1–8. Aún así, la psoriasis es la enfermedad autoinmunitaria más frecuentemente asociada a morfea, representando un 11,6% de los pacientes afectos con morfea, de una segunda enfermedad inmunomediada1. Los pocos casos publicados y la falta de conocimiento de los mecanismos fisiopatológicos de ambas entidades, dificultan la comprensión de este fenómeno. Aunque se postulan varias hipótesis.
Recolección de los casos descritos en la literatura indexada de psoriasis y morfea en un mismo paciente
| Caso | Edad (años)a | Sexo | Diagnóstico inicial |
|---|---|---|---|
| 1-51 | — | — | — |
| 62 | 65 | V | Mor |
| 73 | 62 | M | Pso |
| 84 | 24 | M | Pso |
| 9-165 | — | — | — |
| 17b,6 | 45 | M | Pso |
| 187 | — | — | — |
| 198 | 45 | M | Mor |
M: mujer; Mor: morfea; Pso: psoriasis; V: varón.
En primer lugar, nuestra paciente pudo haber desarrollado la morfea concomitantemente con la psoriasis debido a una base inmunológica común en ambas entidades. Se han descrito múltiples vías de diferenciación del linfocito T helper (LTh) más allá de las descritas en este artículo, de las cuales 3 de ellas son de especial interés en nuestro caso9,10; La vía del LTh1 y sus interleucinas (IL) asociadas (IL-2, IL-12 e interferón gamma) regulan la inmunidad celular, y se asocian a procesos como la psoriasis, la enfermedad inflamatoria intestinal o la enfermedad de injerto contra el huésped. Por otro lado, el LTh2 y las IL-4, IL-5 e IL-13 están involucrados en la inmunidad humoral, siendo hasta el momento la principal vía conocida implicada en la morfea. Recientemente se ha establecido una tercera vía que ha ido cobrando protagonismo en las enfermedades inmunomediadas y que parece interactuar con las 2 anteriores: el LTh17 y la IL-17, IL-22 e IL-23. Varios autores defienden que una desregulación entre estas vías podría ser la causante de la coexistencia de ambas entidades en un mismo paciente3,4,11. El entorno inmunológico de la psoriasis, protagonizado por la vía Th1, podría enmascarar las manifestaciones de enfermedades esclerosantes como la morfea, protagonizadas por Th2. En concordancia con lo anterior, Bezalel SA. et al. presentan un paciente con esclerosis múltiple en tratamiento con interferón (INF) que desarrolló placas de morfea, concluyendo que la inducción de la vía Th2/IL-4 ocasionada por el INF pudo precipitar la aparición de las lesiones morfeiformes11.
Así mismo, existe una mayor prevalencia de ANA positivos en los pacientes que presentan ambas entidades, hecho que otorga mayor validez a la teoría inmunogénica4.
En función de lo anteriormente descrito, la introducción de ustekinumab, un anticuerpo monoclonal IgG1 anti-IL12/23, podría haber bloqueado la vía de señalización Th1, provocando a su vez una mayor expresión de Th2, y la consecuente formación de placas de morfea en una paciente predispuesta. Por ello, no podemos descartar que el desarrollo de la morfea en nuestra paciente sea un efecto adverso al ustekinumab. Este fármaco fue aprobado por la FDA en junio de 2008, y hasta el momento no hemos hallado, en la literatura, ninguna publicación que lo asocie al desarrollo de morfea. Sin embargo, sí que existe asociación de placas de morfea en pacientes con psoriasis en tratamiento con etanercept, las cuales se extendían más allá del sitio de inyección6.
Finalmente, podría haber sido la psoriasis la que actuase como desencadenante de la morfea en una paciente predispuesta, tratándose en tal caso de un ejemplo de respuesta isotópica de Wolf.
A modo de conclusión, no podemos descartar ninguna de las 3 teorías; inmunológica, farmacológica o respuesta isotópica de Wolf. Tampoco podemos saber si la morfea estaba presente bajo las placas de psoriasis previamente. A pesar de ello creemos que tales hipótesis no se excluyen entre ellas, y la interacción del fármaco sobre un sistema inmunitario alterado de base podría haber sido el causante del desarrollo de la morfea en nuestra paciente. La publicación de nuevos casos semejantes, así como la mejor comprensión de los mecanismos fisiopatológicos de ambas enfermedades, podrían arrojar luz al enigma.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.