La psoriasis ungueal ha sido considerada clásicamente una de las manifestaciones más difíciles de tratar de la enfermedad. Los últimos estudios han evidenciado una mayor prevalencia de infecciones fúngicas en las uñas psoriásicas, por lo que debemos practicar cultivos al inicio y durante el tratamiento. En los últimos años han aparecido numerosas novedades terapéuticas en la psoriasis; algunas son eficaces tanto para las lesiones cutáneas como para las ungueales (ciclosporina y biológicos). A nivel tópico, los derivados de la vitamina D y A, así como la laca de clobetasol propionato al 8% pueden conseguir mejorar tanto las lesiones del lecho como las de la matriz ungueal.
Nail psoriasis has traditionally been considered as one of the most difficult forms of psoriasis to treat. The most recent studies have found a higher prevalence of fungal infections in psoriatic nails and therefore cultures before and during treatment are necessary. Over the last few years, novel psoriatic therapies have been developed, some of which are effective for both skin and nail lesions (cyclosporine and biologic agents). Of the topical agents, vitamin D and A derivatives as well as nail lacquer containing 8% clobetasol propionate can help improve lesions of both the nail bed and matrix.
Durante muchos años la psoriasis ungueal ha sido, tanto para los pacientes como para los dermatólogos, una de las localizaciones anatómicas más frustrantes de la enfermedad a la hora de tratar, y no era de extrañar que muchos pacientes con psoriasis tuvieran un tratamiento específico, más o menos novedoso, para el resto del cuerpo, y en cambio para las uñas era mejor no hacer nada, ya que, más allá de las do- lorosas infiltraciones con corticoides, no había salido nada nuevo. Todo ello sin olvidar que muchas veces los pacientes refieren dolor asociado y que, lógicamente, para muchos de ellos es una alteración más de su imagen corporal, y en muchas ocasiones muy llamativa. Es obvio por tanto que ha sido un problema sanitario que no ha tenido la atención que debiera.
En la actualidad, con la aparición de nuevos principios activos y de los vehículos adecuados para su penetración transungueal, podemos decir que el panorama ha cambiado sustancialmente. En el diagnóstico se han ideado métodos numéricos parecidos al Psoriasis Area and Severity Index (PASI), que permiten una valoración de la intensidad de las lesiones y, con ello, una mayor reproducibilidad de los estudios.
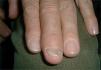
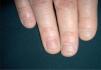
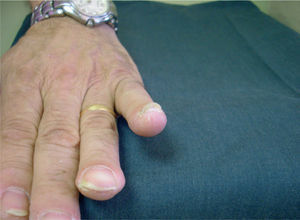
Aspectos epidemiológicosLa afectación de las uñas en el transcurso de la psoriasis es muy frecuente, variando el porcentaje de pacientes afectos entre el 10 y el 78 %1. En nuestra experiencia, la frecuencia es del 53 % (n = 164)2. Se afectan con más frecuencia las uñas de las manos que las de los pies y, a su vez, lo habitual es que se afecte más de una uña. De hecho, la psoriasis es una de las enfermedades que más afecta al aparato ungueal. También es bien reconocida la asociación entre la psoriasis ungueal y la artritis psoriática (el 70 % de los pacientes tienen lesiones ungueales) [2] (fig. 1), a la que no sólo suele acompañar, sino a veces preceder. En ocasiones los pacientes son remitidos desde el servicio de reumatología
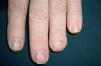
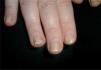
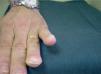
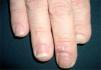
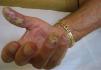
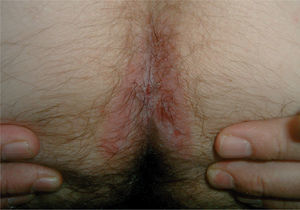
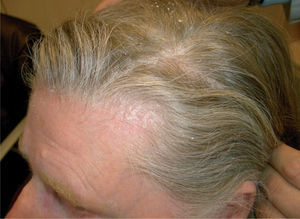
por presentar una artritis en estudio, y no es de extrañar que si lo que tiene el paciente es una artritis psoriática, sólo tenga lesiones ungueales o, a lo sumo, en el pliegue interglúteo (fig. 2) o el cuero cabelludo (fig. 3).
La psoriasis ungueal en la infancia es rara3 y, en ocasiones, cuando aparece puede estar englobada en la distrofia conocida como síndrome de las 20 uñas, el cual puede tener, a su vez, diferentes etiologías.
Recientemente se ha puesto de manifiesto que los pacientes con psoriasis ungueal son HLA-Cw*0602-negati- vos (en el cromosoma 6), siendo, al mismo tiempo, casos de psoriasis de inicio tardío y curso severo4.
En los últimos años se han llevado a cabo multitud de estudios para poner de manifiesto el impacto psicosocial que genera la psoriasis y la alteración que conlleva en su calidad de vida. En un estudio que publicamos en el año 20035, pusimos de manifiesto cómo un 38,8% de nuestros pacientes no acudieron a baños públicos en el último mes y, por otro lado, el estrés fue el factor desencadenante de los brotes en el 43 % de los encuestados (n = 1.500). No cabe duda que las lesiones que alteran la imagen corporal de las manos y las uñas son las que más impacto psicopsocial producen. Con todo ello, no podemos olvidar que muchos pacientes refieren, además, dolor ungueal, como puso de manifiesto un estudio llevado a cabo con 1.728 pacientes, de los cuales el 51,8 % refería dolor de las uñas afectas y el 58,9 % tenía una restricción en sus actividades diarias.
Existe una relación entre la duración de las lesiones cutáneas y la frecuencia de la afectación ungueal6.
Como en el resto de las localizaciones anatómicas, cuando un paciente presenta un brote, hemos de valorar la existencia de uno o varios factores desencadenantes. Además del estrés, que suele ser el más relevante, no debemos olvidar los traumatismos repetidos (fenómeno de Koebner), razón por la cual se afectan más las uñas de las manos que de los pies, sobre todo en trabajadores manuales4. También se ha descrito la aparición de psoriasis ungueal inducida por litio7, bloqueadores beta e interferón4.
Clásicamente se había considerado que la onicomicosis era muy poco frecuente en una uña afecta de psoriasis8; sin embargo, en los últimos años hemos podido observar que no es así desde que Gupta et al estudiaron una serie de 561 pacientes con psoriasis y observaron que cuando las uñas de los pies tenían lesiones psoriáticas la frecuencia de onicomicosis aumentaba hasta el 27 %, aumentado el riesgo con la edad y siendo el tipo de hongos responsables los mismos que en la población sana9. En nuestra experien- cia10, en una serie de 20 pacientes con psoriasis ungueal, 6 (30 %) presentaron cultivos positivos a dermatofitos, levaduras y mohos, curiosamente 2 de estos pacientes presentaron cultivo positivo a Epidermophyton floccosum, un patógeno muy poco común de tiña unguium. Por último, un factor importante a tener en cuenta es que el uso de uñas artificiales puede incrementar el riesgo de sobreinfección bacteriana y micótica de las uñas con psoriasis. Debemos recomendar a los pacientes que no manipulen sus uñas, que eviten una manicura excesiva y que no se las coman.
Una conclusión importante a extraer del estudio es que siempre debemos practicar un examen directo (KOH) y un cultivo micológico antes de iniciar el tratamiento, sobre todo si vamos a emplear corticoides y, cómo no, si al inicio o durante el tratamiento el paciente refiere dolor ungueal. Un aspecto práctico a tener en cuenta es que las lesiones de psoriasis ungueal y onicomicosis son parecidas y se pueden confundir, un argumento más para realizar pruebas complementarias antes del tratamiento. Dado que la psoriasis es una enfermedad inmunológica precipitada por su- perantígenos, no es de extrañar que la infección micótica pueda actuar como factor precipitante del brote, por lo que siempre debe ser debidamente controlada (tabla 1).
Aspectos epidemiológicos de la psoriasis ungueal
| – Frecuencia entre el 10-78% de los pacientes con psoriasis, en nuestra experiencia (n = 164): 53% |
| – Se afectan más las uñas de las manos que de los pies |
| – Habitualmente hay varias uñas con lesiones |
| – Suele asociarse a psoriasis del cuero cabelludo y pliegue interglúteo, y a veces es la única manifestación de la enfermedad |
| – Con frecuencia se asocia a artritis psoriática |
| – Son más frecuentes en adultos |
| – Factores desencadenantes: traumatismos (Koebner), estrés, infecciones (micosis) y fármacos |
| – Siempre hay que descartar una micosis concurrente |
| – Ocasiona un impacto psicosocial importante, además de dolor (51,8 %) y limitación en las actividades diarias de los afectados (58,9%) |
Como en el resto de las localizaciones anatómicas, la psoriasis ungueal evoluciona en brotes, con remisiones que, a su vez, pueden ser espontáneas o debidas al tratamiento. En general, los pacientes acuden con lesiones en otras áreas y suele haber una correlación entre la gravedad de las mismas y la importancia de la afectación ungueal6.
La psoriasis puede afectar a cualquier elemento del aparato ungueal, lecho y/o matriz y, en función de ello, dará como resultado diferentes expresiones clínicas. En la práctica clínica lo más frecuente es encontrar alteraciones del lecho ungueal aisladas o junto a un mayor o menor grado de lesiones de la matriz (pitting). Por el contrario, estas últimas aparecen pocas veces de formas aislada. Además, los pacientes siempre consultan por las alteraciones del lecho, como la onicolisis o la hiperqueratosis, que pueden ocasionar dolor además de ser más antiestéticas (tabla 2).
Formas clínicas de la psoriasis ungueal
|
|
|
|
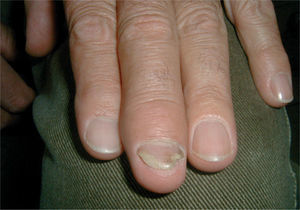
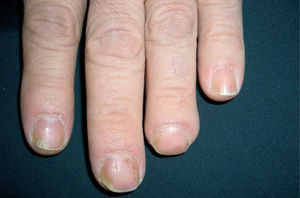
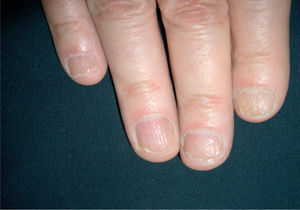
Son depresiones puntiformes, generalmente múltiples e irregulares, y más toscas y profundas que las observadas en otras patologías como la alopecia areata o los eczemas, que se deben a una afectación focal y transitoria de la matriz proximal, y corresponden a islotes de paraqueratosis de dicha matriz que, al eliminarse con la aparición de la uña, dejan la depresión en la lámina ungueal (fig. 4).
TraquioniquiaAparece como resultado de una alteración permanente de la matriz proximal, la superficie ungueal es rugosa y sin brillo.
LeuconiquiaColoración blanquecina parcial de la lámina ungueal, como consecuencia de la afectación de la matriz intermedia.
Líneas de BeauAparecen cuando se altera la matriz proximal o intermedia en toda su longitud.
Lúnula rojaSe produce como resultado de la afectación de la matriz distal.
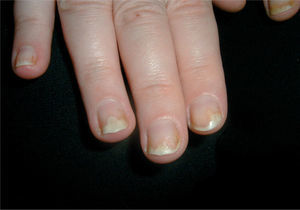
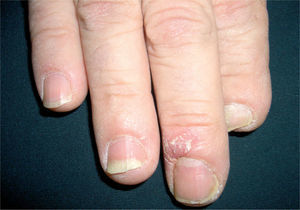
Psoriasis del lecho unguealOnicolisisEs una de las alteraciones más frecuentes y características de la psoriasis ungueal. Además, la psoriasis es una de las principales causas de onicolisis. Se produce un despegamiento distal de la lámina ungueal con respecto al lecho, en el cual observamos un área más o menos grande de la lámina ungueal, blanquecina, rodeada de un collarete erite- matoso o una mancha en aceite, signo que es muy sugestivo de psoriasis y nos ayuda a descartar otras causas de onicolisis (fig. 5). En ocasiones la tonalidad blanquecina adopta un color verduzco o marronáceo debido a la colonización por bacterias u hongos.
Hiperqueratosis subunguealEs también, junto a la onicolisis, una manifestación muy frecuente de la psoriasis ungueal (fig. 6), además es frecuente que puedan coexistir en un mismo paciente. Se debe a una proliferación importante de células paraqueratósicas, que se traduce en una masa densa, pulverulenta y blanquecina que despega distalmente la lámina ungueal. Es la forma clínica que más se confunde con una onicomicosis.
Manchas de aceite o salmónEs la única lesión exclusiva de la psoriasis ungueal, en ella se observan áreas redondas u ovales en el centro de la lámina de coloración anaranjadas (fig. 7).
Hemorragias en astillaSon lineales, con aspecto filiforme y distal. Suelen observarse sólo en los dedos de las manos.
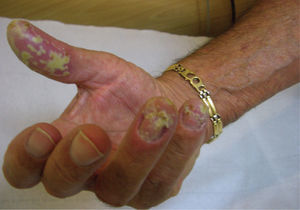
Paroniquia o perionixis psoriáticaEs una manifestación relativamente frecuente de la psoriasis. En ella se observan lesiones eritemato-escamosas que afectan el reborde proximal y/o lateral ungueal, generalmente junto a lesiones de la matriz y/o la lámina ungueal (fig. 8).
La acropustulosisEn este caso aparecen pústulas peri o subungueales en el contexto de una acropustulosis continua de Hallopeau (fig. 9) o, más raramente, una psoriasis pustulosa localizada o generalizada.
Diagnóstico de la psoriasis unguealEn la mayoría de los casos, el diagnóstico de psoriasis ungueal se establece por criterios clínicos, siendo para ello muy importante explorar el resto de la piel, con el fin de encontrar placas de psoriasis, pero recordemos que a veces la única manifestación fenotípica de la psoriasis se dará en las uñas. A pesar de todo es relativamente frecuente que coexista con lesiones en el cuero cabelludo, pliegue interglúteo y artritis psoriática. Desde el punto de vista clínico, es muy evocador pensar en psoriasis ante unos hoyuelos o pits profundos e irregulares, así como manchas de aceite y onicolisis rodeada de una mancha salmón en ribete (tabla 3). Es aconsejable complementar la exploración con la toma de fotografías digitales, en las cuales podemos apreciar más subjetivamente las alteraciones y evaluar la progresión terapéutica.
Diagnóstico clínico de la psoriasis ungueal
| – Valorar otras áreas afectas de psoriasis |
| – En casos de psoriasis ungueal aislada explorar el cuero cabelludo y el pliegue interglúteo |
| – Los hoyuelos o «pits» de la psoriasis son profundos e irregulares |
| – Las manchas de aceite son propias de la psoriasis |
| – La onicolisis psoriásica se rodea de un ribete en mancha salmón |
| – Practicar KOH y cultivo micológico |
| – A veces es necesario realizar una biopsia ungueal |
El diagnóstico clínico debe ser completado con unas pruebas complementarias como el examen directo y tinción con KOH de las escamas obtenidas de las lesiones ungueales, así como el posterior cultivo micológico. En ocasiones, también es recomendable la práctica de un cultivo bacteriológico (uñas de coloración verdosa). La biopsia de la matriz o del lecho ungueal, que permitiría observar los rasgos histológicos de la psoriasis, en general se realiza pocas veces para confirmar el diagnóstico6.
De la misma forma que la gravedad de la psoriasis cutánea puede ser cuantificada mediante un parámetro numérico, el PASI, recientemente se ha ideado una escala con la misma finalidad para las uñas, el denominado NAPSI (nail psoriasis severity index)11. De esta forma, podemos evaluar de forma objetiva la intensidad de la psoriasis ungueal, lo que permite una mayor fiabilidad en los estudios clínicos. En la tabla 4 se indican las instrucciones para calcular el NAPSI. Como le ha pasado al PASI, y a pesar de que el NAPSI fue descrito en 2003, ya ha sido criticado por falta de objetividad y se ha propuesto una modificación del mismo12. La principal ventaja del NAPSI modificado es que permite una valoración más pormenorizada de la uña diana para cada parámetro ungueal en concreto, con lo cual refleja mejor la evolución tras el tratamiento.
Instrucciones para el cálculo del NAPSI (nailpsoriasis severity index)
| Se divide la uña en 4 cuadrantes imaginarios mediante líneas horizontales y verticales. Cada uña es evaluada para buscar signos de afectación de la matriz ungueal o del lecho |
| 1. Matriz ungueal: «pitting»», leuconiquia, lúnula roja y traquioniquia. Se evalúa cada cuadratante de la uña para detectar la presencia de estos parámetros: 0 no, 1 en un cuadrante, 2 en 2 cuadrantes, 3 si está en 3 y 4 si está presentes en los 4 cuadrantes de la uña |
| 2. Lecho ungueal: onicolisis, hiperqueratosis subungueal, manchas de aceite y hemorragias en astilla; de 0 a 4 |
| 3. Cada uña obtiene una puntuación de 0 a 8. Cuando se suman todas se obtiene el NAPSI, que oscila de 0–80 en manos y de 0–160 si se incluyen las uñas de pies |
| 4. NAPSI modificado. En este caso se evalúa una uña diana. También se divide en 4 cuadrantes y para cada uno de ellos se valora cada parámatro de afectación ungueal en cada uno de ellos y por separado: 0 = nada, 1 = leve, 2 = moderado y 3 = severo. En este caso oscila de 0 a 96 |
En general, los pacientes que presentan psoriasis en las uñas muchas veces mejoran al recibir un tratamiento sistémico clásico o biológico para sus lesiones cutáneas o su artritis, ya que lo habitual es que coexista con ellas.
A pesar de ello, hay un subgrupo de pacientes que acuden al dermatólogo y presentan una psoriasis ungueal aislada o de predominio sobre el resto de las lesiones cutáneas o, sencillamente, con un fuerte impacto psicosocial en la persona que la presenta. En estos casos hemos de saber qué tratamientos ofrecer en la actualidad (tabla 5). En la tabla 6 presentamos, a modo de algoritmo, nuestro protocolo a seguir ante un paciente con psoriasis ungueal.
Tratamiento de la psoriasis ungueal
| 1. Tratamiento tópico |
| – Corticoides potentesEn laca de uñaIntralesionalesEn oclusión |
| – Derivados de la vitamina DCalcipotriolTacalcitol |
| – Derivados de la vitamina ATazaroteno |
| – 5-flurouracilo |
| – Ditranol |
| – Ciclosporina |
| – PUVA terapia tópica |
| 2. Tratamiento sistémico |
| – RetinoidesAcitretino |
| – Metotrexate |
| – Ciclosporina |
| – BiológicosEfalizumabEtanerceptInfliximab |
Algoritmo diagnóstico y terapéutico ante un paciente con psoriasis ungueal
| 1. Realizar tinción de KOH y cultivo bacteriológico y bacteriano antes y durante el tratamiento |
| 2. En caso de duda diagnóstica buscar lesiones de psoriasis en otras localizaciones (cuero cabelludo, pliegue interglúteo) y/o practicar una biopsia ungueal |
| 3. Describir el tipo de lesión ungueal (lecho y/o matriz) y, a ser posible, calcular el NAPSI |
| 4. Consejos de higiene ungueal al paciente: evitar traumatismos mantenidos, así como la humedad mantenida y cortar las uñas después del baño. Acudir a control en caso de cambio de coloración de las uñas (sobreinfección) |
| 5. ¿El paciente tiene artritis psoriásica? Si la respuesta es sí, debe ser valorado por el reumatólogo, estableciendo un tratamiento conjunto. Si la respuesta es no, se indicará un tratamiento dermatológico (a la vez puede ser un tratamiento para la psoriasis, sistémico o biológico, o bien un tratamiento específico para la psoriasis ungueal (como se plantea en el punto 6) (deberían ir ligados) |
| 6. ¿El paciente tiene lesiones en el resto de la piel? Cálculo del PASI, BSA y valoración de su calidad de vida (DLQI) |
| 7. ¿El paciente va a recibir tratamiento sistémico o biológico para su psoriasis? Si la respuesta se sí, es posible que sus lesiones ungueales mejoren o se blanqueen. Si la respuesta es no, se debe indicar un tratamiento específico para la psoriasis ungueal. A su vez: a) en caso de predominio de lesiones del lecho ungueal, aplicar derivados de la vitamina D (calcipotriol, tacalcitol) en oclusión; b) ante lesiones aisladas de la matriz y con afectación de pocos dedos se procederá a la infiltración de corticoides, si se afectan varios dedos aplicar laca de clobetasol al 8 %; c) en el caso de lesiones mixtas, se aplica la vitamina D entre semana y la laca de clobetasol al 8 % el fin de semana y d) si no obtenemos mejoría se aplicará tazaroteno gel 0,1 % o PUVA tópico |
BSA: body surface area; NAPSI: nail psoriasis severity index.
Se utilizan corticoides tópicos de clase I en oclusión y en casos de afectación de la matriz ungueal o del tejido pe- riungueal6,13.
Su absorción es mínima y, por tanto, su eficacia nula. Se preconizó durante un tiempo su asociación a queratolíticos (urea en altas concentraciones, ácido salicílico) y también ácido retinoico para favorecer su penetración, pero los resultados suelen ser pobres, sobre todo si lo que se quiere es tratar la matriz ungueal. Nosotros hemos obtenido buenos resultados en la paroniquia psoriásica.
En cambio, una forma relativamente popular de tratar la psoriasis ungueal durante unos años fueron las infiltraciones de corticoides13. En ellas, se inyectaba en la matriz o el reborde ungueal acetónide triamcinolona en agujas de insulina o en dermojet. Además del dolor que generan, entre sus efectos secundarios cabe destacar la atrofia, las hipocro- mías, las sobreinfecciones, los quistes de inclusiones y las roturas tendinosas. Creemos que en la actualidad hay alternativas más eficaces y sin el dolor o los efectos asociados que conllevan los corticoides, como para limitar su uso a las traquioniquias muy intensas que afecten a pocos dedos.
En 1999, Baran y Tosti14 publicaron un interesante trabajo en el que trataban a 45 pacientes con psoriasis ungueal con una laca de uñas con clobetasol-17-propionato al 8%. Bien es sabido que las lacas permiten una penetración tran- sungueal superior a la de otros excipientes, como ha quedado patente en el tratamiento de las onicomicosis. Pero lo novedoso de su artículo era la concentración tan alta, 8 %, de clobetasol propionato (estamos acostumbrados al 0,05 %). No observaron sobreinfecciones ni atrofia en el seguimiento. Los resultados eran muy alentadores y se obtuvo una mejora tanto del pitting como de los parámetros del lecho ungueal (especialmente la onicolisis). Posteriormente, publicamos nuestra experiencia positiva con dicho tratamiento en 10 pacientes15. En nuestro estudio, la laca incolora de clobecasol propionato al 8 % se apliccó a diario durante 21 días y después 2 veces por semana durante 9 meses. A las 4 semanas pudimos observar una marcada mejoría de todos los parámetros ungueales, especialmente el pitting, la onicolisis y las manchas de aceite, y los pacientes que referían dolor ungueal (tres de cada diez) mostraron una desaparición completa en dicho período de tiempo. La mejoría de las lesiones ungueales fue progresiva, a medida que se aplicaba el producto, y mantenida. No observamos ningún efecto secundario, especialmente atrofia de la piel periun- gueal o de otro tipo. Los cultivos bacterianos y micológicos durante el tratamiento fueron repetidamente negativos, y las determinaciones de cortisol y ATCH sanguíneo y cortisol en orina de 24 horas no mostraron hallazgos anormales. Es por ello, y a pesar del corto número de pacientes de nuestra serie, por lo que creemos que el clobetasol al 8 % en laca de uñas es un tratamiento seguro y eficaz de la psoriasis ungueal. Dado que no está comercializado, debemos recurrir a la formulación magistral que, una vez, prestigia nuestra especialidad. Recientemente se ha descrito el caso de un paciente con sobreinfección candidiásica por la aplicación de esta laca16. Con el fin de evitar este tipo de complicaciones y optimizar al máximo el tratamiento, es preciso el control estricto del paciente y son obligados los cultivos bacteriológicos y micológicos antes y durante el tratamiento. En caso de pacientes de riesgo para contraer onicomicosis, podemos añadir clotrimazol al 1 % a la fórmula magistral.
Derivados de la vitamina DLa introducción de los derivados de la vitamina D en el arsenal terapéutico de la psoriasis ha supuesto un importante avance, ya que han aportado a la terapia tópica unas moléculas sin el riesgo de atrofia y taquifilaxia de los corti- coides. En cualquier área anatómica donde aparezca la psoriasis, piel, cuero cabelludo o uñas, se han descrito útiles estos derivados de la vitamina D, tanto en monoterapia como en combinación con otros tratamientos tópicos o sisté- micos. De los 3 derivados que están comercializados en España (calcipotriol, tacalcitol y calcitriol), el que más se ha estudiado en la psoriasis ungueal es el calcipotriol, posiblemente por ser el primero en ser sintetizado. Nosotros publicamos una serie de 15 pacientes con psoriasis en las uñas de las manos tratados con un ungüento de calcipotriol (50 mg/g) 2 veces al día17. Observamos buenos resultados en lo que respecta a los parámetros de la psoriasis del lecho ungueal (especialmente de la hiperqueratosis subun- gueal), no así de la matriz. La tolerancia fue excelente. En un estudio controlado se comparó el ungüento de calci- potriol (50 mg/g) con la aplicación de betametasona di- propionato (64 mg/g) y ácido salicílico (0,03 mg/g) y se concluyó que el calcipotriol es tan efectivo como la combinación del corticoide-salicílico, siendo el calcipotrol una alternativa segura y eficaz en el tratamiento de la psoriasis ungueal. De la misma forma que en la placa de psoriasis, el calcipotriol actúa sobre la hiperqueratosis y no sobre el eritema, no es de extrañar que a nivel ungueal actúe mejorando el componente hiperqueratósico, pero no matricial, al fallar su penetración. Para optimizar su empleo, como hacemos en la piel, deberíamos combinarlo con un corti- coide, y es lo que hicieron Rigopoulos et al18. En su estudio trataron a 62 pacientes con psoriasis ungueal con calcipo- triol cada noche de lunes a viernes, y el fin de semana con clobetasol propionato 0,05 % cada noche durante 12 meses. Obtuvieron una mejoría media del 77 % de la hiperquera- tosis subungueal. No mencionan el resto de los parámetros.
Dado que el tacalitol es más potente in vitro que el calci- potriol, y que sólo se aplica una vez al día, hemos llevado a cabo un estudio en nuestro departamento, utilizándolo en combinación con la laca de clobetasol de propionato al 8 %19. La pauta que utilizamos consistió en aplicar tacalci- tol cada noche los días laborables y la laca de clobetasol las noches del fin de semana durante 6 meses. No hemos observado ningún efecto secundario y hemos obtenido unos resultados excelentes en los 15 pacientes que hemos tratado, mejorando tanto los parámetros de la matriz como del lecho ungueal, valorados mediante el NASPI. Por lógica, el tacalcitol debe actuar de la misma manera que el calcipo- triol, disminuyendo la hiperqueratosis subungueal, pero el hecho de aportar un corticoide potente en laca favorece sobremanera su penetración y, con ello, hemos conseguido mejorar el pitting.
La combinación de vitamina D y corticoide es, como vemos, muy útil para conseguir aumentar la eficacia y seguridad terapéuticas.
TazarotenoEn los últimos años han aparecido varios artículos en los que se pone de manifiesto la utilidad del tazaroteno en el tratamiento de la psoriasis ungueal20,21. En la misma línea, recientemente, Rigopoulos et al22 han realizado un estudio en el que tratan a 46 pacientes con psoriasis de uñas, ran- domizándolos en 2 grupos, en uno de ellos son tratados con tazaroteno, 0,1 % crema, cada noche en oclusión durante 12 semanas, y en el otro aplican clobetasol pro- pionato, 0,05 % crema de la misma forma. Al analizar los resultados observan una mejoría significativa de la hiper- queratosis subungueal, onicolisis, manchas de aceite y pitting, en los 2 grupos por igual, al cabo de 12 semanas. Los efectos secundarios fueron escasos en ambos grupos. A pesar de ello, la discontinuación del tratamiento se sigue de una mejoría prolongada en el tiempo en el grupo tratado con tazaroteno, especialmente en la hiperqueratosis.
Con estos datos podemos intuir que, igual que sucede en las placas cutáneas, el tazaroteno es un fármaco útil y que permite una remisión prolongada.
El 5-fluorouraciloEl 5-fluorouracilo al 1 % en propilenglicol23 o en crema con urea al 20 %24 se ha empleado de forma esporádica para el tratamiento de la psoriasis ungueal. En los escasos estudios publicados parece mejorar el pitting y las distrofias de origen matricial; en cambio, empeora claramente la onicolisis y como efectos secundarios puede producir irritación e hi- perpigmentación.
DitranolEn un estudio describieron el empleo de un ungüento de ditranol (0,4-2 %) aplicado a modo de terapia de corto contacto, durante 30 minutos, en el lecho ungueal. Los autores observaron una mejoría en el 60% de los pacientes25.
La ciclosporina tópicaA pesar de la pobre penetración transepidérmica de la ci- closporina, al inicio de su empleo en dermatología fue empleada de forma tópica en diversas patologías, entre ellas, la que ahora nos ocupa, la psoriasis ungueal. Con el fin de optimizar su empleo, Tosti et al26 emplean una concentración de ciclosporina al 10 % en vehículo graso que los pacientes aplican durante meses. Previamente se procede a la avulsión de la lámina ungueal. Los autores refieren buenos resultados del lecho ungueal.
La PUVA-terapia tópicaEn esta modalidad terapéutica se procede a la aplicación de un psoralen, generalmente 8-MOP, en las uñas afectas, con una posterior exposición a los rayos UVA (320–400 nm). En nuestra unidad de psoriasis y fototerapia, hasta el advenimiento de los derivados de la vitamina D y la laca de clobetasol propionato, era la modalidad más utilizada para el tratamiento de las psoriasis ungueales severas.
En nuestro protocolo utilizamos un baño de las uñas afectas con una solución de 8-MOP al 1 % en etanol (se diluyen 0,5 ml en 2 l de agua) durante 20 minutos. A continuación el paciente seca bien la piel circundante y se aplica fotoprotector, exponiéndose inmediatamente a los rayos UVA. Los resultados son excelentes, más aún si se combina con acitretin en caso de hiperqueratosis muy severa o de pustulosis. Como efectos secundarios cabe destacar las quemaduras y la fotoonicolisis. Debido a esto, antes de someterse a la PUVA es importante saber qué fármacos toma el paciente. En todo caso, la onicolisis es el parámetro que menos mejora, o incluso empeora. Con el fin de evitar en lo posible el riesgo de quemaduras es preferible realizar el tratamiento en un medio hospitalario, lo que hace que sea un tratamiento incómodo para el paciente.
Avulsión unguealSólo en casos de hiperqueratosis subungueal muy severos y en las uñas de los pies podemos plantearnos una avulsión química con urea al 40 %13. La avulsión quirúrgica es mejor evitarla.
Tratamiento sistémicoEn muy pocas ocasiones vamos a indicar un tratamiento sistémico para la psoriasis de las uñas. En todo caso hemos de conocer cuál es la evolución de la misma ante las diferentes terapias que tenemos en la actualidad, ya que si el paciente tiene una afectación ungueal importante la modalidad que escojamos tendrá que ser también útil en esta localización anatómica.
Retinoides sistémicosSe emplea el acitretino en dosis de 0,5 mg/kg. A pesar de que en los últimos años hemos reducido considerablemente su empleo, continúa siendo un fármaco de primera elección en caso de psoriasis pustulosa6.
Cuando se emplea en dosis bajas, por ejemplo 10–25 mg al día en combinación con PUVA (REPUVA), sigue constituyendo una excelente alternativa y remitiva terapéutica en casos de psoriasis palmo-plantares con importante afectación ungueal.
El acitretin es eficaz a la hora de reducir la hiperquerato- sis subungueal. Por el contrario, hemos de tener en cuenta que muchos de sus efectos secundarios tienen lugar a nivel ungueal: onicolisis, fragilidad ungueal intensa y granulomas piogénicos. Para reducirlos al máximo hemos de emplear la mínima dosis posible.
MetotrexateA pesar de que disminuye el crecimiento de las uñas, los pacientes en tratamiento sistémico con metotrexato pueden mejorar de sus lesiones psoriásicas en dicho nivel13, sin notar los efectos secundarios del acitretin. También es eficaz en la psoriasis pustulosa (incluyendo la acroderma- titis de Hallopeau).
CiclosporinaLos pacientes con psoriasis tratados con ciclosporina en las dosis habituales (5 mg/kg al día) en general notan una marcada mejoría de sus lesiones ungueales. Así lo pusimos de manifiesto en nuestra serie de 70 pacientes con diferentes tipos de psoriasis, en los que un 60 % tenían psoriasis ungueal mixta al inicio del estudio y tras el tratamiento con ciclosporina observamos una mejoría persistente tanto de las lesiones de la matriz como del lecho ungueal27. A pesar de su eficacia, dado su perfil de toxicidad, no tiene justificación indicar ciclosporina ante una psoriasis ungueal aislada. También es efectiva en el tratamiento de la psoriasis pustulosa y la acrodermatitis continua de Hallopeau.
En otro interesante estudio se comparan dosis bajas de ciclosporina (2,5 mg/kg al día) con etretinato (0,5-0,75 mg/ kg al día) en cuanto a eficacia en las lesiones cutáneas, ungueales y articulares, siendo superior la ciclosporina28.
Los biológicosEn los últimos años hemos asistido a la irrupción de los llamados biológicos dentro del arsenal terapéutico de la psoriasis. En España hay comercializados tres, de momento, para el tratamiento de la psoriasis en placas (efalizumab, etanercept e infliximab). También hay algunos estudios favorables con alefacept4, un biológico no autorizado en nuestro país. Por el momento no hay estudios específicos sobre la utilidad de adalimumab en la psoriasis ungueal, un biológico que aún no tiene la indicación de psoriasis en placas. Evidentemente, ninguno de ellos está indicado para la psoriasis ungueal, como sucede con el resto de los tratamientos sistémicos, lo que sí podemos es observar la eficacia de cada uno de ellos en dicha localización.
Efalizumab. Hasta el momento hay muy poca información sobre la efectividad de esta molécula en la psoriasis ungueal. En nuestra serie29 de 30 pacientes tratados con efalizumab evaluamos la respuesta clínica mediante el PASI, NASPI modificado, de la evolución del prurito, así como de las lesiones en cuero cabelludo y palmas y plantas. Tras 24 semanas observamos un descenso significativo del NASPI, demostrando por tanto su eficacia en la psoriasis ungueal.
Etanercept. Hay casos aislados que informan de la eficacia del etanercept en la psoriasis ungueal. En una serie de 40 casos recientemente descrita por nosotros, pudimos comprobar cómo la mayor parte de los pacientes que presentaban al inicio del tratamiento lesiones ungueales obtenían una mejoría marcada de las mismas30.
Infliximab. Por el momento es, junto al alefacept, el biológico del que más información se dispone sobre su eficacia en la psoriasis ungueal. De la misma forma que produce una rápida mejora de las lesiones cutáneas, en la décima semana ya se observaba una mejoría significativa, disminuyendo el NAPSI en la semana 24 hasta el 56 % y manteniendo el efecto hasta la semana 504.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.