Introducción
La micosis fungoide es la forma más frecuente de linfoma cutáneo. Cuando se diagnostica y se trata en los estadios iniciales suele tener buena evolución, aunque las recidivas aparecen frecuentemente.
Debido a su curso indolente, pero recidivante durante años, y a la rápida respuesta al tratamiento en los estadios iniciales, éste no debe ser agresivo1. Actualmente se consideran tratamientos de primera línea los corticoides tópicos, las mostazas nitrogenadas y la carmustina tópicas, la radioterapia y la fototerapia. Todos son similares respecto a la respuesta obtenida y a la supervivencia a largo plazo, aunque varían en la duración del período libre de enfermedad y los efectos secundarios.
La fototerapia se ha usado en Dermatología desde hace décadas para el tratamiento de enfermedades como psoriasis, vitíligo, dermatitis atópica y fotodermatosis2. La aparición de lesiones de micosis fungoide en áreas no expuestas y la mejoría clínica con la exposición solar sugirieron su beneficio en este tipo de linfomas.
Actualmente se dispone de varias modalidades de fototerapia para tratar la micosis fungoide3: UVA (320-400 nm), UVA de banda larga (UVA1: 340-400 nm), UVB de banda ancha (290-320 nm) y UVB de banda estrecha (UVB1: 311-313 nm), y todas pueden potenciarse con la combinación de psoralenos. La elección depende de muchos factores, entre ellos el estadio de la enfermedad, el cumplimiento y la tolerancia del paciente.
La fototerapia con UVA, con o sin psoralenos, se ha usado ampliamente en la micosis fungoide y ha demostrado ser eficaz en las fases de máculas, placas e incluso en tumores incipientes. Se consiguen remisiones a largo plazo, pero suele ser necesaria una terapia de mantenimiento. Los efectos secundarios de la fototerapia con UVA son aumento del riesgo de padecer cáncer cutáneo, hiperpigmentaciones, hipopigmentaciones por efecto paradójico, quemaduras más dolorosas y duraderas que con UVB, cataratas y dermatosis fotoinducidas. Los psoralenos pueden producir náuseas, vómitos, cefaleas, hepatotoxicidad y fotosensibilidad.
La radiación ultravioleta B daña el ADN y parece detener la proliferación incontrolada de linfocitos T en la micosis fungoide. Su eficacia se ha demostrado en los estadios en máculas, obteniendo hasta el 71-75 % de respuestas completas después de una media de 5 meses de tratamiento4,5; sin embargo, no parece ser útil en la fase de placas, tal vez por la poca capacidad de penetrar a través de las mismas. Los efectos secundarios asociados a los UVB descritos son reacciones fototóxicas, más frecuentemente que con UVA, porque los UVB son más eritematógenos, pueden desencadenar prurito, inmunodepresión, carcinogénesis y dermatosis fotoinducidas.
La fototerapia con UVB de banda estrecha (311 nm), también conocida como UVB1, ha demostrado ser tan eficaz como la PUVA-terapia en el tratamiento de la psoriasis y obtiene mejores resultados que la fototerapia con UVB de banda ancha. Entre sus ventajas respecto del tratamiento con PUVA destacan la menor frecuencia de efectos secundarios y que no precisa añadir psoralenos. La diferencia de los UVB1 respecto a los UVB de banda ancha radica en su mayor poder de penetración en la piel, ya que las dosis requeridas para conseguir la dosis mínima eritema (MED) son inferiores.
Material y métodos
Estudio retrospectivo de los pacientes con micosis fungoide en estadio IB que habían recibido fototerapia con UVB1 (fig. 1).
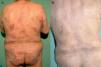
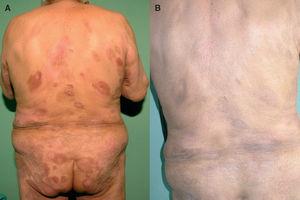
Figura 1. Paciente con micosis fungoide en estadio IB antes (A) y después (B) del tratamiento con fototerapia UVB de banda estrecha.
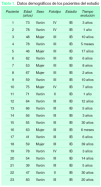
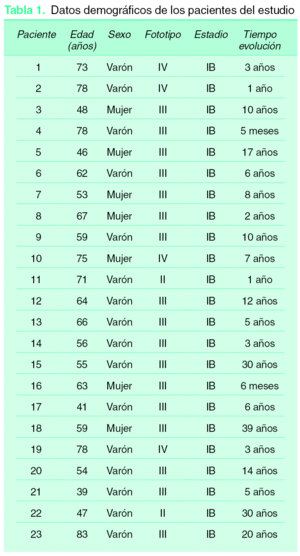
Se incluyeron un total de 23 pacientes, con una media de edad de 62 años, y fototipos II a IV (2 pacientes tenían fototipo II, 17 fototipo III y 4 fototipo IV). Todos ellos padecían micosis fungoide en estadio IB (T2N0M0) y el período de seguimiento de la enfermedad osciló entre 6 meses y 30 años (tabla 1).
Antes de iniciar el tratamiento los pacientes fueron sometidos al protocolo de la Unidad del manejo de linfomas cutáneos T (tabla 2). Posteriormente, los pacientes se incluyeron en el protocolo de fototerapia del Grupo Español de Fotobiología6, según el cual se inicia tratamiento con fototerapia de banda estrecha, y en caso de falta de respuesta se realizó fotoquimioterapia oral PUVA (tabla 3).
Como fuente de UVB1 se utilizó la cabina Waldmann UV 7001K (PUVA/TL01). La pauta de administración seguida fue de 200-300 mJ/cm2 como dosis de inicio según el fototipo del paciente, con incrementos de 100 mJ/cm2 en cada sesión. El tratamiento se realizó tres veces por semana en días alternos.
La dosis máxima por sesión fue de 1.800 mJ/cm2 en pacientes con fototipo I a III, y 3.000 mJ/cm2 en los fototipos IV a VI.
Para evaluar la respuesta clínica al tratamiento, consideramos respuesta completa (RC) al blanqueamiento de más del 95 % de las lesiones, respuesta parcial (RP) al aclaramiento de 50-95 % y no respuesta (NR) al blanquemiento inferior al 50 %.
Resultados
Todos los pacientes incluidos en el estudio lo finalizaron.
Se consiguió una respuesta completa en el 57 % de los pacientes (n = 13). Éstos tuvieron una media de duración de su enfermedad de 7 años. En el 35 % (n = 8) de los casos se obtuvo una respuesta parcial, con una duración de 11,75 años de la enfermedad y no hubo respuesta en el 8 % de los pacientes (n = 2), con una duración media de la micosis fungoide de dos años.
La media de sesiones de UVB1 recibidas osciló entre las 43 que precisaron los pacientes en los que se obtuvo una respuesta completa, 34 en respuesta parcial y 25 en los que no se consiguió respuesta.
La dosis media acumulada de UVB1 fue de 64,84 J/cm2 en los pacientes con respuesta completa.
Los efectos secundarios recogidos fueron prurito (n = 6), eritema (n = 7), dermatitis seborreica (n = 1) y bromhidrosis (n = 1), aunque ninguno fue causa de la suspensión del tratamiento. En los demás casos no se produjo ningún efecto asociado al tratamiento con UVB1.
El 41,6 % de los pacientes con respuesta completa finalizó el año de seguimiento, y de ellos la mitad presentaron recidivas.
Discusión
Existen pocos estudios que recojan la experiencia de micosis fungoides tratadas con UVB1 y la mayoría de ellos hacen referencia a pacientes en estadio I de la enfermedad (tabla 4). El mecanismo de acción de los UVB1 no se conoce bien, aunque pudieran actuar en la regulación del sistema inmune, ya que en estudios realizados in vitro se observa una disminución de la activación de las células de Langerhans y de su capacidad presentadora de antígenos, así como un aumento en la producción de IL-2, IL-6 y factor de necrosis tumoral (TNF) por los queratinocitos. Además, podrían también suprimir la función de las células T neoplásicas provocando su apoptosis.
Los efectos indeseables de la terapia con UVB1 son similares a los de UVB de banda ancha. Aunque no se ha demostrado, parece que el efecto carcinogénico es menor que con PUVA o UVB de banda ancha, debido a la administración de menores dosis acumuladas de ultravioleta, y además a que contienen una mínima cantidad de radiación mutagénica localizada en las longitudes de onda entre 290 y 310 nm.
Hofer et al7 estudiaron 20 pacientes, 6 de ellos con micosis fungoide en estadios iniciales, y los restantes con parapsoriasis en pequeñas placas, demostrando respuesta completa confirmada histopatológicamente en 19 casos, después de 20 tratamientos de media. Las recidivas aparecieron en una media de 6 meses después de la suspensión de la fototerapia.
Clark et al8 comprobaron respuesta completa en 6 de 8 pacientes con micosis fungoide en máculas (75 % de los casos), después de una media de 26 tratamientos (20-37 tratamientos), es decir, de 9 semanas. El estudio anatomopatológico relacionó la mejoría parcial de las lesiones con las recidivas precoces. La mitad de los pacientes permanecieron libres de enfermedad a los 20 meses de haberse retirado el tratamiento.
Gathers et al9 revisaron los resultados del tratamiento con UVB1 de 24 pacientes con micosis fungoide (12 en estadio IA y 12 en estadio IB). En el 54,2 % de los casos se obtuvo respuesta completa, en un 29,2 % respuesta parcial y no se obtuvo ninguna respuesta en el 16,7 %. La media de tratamientos administrados fue de 52,2 en pacientes con respuesta completa y 38,8 en el grupo de no respuesta. La mitad de los pacientes del estudio tenían fototipos I-III y la otra mitad eran fototipos IV-VI, más resistentes al efecto de la luz ultravioleta. Esto puede ser la causa de la diferencia en la respuesta en comparación con otros estudios, que incluían fototipos claros. Los casos de variedad hipopigmentada de micosis fungoide también respondieron peor.
Diederen et al10 realizaron un estudio retrospectivo comparando UVB1 y PUVA en el tratamiento de 56 pacientes con micosis fungoide en estadios precoces. El 81 % de los 21 pacientes tratados con UVB1 mostraron respuesta completa, así como el 71 % de los 35 tratados con PUVA, con un intervalo medio libre de enfermedad de 24,5 y 22,8 meses respectivamente. La dosis media total de UVB1 administrada fue de 31,8 J/cm2 y de UVA 283,2 J/cm2. A pesar de que la eficacia es ligeramente superior con el tratamiento con UVB1, los autores sugieren su utilidad en estadios más iniciales de la micosis fungoide, reservando los UVA para estadios más avanzados o en casos de no respuesta.
Ghodsi et al11 publicaron en 2005 un estudio con 16 pacientes con micosis fungoide en estadios precoces tratados con UVB1. En el 75 % de ellos la respuesta fue completa después de 27,9 tratamientos de media (rango: 13-48) y una dosis media acumulada de 26 J/cm2. La mitad de ellos recidivaron en una media de 4,5 meses. La mejoría se confirmó en los 11 pacientes que aceptaron la realización de biopsia. En el 18,75 % de los casos la respuesta fue parcial y no hubo respuesta en un paciente (6,25 %).
Recientemente se ha publicado un estudio con 23 pacientes con micosis fungoide12 (10 casos estadio IA y 13 estadio IB) tratados con UVB1, con respuesta completa en el 83 % de los casos después de una media de 26 tratamientos. La dosis recibida fue de 22,4 J/cm2 de media y la anatomía patológica demostró la ausencia de hallazgos de la enfermedad. En el 17 % restante de los casos se consiguió una respuesta parcial después de una media de 52 tratamientos. La respuesta obtenida fue menor en aquellos pacientes que llevaban más tiempo de evolución de la enfermedad. La media de intervalo libre de enfermedad fue de 16 meses (3-36 meses) y las recidivas estaban asociadas a los estadios IB.
En los estadios IA, IB y IIA de la micosis fungoide la fototerapia con UVB1, PUVA y PUVB1 parece conseguir resultados similares13. La respuesta fue parecida (respuesta completa en torno al 70 % de los casos) y tampoco hubo diferencias en cuanto al tiempo necesario para inducir el efecto terapéutico o la máxima efectividad. La única diferencia observada fue la aparición más tardía de las recidivas en los tratados con fototerapia PUVA.
Nuestro estudio incluyó 23 pacientes con estadio IB, lo que supone la serie más larga de micosis fungoide en este estadio que se ha tratado con UVB1. La respuesta obtenida ha sido buena, con respuesta completa en el 57 % de los casos, después de una media de 43 tratamientos. Esta respuesta es ligeramente inferior a los otros estudios publicados, lo que puede relacionarse con los pacientes incluidos, ya que todos presentaban estadio IB y no se incluyó ningún caso en estadio IA. Además, en la respuesta puede haber influido también el fototipo, que predominantemente era de tipo III y IV, con sólo dos casos de fototipo II.
A diferencia de otros estudios, las tasas de respuestas parciales obtenidas fueron superiores. El cumplimiento de las sesiones se ha considerado un factor condicionante en el tratamiento del prurigo nodular con UVB1. Entre nuestros pacientes se consiguió un alto grado de cumplimiento del tratamiento, lo que podría explicar las buenas respuestas obtenidas14.
Aunque se ha sugerido que la fototerapia con UVB1 es eficaz sólo en las formas más iniciales de la micosis fungoide, nuestra serie confirma que es una buena opción de tratamiento en los estadios IB. Además, hay un estudio con 14 pacientes15 que demuestra una eficacia similar en los estadios I y IIA, aunque se necesita mayor número de sesiones en los últimos. En este estudio también se consiguió un intervalo libre de enfermedad superior al de otros trabajos, lo que podría relacionarse con la fototerapia de mantenimiento que habían recibido algunos pacientes.
En conclusión, planteamos nuevamente la fototerapia con UVB1 como tratamiento de primera línea para los estadios IA, IB y IIA de la micosis fungoide1, debido a la rápida inducción de la mejoría de las lesiones, su tolerancia y la larga duración de la remisión. La necesidad de menor cantidad de sesiones facilita el cumplimiento del paciente y la aparición de menos efectos secundarios a largo plazo. Además, es la terapia de elección en mujeres de edad fértil porque no tiene efecto teratógeno.
No obstante, siguen necesitándose estudios prospectivos a largo plazo y estudios aleatorizados que confirmen estos hallazgos y que nos permitan conocer tanto el régimen óptimo de tratamiento, como la necesidad de terapia de mantenimiento para prolongar la fase de remisión de la enfermedad.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Francisco Camacho Martínez.
Departamento de Dermatología Médico-Quirúrgica y Venereología.
Hospital Universitario Virgen Macarena.
Avda. Dr. Fedriani, s/n. 41009 Sevilla. España.
Correo electrónico: camachodp@medynet.com
Aceptado el 15 de enero de 2007.