Los carcinomas cutáneos agresivos que aparecen en el cuero cabelludo se desarrollan habitualmente en pacientes de edad avanzada que presentan múltiples comorbilidades.
La exéresis completa de estos tumores incluye en muchos casos el periostio, lo que conlleva que la reconstrucción de este tipo de defectos se convierta en un reto.
ObjetivoSe evalúa la utilidad de un parche de colágeno porcino tipo I como tratamiento coadyuvante o definitivo en el cierre quirúrgico de este tipo de defectos cutáneos.
Material y métodosSe realizó un estudio prospectivo en el que se incluyeron aquellos pacientes que presentaron defectos de más de 5cm en el cuero cabelludo, en los que el periostio tuvo que ser extirpado para alcanzar márgenes libres de enfermedad entre enero de 2009 y noviembre de 2011.
ResultadosLa tumoración más prevalente fue el carcinoma epidermoide cutáneo recurrente. El defecto posquirúrgico osciló entre 5 y 7cm de diámetro. En el grupo de casos en los que se colocó un injerto posparche (n=4), en el 100% de los casos el tejido prendió completamente. En el caso de aquellos pacientes en los que el parche fue el recurso definitivo (n=6) el tejido de granulación generado por el material biosintético de colágeno porcino ocupó el defecto quirúrgico, dejándolo completamente restituido en aproximadamente 3,5 meses.
ConclusionesEl parche de colágeno porcino tipo i es una herramienta sencilla, barata y eficaz en el tratamiento coadyuvante o definitivo del cierre de defectos quirúrgicos del cuero cabelludo de más de 5cm que carecen de periostio.
Aggressive carcinomas of the scalp usually occur in elderly patients with multiple comorbidities. Complete excision of this type of tumor often involves the removal of periosteum, and the resulting defects can be difficult to reconstruct.
ObjectiveTo evaluate the usefulness of porcine type I collagen dressings as adjunct or definitive treatment in the surgical closure of scalp defects without periosteum.
Materials and methodsWe performed a prospective study between January 2009 and November 2011 of patients with scalp defects larger than 5cm resulting from surgery that required the removal of periosteum to obtain tumor-free margins.
ResultsThe most prevalent type of tumor was recurrent cutaneous squamous cell carcinoma. The surgical defects ranged in diameter from 5 to 7cm. In 100% of the patients who received a graft after dressing removal (n=4), the graft took well. In the patients in whom the biosynthetic dressing was definitive (n=6), granulation tissue filled the defect and complete closure was achieved in approximately 3.5 months.
ConclusionsThe use of porcine type I collagen dressings as an adjunct or definitive tool for the closure of surgical defects on the scalp measuring more than 5cm in which periosteum has been removed proved to be simple, inexpensive, and effective.
Los carcinomas cutáneos agresivos que aparecen en el cuero cabelludo se desarrollan habitualmente en pacientes de edades avanzadas que presentan múltiples morbilidades asociadas.
La exéresis completa de este tipo de tumoraciones, que se realiza habitualmente mediante cirugía micrográfica de Mohs, conlleva en la mayoría de los casos un defecto quirúrgico de grandes dimensiones en el que el periostio ha tenido que ser extirpado para alcanzar unos márgenes libres de enfermedad.
El periostio, también conocido como pericráneo, es una membrana de tejido conectivo concentrada de tejido vascular, fibrosa y resistente, que cubre el hueso por su superficie externa. La resección de esta membrana hace que la reconstrucción de este tipo de defectos se convierta en un reto quirúrgico, dado que el lecho quirúrgico está prácticamente sin irrigación vascular.
Ante esta situación lo más lógico sería diseñar el cierre del defecto mediante un colgajo cutáneo. Sin embargo, este tipo de tumoraciones suelen presentar altas tasas de recurrencia, por lo que el desplazamiento de tejidos conlleva el riesgo de que una eventual recaída pueda pasar desapercibida. Por lo tanto, parece que el injerto sería la opción más recomendable, pero el escaso aporte vascular del defecto cutáneo augura una necrosis del mismo.
En el presente trabajo se evalúa la utilidad de un parche biosintético de silicona y colágeno porcino tipo i como método para generar neovascularización sobre un hueso desprovisto de pericráneo, que permitirá el cierre del defecto bien por segunda intención, bien mediante la posterior colocación de un injerto cutáneo en un segundo tiempo quirúrgico.
Material y métodoPoblación del estudioSe realizó un estudio prospectivo en el que se incluyeron todos aquellos pacientes atendidos en el servicio de Dermatología de la Fundación Instituto Valenciano de Oncología que presentaron defectos de más de 5cm en el cuero cabelludo, en los que la extirpación del periostio fue necesaria para alcanzar márgenes libres de enfermedad entre enero de 2009 y noviembre de 2011.
Todos los pacientes recibieron información completa del estudio en un lenguaje comprensible por parte del investigador, tanto verbal como por escrito, mediante un documento de consentimiento informado. El estudio fue aprobado por el comité ético del hospital de origen.
Descripción del parche biosintético de colágeno porcino tipo i (Biobrane®)El Biobrane® es un parche semisintético con una estructura porosa que está disponible comercialmente desde 1979. Consiste en 2 membranas que presentan una mínima separación; la capa externa está compuesta de silicona, que reduce la pérdida de agua del defecto relacionada con la evaporación, y la capa interna está compuesta de nailon entremezclada con colágeno porcino tipo i. Los diminutos poros de la membrana de silicona hacen que este parche sea permeable a productos antimicrobianos tópicos1,2. Este tipo de parches se han utilizado principalmente en el manejo del paciente quemado3, aunque también se ha descrito su utilidad en el tratamiento de pacientes con necrólisis epidérmica tóxica, pénfigo paraneoplásico y epidermólisis bullosa, entre otras4,5.
Metodología de aplicaciónEl parche biosintético se colocó directamente sobre el hueso desprovisto de periostio, y se ancló a 4 puntos equidistantes mediante sutura de seda. A continuación se aplicó una crema o pomada de antibiótico tópico con la doble misión de evitar infección y de impedir que el parche se quede adherido al tejido de granulación en el momento de su aparición. A continuación se cubrió con un parche de tul o silicona y con un vendaje simple.
Metodología de curas posteriores a la colocación del parcheLas curas hasta el cierre completo del defecto quirúrgico fueron realizadas por el Servicio de Enfermería de la Unidad de Dermatología. Durante el primer mes las curas fueron semanales y en el segundo mes quincenales. Finalmente, a partir del tercer mes las revisiones fueron mensuales, hasta el cierre completo del defecto.
Selección del paciente para cierre definitivo por segunda intención o mediante la posterior aplicación de un injerto de piel parcialLos criterios seguidos para el cierre definitivo con el parche, o la realización de un segundo tiempo quirúrgico con la posterior aplicación de un injerto, fueron los que se describen en la tabla 1.
Selección de cierre en paciente tratado con parche biosintético
| Cierre por segunda intención | Cierre en 2 tiempos con colocación de injerto |
| Edad avanzada (>65 años)Dos o más factores de riesgo cardiovascularaAntecedente personal de accidente cardiovascular o cerebrovascularMal estado generalNegación del paciente a nueva intervenciónPaciente que ya ha agotado las zonas habituales dadoras de injerto cutáneo | Edad temprana (<65 años)Preocupación por el resultado estéticoBuen estado general |
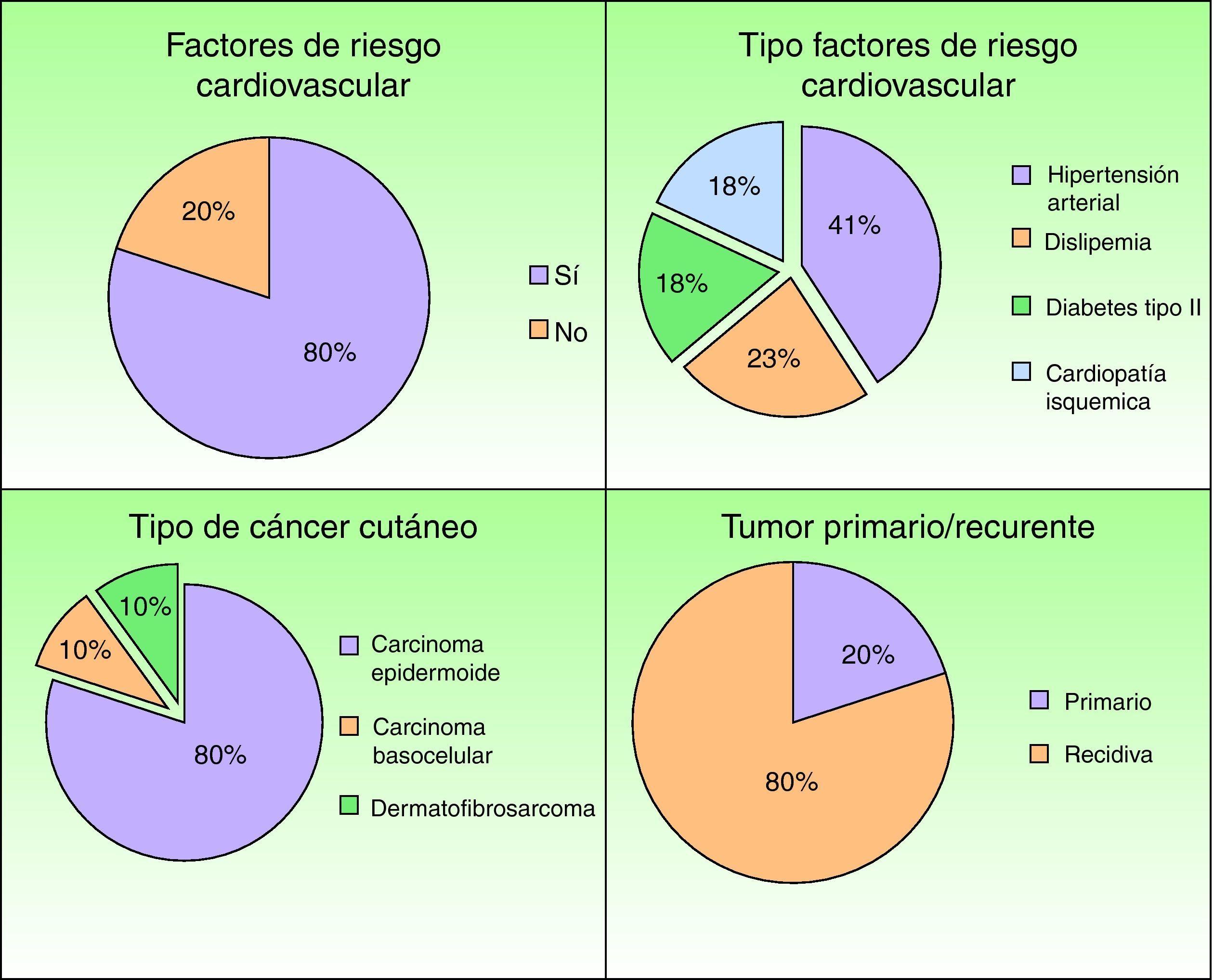
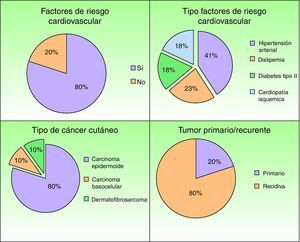
Se incluyeron un total de 10 pacientes en el estudio (tablas 2–4). Se trataba de 5 mujeres y de 5 hombres con edades comprendidas entre los 34 y 90 años (media=62 años). Un 62% de los pacientes presentaba factores de riesgo cardiovascular asociado, de los que el más habitual fue la hipertensión arterial (fig. 1). La tumoración del cuero cabelludo más frecuente fue el carcinoma epidermoide cutáneo (n=8), seguido del carcinoma basocelular (n=1) y del dermatofibrosarcoma protuberans (n=1). Un 80% de las tumoraciones eran recidivas de un tumor primario previamente extirpado con cirugía convencional (fig. 1). La localización tumoral más frecuente fue la región frontal (n=5), seguida por la región parietal (n=3) y la occipital (n=2). Todos los casos incluidos en la serie fueron intervenidos mediante cirugía micrográfica de Mohs, alcanzándose márgenes libres de enfermedad. El tamaño del defecto quirúrgico final osciló entre 5×5cm y 8×7cm de diámetro (media=5,85×5,45cm).
Características clínicas de los pacientes incluidos en el estudio
| N°/edad/género | Antecedentes cardiovasculares | Hábitos tóxicos | Tumoración tratada (primario/recidiva) | Tamaño inicial del defecto quirúrgico (encm) | Localización | Objetivo del parche sintético |
| 1/62/V | Hipertensión arterial | No | Carcinoma epidermoide (recidiva) | 5×5 | Frontal | Cierre definitivo |
| 2/67/V | DislipemiaInmunosupresión por trasplante hepático | No | Carcinoma epidermoide (recidiva) | 7×7 | Frontal | Cierre definitivo |
| 3/89/V | Hipertensión arterialCardiopatía isquémica | No | Carcinoma epidermoide (recidiva) | 7×6 | Frontal | Cierre definitivo |
| 4/75/V | Hipertensión arterialDiabetes tipo 2Dislipemia | No | Carcinoma epidermoide (primario) | 7×7 | Occipital | Cierre definitivo |
| 5/54/M | -Hipertensión arterial | Sí (tabaquismo, 1 paquete/día | Carcinoma basocelular (recidiva) | 8×7 | Occipital | Cirugía en 2 tiempos |
| 6/90/M | Hipertensión arterial | No | Carcinoma epidermoide (recidiva) | 5,5×5 | Frontal | Cierre definitivo |
| 7/84/M | Hipertensión arterialDiabetes tipo 2DislipemiaCardiopatía isquémica | No | Carcinoma epidermoide (recidiva) | 5×5 | Frontal | Cierre definitivo |
| 8/34/M | No | No | Dermatofibrosarcoma (primario) | 7,5×5,5 | Parietal | Cirugía en 2 tiempos |
| 9/60/V | Hipertensión arterialDiabetes tipo 2Dislipemia-Cardiopatía isquémica | No | Carcinoma epidermoide (recidiva) | 7×7 | Parietal | Cirugía en 2 tiempos |
| 10/50/M | No | No | Carcinoma basocelular (recidiva) | 5×5 | Parietal | Cirugía en 2 tiempos |
M: mujer; V: varón.
Características de los pacientes en los que el parche biosintético fue el método de cierre definitivo
| N°/edad/género | Periodo de tiempo entre intervención e inicio de granulación en el lecho (en días) | Cierre completo del defecto (en días) | Grado de satisfacción del paciente (de 0 a 10) | Complicación durante las curas | Tiempo de seguimiento tras cierre completo (meses) | Complicación en el seguimiento |
| 1/62/V | 22 | 110 | 10 | Hipergranulación | 6 | No |
| 2/67/V | 14 | 100 | 10 | No | 14 | No |
| 3/89/V | 18 | 121 | 9 | No | 10 | No |
| 4/75/V | 9 | 95 | 9 | No | 19 | Recidiva, retratamiento y cierre con parche de forma definitiva |
| 6/90/M | 15 | 130 | 10 | Hipergranulación | 5 | No |
| 7/84/M | 18 | 134 | 9 | No | 10 | No |
M: mujer; V: varón.
Características de los pacientes en los que el parche biosintético fue el paso intermedio a la colocación de injerto de piel parcial para cubrir el defecto
| N°/edad/género | Complicaciones en las curas | Periodo de tiempo entre 1ª intervención e inicio de granulación en el lecho (en días) | Intervalo de tiempo (en días) entre 1ª y 2ª intervención quirúrgica | Necrosis del injerto | Grado de satisfacción del paciente | Tiempo de seguimiento tras cierre completo | Complicaciones en el seguimiento |
| 5/54/M | No | 16 | 40 | No | 10 | 26 | Recidiva, retratamiento y cierre con parche de forma definitiva, cierre completo |
| 8/36/M | No | 19 | 35 | No | 10 | 12 | No |
| 9/85/V | No | 20 | 35 | No | 10 | 12 | No |
| 10/50/M | No | 20 | 31 | No | 10 | 13 | No |
M: mujer; V: varón.
La aparición de tejido de granulación en el lecho del defecto quirúrgico apareció en todos los casos entre 9 y 22 días (media=17,1 días) tras la aplicación del parche biosintético en la intervención quirúrgica.
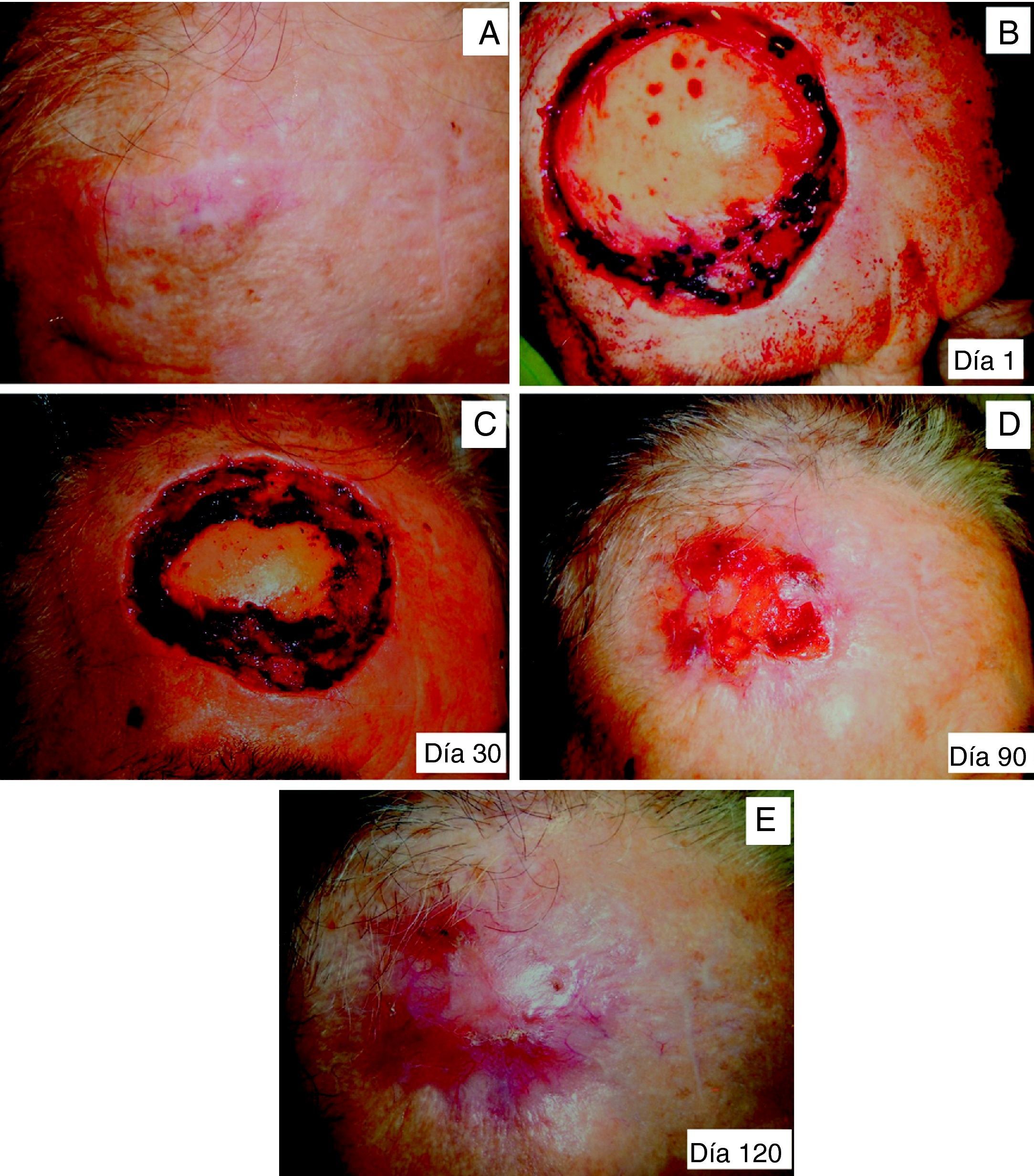
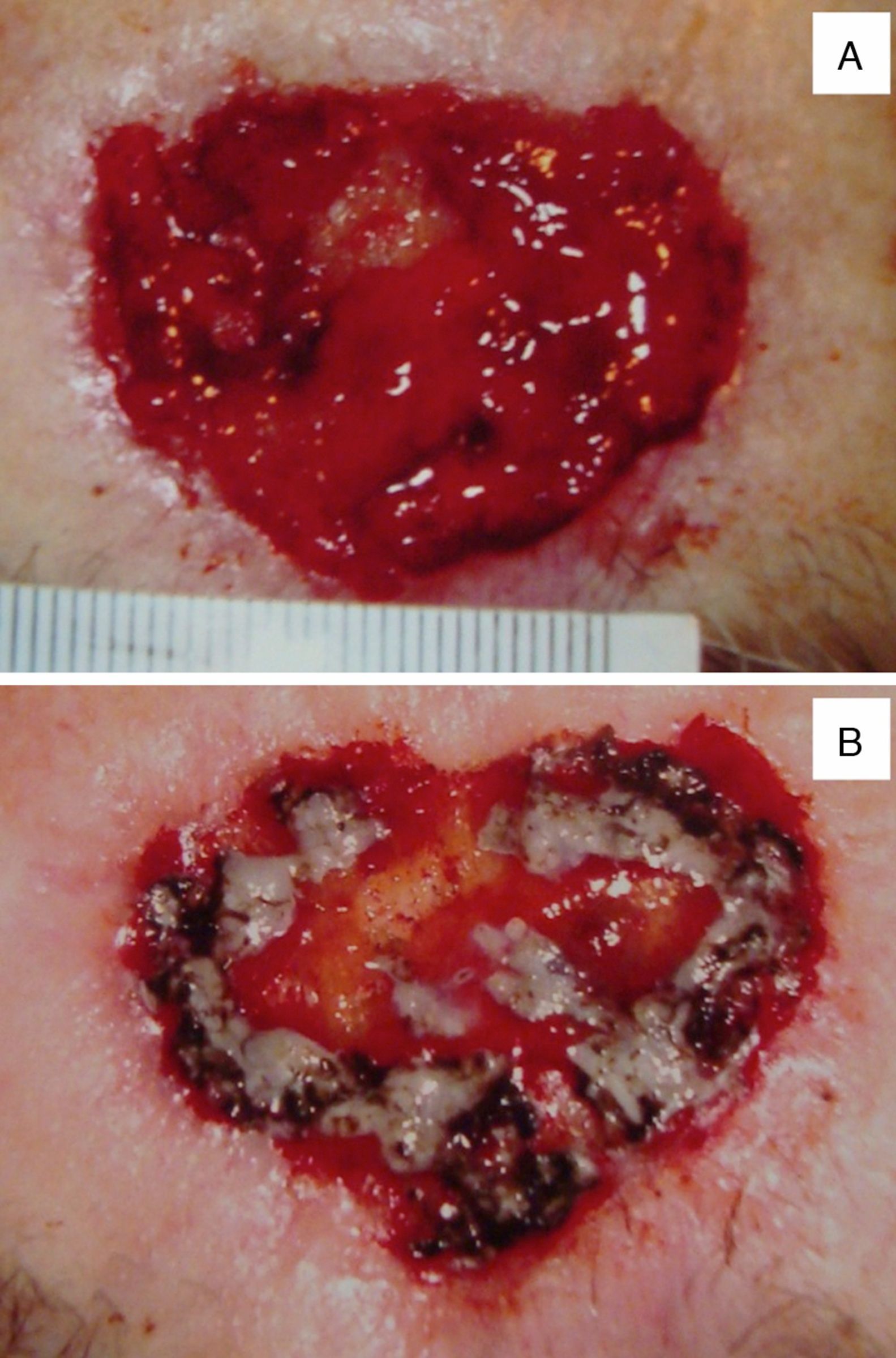
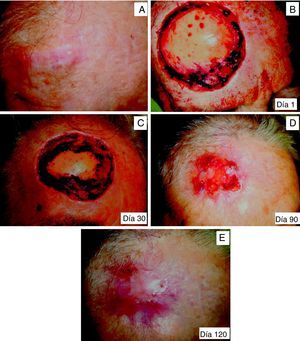
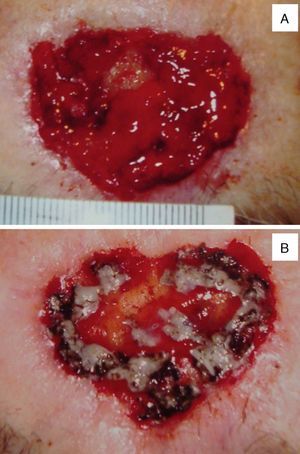
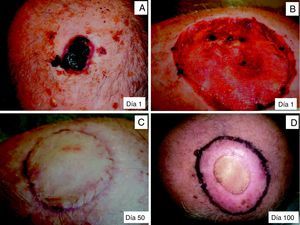
El parche biosintético de colágeno porcino tipo i se utilizó como herramienta definitiva para el cierre por segunda intención en 6 casos (tabla 3). La media de tiempo desde la colocación del parche hasta el cierre del defecto osciló entre 95 y 134 días (media=115 días) (fig. 2A-E). Dos pacientes presentaron como única complicación la existencia de una hipergranulación, que fue resuelta fácilmente mediante la aplicación de nitrato de plata (fig. 3A y B).
Paciente de 69 años intervenido de un carcinoma epidermoide cutáneo recidivante. A. Lesión inicial. B. Realización de cirugía de Mohs en diferido precisando de 3 estadios para alcanzar márgenes libres de enfermedad. C. Día 30 tras la aplicación de Biobrane®. D. Día 90 tras aplicación del parche biosintético. E. Día 120. Epitelización completa del defecto.
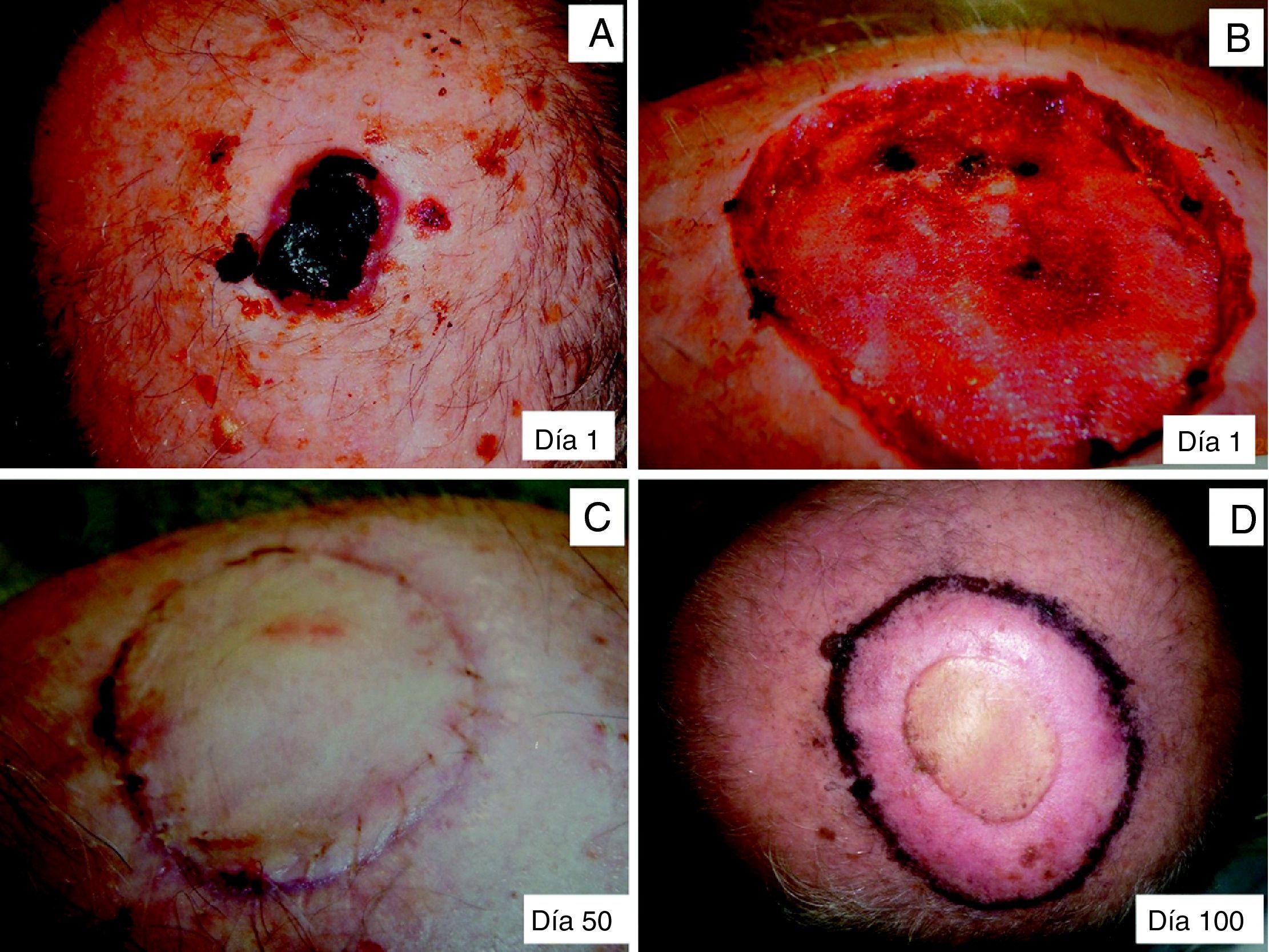
La utilización del parche biosintético como herramienta coadyuvante a una posterior colocación de un injerto de piel parcial incluyó 4 casos. El tiempo entre la colocación del parche biosintético hasta la aplicación del injerto cutáneo osciló entre 31 y 40 días (media=35,25 días). El éxito en la nutrición del injerto fue completo, con la ausencia de necrosis en todos los casos durante su seguimiento (fig. 4A-D).
Paciente de 81 años intervenido de carcinoma epidermoide cutáneo recidivante. A. Lesión inicial. B. Defecto cutáneo en fase de granulación. C. Aplicación del injerto cutáneo. D. Transcurridos 80 días de colocación del injerto, con área de radiodermitis secundaria a la radioterapia adyuvante.
El seguimiento medio de estos pacientes una vez que se consiguió el cierre completo del defecto fue de 12 meses. Durante este tiempo 2 casos con diagnóstico de carcinoma epidermoide cutáneo mostraron lesiones clínica e histológicamente compatibles con recaída tumoral, lo que precisó su reintervención (casos 4 y 5). El cierre de los defectos fue realizado con el parche biosintético utilizado como método definitivo, obteniéndose de nuevo unos resultados excelentes.
DiscusiónEl cuero cabelludo es definido como el área anatómica localizada sobre el cráneo entre la línea nucal y la orbicular. El tejido blando que recubre esta área es el más grueso de toda la superficie corporal, y se divide en 6 niveles: la piel, el tejido celular subcutáneo, la aponeurosis o galea, el tejido areolar (que fija la galea al periostio dando movilidad), el periostio o pericráneo y el hueso. La irrigación de esta área anatómica depende principalmente del tejido celular subcutáneo y del periostio6.
Los grandes defectos localizados en el cuero cabelludo son secundarios principalmente al tratamiento quirúrgico de una tumoración cutánea maligna, habitualmente del carcinoma epidermoide cutáneo y del carcinoma basocelular, y a intervenciones neuroquirúrgicas de diversa índole. A su vez, dada la importante red vascular de esta zona, el cuero cabelludo es un área preferente para el desarrollo de metástasis cutáneas que en ocasiones precisan de una exéresis quirúrgica7.
La complicación en la reconstrucción de defectos quirúrgicos localizados en el cuero cabelludo es variable y habría que diferenciar 2 situaciones. Por un lado estarían aquellos defectos de pequeño tamaño (tamaño inferior a 3cm) en pacientes con un buen estado general, en los que el cierre directo es el método habitual8. En estos casos diferentes aspectos estéticos, incluyendo la preservación de la simetría de las cejas, de la línea de implantación capilar, así como la ausencia de alopecia son el objetivo primordial a alcanzar9.
Sin embargo, en aquellos defectos cutáneos de dimensiones considerables (defecto de tamaño igual o superior a 3cm) hay que evaluar una serie de factores que nos deben orientar a la opción reconstructiva más adecuada (tabla 5)10–12. Los principales métodos para el cierre de estos defectos incluyen la realización de colgajos cutáneos con la utilización o no de expansores, injertos cutáneos de piel parcial o total, así como colgajos microvasculares fascio y miocutáneos13–15. En general, el cierre de defectos en el cuero cabelludo se puede realizar con este tipo de técnicas. Sin embargo, cuando nos enfrentamos a una tumoración de naturaleza agresiva, cuya extirpación ha conllevado un defecto quirúrgico importante en el que el periostio ha sido resecado, este tipo de técnicas no cumplen los requisitos para una reconstrucción segura y eficaz (tabla 6). A modo de ejemplo, un caso complicado sería aquel en el que nos enfrentamos al cierre de un defecto de diámetro mayor superior a 5cm, en un paciente de edad superior a 65 años, al que se le ha extipado una tumoración recurrente que invade el periostio. En estos casos la realización de un colgajo cutáneo no sería recomendable por su complejidad, por las posibles comorbilidades, por la agresividad quirúrgica de la reconstrucción y por el posible riesgo de recidiva de la tumoración cutánea maligna en los 5 años siguientes al tratamiento16. En este tipo de tumores lo ideal sería la colocación de un injerto cutáneo, pero la resección del periostio deja al mismo sin un lecho vascular necesario para que prenda y no se necrose. En estos casos, por tanto, hace falta una alternativa válida, segura, eficaz y eficiente que permita cerrar el defecto cutáneo.
Factores que comprometen la vascularización del defecto quirúrgico
| Antecedentes personales | Edad avanzada (>65 años)Presencia de factores de riesgo cardiovascular (dislipemia, diabetes mellitus, hipertensión arterial)Antecedente personal de cardiopatía isquémica o infarto de miocardioAntecedente personal de accidente isquémico cerebral transitorio o infarto cerebralHábitos tóxicos (tabaquismo, enolismo, consumo de sustancias esupefacientes) |
| Tipo de tumor extirpado | Tumor recurrenteTumoración con infiltración del periostio |
| Estado de la piel peritumoral | Piel previamente sometida a intervenciones quirúrgicasPiel sometida a tratamiento con radioterapia |
Ventajas e inconvenientes de las diferentes técnicas reconstructivas de un defecto de más de 5cm en cuero cabelludo desprovisto de periostio
| Ventajas del colgajo | Inconvenientes del colgajo |
| Aporte de vascularización | Riesgo de fracaso por edad superior a 65 años |
| Resultado estético aceptable | Riesgo de fracaso por comorbilidades asociadas |
| Complicación técnica media | Riesgo de necrosis por tensión tisular excesiva |
| Dificultad para la detección precoz de recaída tumoral | |
| Ventajas del injerto cutáneo | Inconvenientes del injerto cutáneo |
| Técnica sencilla | Resultado estético subóptimo (depresión en área del injerto) |
| Facilidad para la detección precoz de recaída tumoral | Elevado riesgo de necrosis del tejido por lecho vascular escaso o ausente |
| Ventajas del parche biosintético | Inconvenientes del parche biosintético |
| Generación de neovascularización directamente sobre el hueso a pesar de: | Precio (parche biosintético, 55 euros) |
| - Edad | - Curas periódicas por personal de enfermería cualificado |
| - Comorbilidades | |
| - Múltiples intervenciones | |
| - Ausencia de periostio | |
| Resultado estético aceptable | Tiempo de cierre en caso de 2ª intención (3,5 meses) |
| Sencillez técnica | |
| Facilidad para la detección precoz de recaída tumoral | |
El parche sustituto de la piel, en concreto la lámina de regeneración dérmica, ha sido utilizada durante tres décadas en la reconstrucción de este tipo de defectos quirúrgicos17,18. Este material, compuesto de colágeno bovino unido a condroitín-6-sulfato, consigue buenos resultados en el cierre de defectos de cuero cabelludo que carecen de periostio. Sin embargo, el hecho de que sea necesario perforar el hueso desprovisto de periostio para conseguir un buen lecho vascular que irrigue al parche, unido a la necesidad de unos cuidados específicos posteriores, en los que habitualmente es necesario el uso de un sistema de presión negativa (VAC), y el elevado precio de este material hacen que este método de cierre no sea utilizado habitualmente17,18.
El parche biosintético de silicona que contiene colágeno porcino tipo i (Biobrane®), no utilizado previamente con esta finalidad, supone una alternativa excelente en este tipo de situaciones. El componente biológico del apósito es capaz de generar una neovascularización en el lecho del defecto y, a diferencia de otros materiales biosintéticos, no precisa perforaciones craneales en el momento de su aplicación. El porcentaje de éxito, que en nuestra serie alcanzó el 100% de los casos, supera al cierre mediante injerto de piel total, que requiere de una perforación previa de la tabla externa craneal (porcentaje de éxito 28% de casos), al cierre mediante colgajo cutáneo y al uso de expansores, que requieren de posterior reintervención en hasta el 14% de los casos13–15. El uso del parche biosintético alternativo comentado previamente resulta más costoso y más complicado de aplicar (precisa de perforación craneal), y no supera la eficacia y la eficiencia del uso de Biobrane®17,18.
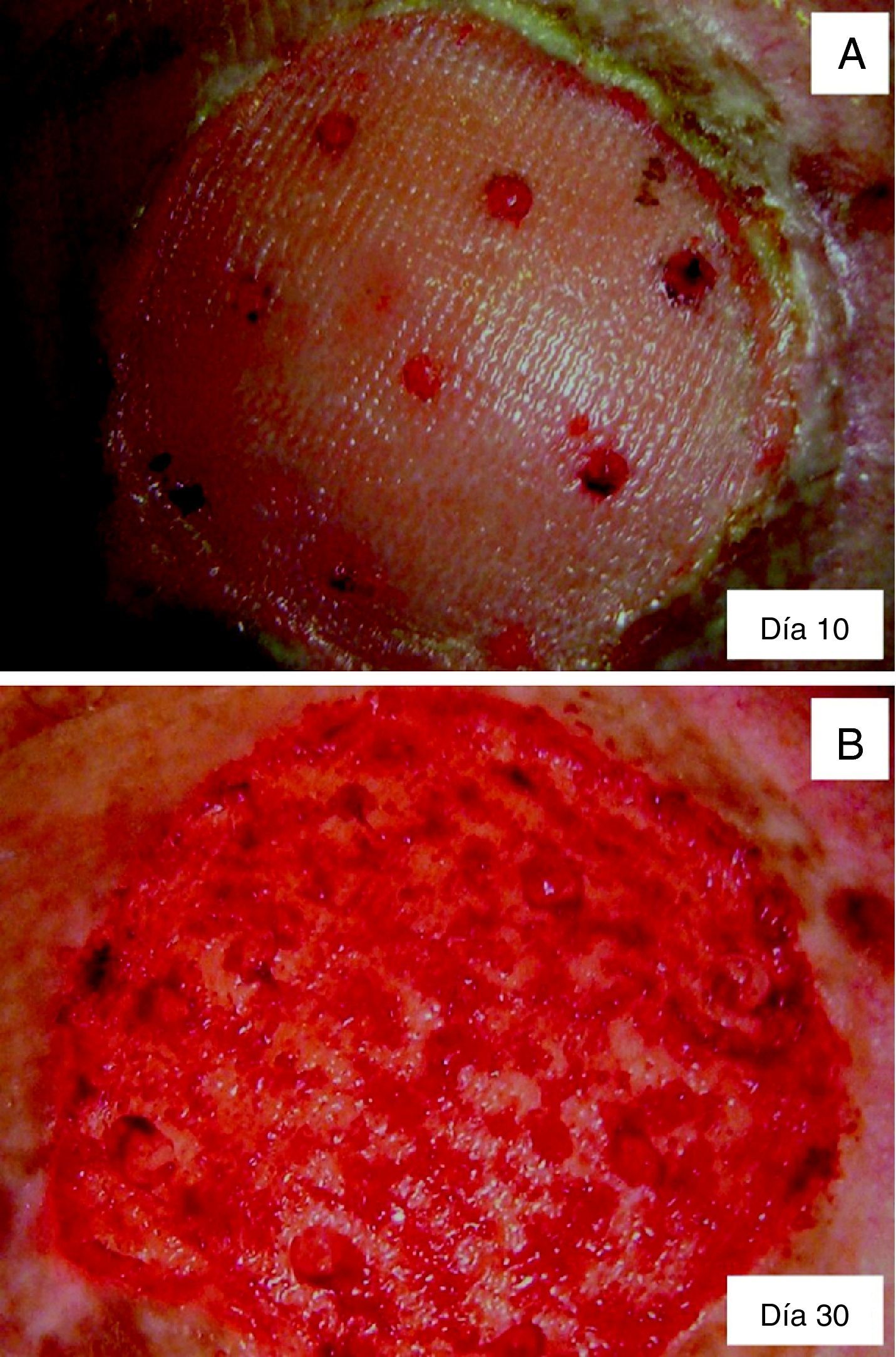
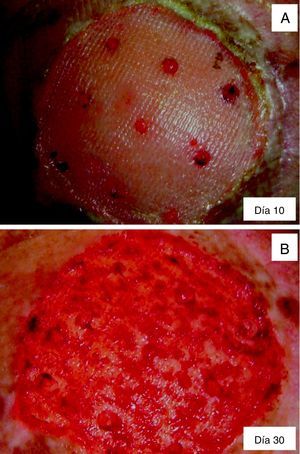
El método de aplicación resulta bastante sencillo, ya que el paciente no requiere ninguna preparación previa y el parche biosintético se coloca de forma directa sobre la calota desprovista de periostio, sin necesidad de trepanar el hueso. El inicio de la granulación en el lecho del defecto aparece en un tiempo medio de 2 semanas, y característicamente se desarrolla de forma excéntrica desde la periferia del defecto hacia la zona central, y en el interior del defecto a modo de islotes ovalados de coloración rojiza (fig. 5). Esto sugiere que el parche biosintético desarrolla nuevos vasos capilares desde los bordes del defecto y desde el escaso lecho vascular óseo, de forma que se genera un neoperiostio. Este hecho hace que sea recomendable un seguimiento posterior del paciente tratado mediante parche biosintético.
El paciente puede llevar a cabo su vida habitual mientras porta el parche, pero resulta fundamental que acuda a la consulta dermatológica para realizar las pertinentes curas por parte del Servicio de Enfermería. Este grupo de profesionales debe de conocer este material y seguir el protocolo de cura posquirúrgica que a continuación se detalla. Inicialmente estas curas deben de ser semanales, ya que el parche debe ser inmediatamente retirado del lecho ya granulado para evitar áreas de hipergranulación que podrían dificultar el cierre (fig. 3). Dado que el defecto se cierra progresivamente de forma concéntrica desde la periferia, el personal de enfermería irá recortando el parche en dichas áreas, respetando el material de la zona central todavía no regenerada. A partir de la quinta semana, en la que la base del defecto estará completamente granulada y el parche por tanto habrá sido retirado en su totalidad, las curas se realizarán cada 2 semanas y se decidirá el cierre por segunda intención, o la realización de una segunda cirugía para cubrir el defecto con un injerto de piel parcial (tablas 2–4).
La principal complicación del uso del parche biosintético de colágeno porcino tipo i es la hipergranulación del lecho, que se corrige fácilmente mediante la aplicación de nitrato de plata tópica (fig. 3). El riesgo de infección es excepcional si se llevan a cabo las normas de higiene habituales para la cura de una herida simple.
La principal limitación de esta técnica de cierre es la necesidad de personal entrenado para la realización de las primeras curas tras la aplicación del parche siguiendo los pasos previamente comentados, a pesar de ser sencillos en la práctica clínica.
Tras el cierre del defecto cutáneo, dada la agresividad de las tumoraciones tratadas, los pacientes de la serie siguieron un control estrecho. Dos casos (caso 4 y caso 5) mostraron hallazgos clínico-patológicos compatibles con una recurrencia local a los 4 y 6 meses tras el cierre completo del defecto respectivamente, por lo que precisaron de una nueva intervención quirúrgica. Ambos casos fueron cerrados posteriormente mediante una nueva aplicación de parche biosintético en la modalidad de segunda intención, consiguiendo los mismos resultados óptimos de cierre que en la primera intervención.
La principal limitación de este trabajo es el reducido número de casos presentados. No obstante, dado que el reto de reconstrucción de un gran defecto desprovisto de periostio es una situación poco frecuente, consideramos que las conclusiones obtenidas a partir de este grupo de pacientes pueden resultar útiles en la práctica quirúrgica.
Para resumir, en la última década, debido al aumento de la esperanza de vida, nos encontramos en la práctica diaria a pacientes de edades avanzadas con múltiples comorbilidades que desarrollan tumoraciones de comportamiento agresivo localizadas en áreas de fotoexposición crónica, principalmente en la región de la cabeza. Su exéresis deja importantes defectos cuya reconstrucción supone un reto quirúrgico importante. A partir de los resultados obtenidos en nuestro estudio podemos afirmar que el parche de silicona que contiene colágeno porcino tipo i es una herramienta sencilla, barata y eficaz en el tratamiento coadyuvante o definitivo del cierre de defectos quirúrgicos del cuero cabelludo de más de 5cm que carecen de periostio. Su utilización reducirá intervenciones agresivas en pacientes de edad avanzada con múltiples comorbilidades, y permitirá detectar recaídas tumorales precoces si las hubiere.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.