Los procesos granulomatosos crónicos y recidivantes de localización anogenital se caracterizan por una clínica consistente en úlceras, fisuras y linfedema, junto con el hallazgo histopatológico de una inflamación granulomatosa no necrotizante. Pueden deberse a diversas etiologías, siendo la enfermedad de Crohn (EC) la más frecuentemente relacionada, aunque en ocasiones no se halla una causa subyacente. Estos casos sin etiología conocida han recibido la denominación de granulomatosis anogenitales (GA)1.
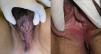
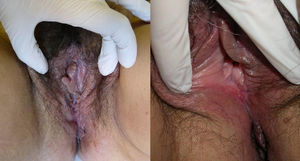
El primer caso se trata de una mujer de 52 años que consultó por lesiones excrecentes, de aspecto seudocondilomatoso y fisuras en el pliegue interglúteo de seis meses de evolución. Recibió tratamiento mediante extirpación quirúrgica, perdiéndose el seguimiento hasta 5 años después, momento en que desarrolló lesiones vulvares y perineales de curso crónico y recidivante. El cuadro clínico consistía en úlceras, un marcado edema de la vulva, fisuras longitudinales dispuestas en los pliegues y placas induradas, excrecentes en la zona interglútea (fig. 1). El examen histopatológico, tanto de la región vulvar como de la perianal, mostró un infiltrado linfocitario en dermis reticular con presencia de granulomas no necrotizantes constituidos por células gigantes multinucleadas (fig. 2A y B). Las pruebas complementarias realizadas, incluyendo hemograma, bioquímica, radiografía de tórax y cultivos microbiológicos, no mostraron hallazgos, salvo una velocidad de sedimentación globular (VSG) elevada: 52mm/h. Una colonoscopia con toma de biopsias colorrectales permitió descartar enfermedad inflamatoria intestinal. Recibió tratamiento con corticoides tópicos, salicilatos y corticoides orales, con respuestas completas a estos últimos, seguidas por recaídas al suspender el tratamiento. Posteriormente se instauró tratamiento con adalimumab (40mg/quincenal), sin respuesta tras 4 meses. Quince años después del inicio del cuadro la paciente no ha desarrollado síntomas sistémicos.
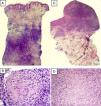
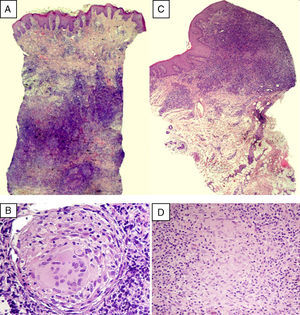
A) Presencia de un infiltrado linfocitario que ocupa la dermis reticular, en el cual se distinguen estructuras granulomatosas sin necrosis central (HE x1,25). B) Detalle de un granuloma constituido por células gigantes multinucleadas y epitelioides y rodeado por una corona linfocitaria (HE x40). C) Denso infiltrado linfocitario ocupando el corion (HE x4). D) A mayor detalle, se observan células epitelioides constituyendo granulomas no necrotizantes (HEx40).
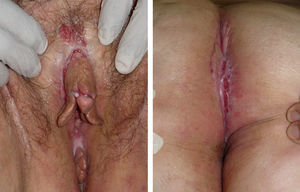
El segundo caso es el de una mujer de 51 años que consultó por presentar erosiones dolorosas y edema vulvar, de 5 meses de evolución. Asociaba un cuadro perianal desde 6 años antes con placas supurativas y fisuras recidivantes que había sido diagnosticado de hidrosadenitis supurativa. En el examen físico destacaba el aspecto granulomatoso de la mucosa de la vulva, la presencia de erosiones en la cara interna de los labios menores (fig. 3) y fisuras longitudinales en el pliegue interglúteo. Dos biopsias vulvares revelaron un denso infiltrado linfocitario, con células epitelioides y multinucleadas gigantes que constituían granulomas, sin necrosis central (fig. 2C y D). Los exámenes complementarios realizados (hemograma, bioquímica, cultivos microbiológicos y radiografía de tórax) fueron normales o negativos, destacando una VSG ligeramente elevada: 25mm/h. Se descartó EC tras la realización de una colonoscopia con toma de biopsias. La paciente no ha presentado clínica sistémica durante el año y medio de seguimiento, y ha respondido parcialmente al tratamiento con corticoides orales, aunque no ha mostrado respuesta a salicilatos ni a adalimumab (40mg/quincenal), el cual fue suspendido por ineficacia a los 3 meses.
El diagnóstico diferencial de los procesos granulomatosos crónicos de localización anogenital incluye la EC extraintestinal, aunque esta es improbable en ausencia de síntomas intestinales, fístulas perianales o con una colonoscopia normal2. Otros posibles diagnósticos diferenciales aparecen reflejados en la tabla 1. Ante el cuadro clínico, se debe realizar en primer lugar una biopsia para estudio histológico, tinciones especiales y cultivos microbiológicos incluyendo hongos, bacterias y micobacterias. Los exámenes complementarios útiles para descartar posibles etiologías subyacentes incluyen hemograma, bioquímica, perfil férrico, VSG, niveles de enzima convertidora de angiotensina, tests serológicos para lúes y radiografía de tórax. La realización de una colonoscopia es recomendable, aun en ausencia de síntomas digestivos.
Diagnóstico diferencial de las granulomatosis anogenitales
| Causas no infecciosas | Causas infecciosas |
| Enfermedad de Crohn | Tuberculosis |
| Sarcoidosis | Linfogranuloma venéreo |
| Granuloma a cuerpo extraño | Granuloma inguinal |
| Hidrosadenitis supurativa | Sífilis |
| Enfermedad de Behçet | Lepra |
| Pioderma gangrenoso | Micosis profundas |
| Enfermedades linfoproliferativas | |
| Síndrome de Melkersson-Rosenthal |
Un proceso granulomatoso genital crónico sin comunicación directa con el tracto gastrointestinal puede verse en la llamada EC metastásica. Es la manifestación cutánea menos frecuente de la EC y consiste en la aparición de lesiones cutáneas separadas del tubo digestivo por piel sana. Afecta generalmente a mujeres entre la segunda y cuarta década. Puede aparecer en cualquier localización, incluyendo los genitales, aunque la región de los miembros inferiores es la más frecuentemente afectada3. Las manifestaciones clínicas en la región genital se asemejan a las observadas en nuestras pacientes4. Se relaciona con afectación de colon o recto5 y habitualmente no sigue un curso paralelo a la afectación intestinal. Se asocia a EC intestinal de larga evolución en un 80% de los casos3,6. Cuando precede a la afectación intestinal, esta se desarrolla generalmente en un periodo de 4 meses a 2 años. Se han publicado al menos 5 casos3 en los que se establece el diagnóstico de EC cutánea sin enfermedad intestinal previa ni durante el seguimiento. Sin embargo, hay autores que recomiendan reservar este diagnóstico para los casos con afectación intestinal demostrada7.
La granulomatosis orofacial o queilitis granulomatosa (QG) considerada una forma monosintomática del síndrome de Melkersson-Rosenthal, comparte las características clínicas e histopatológicas de la GA descrita en nuestros 2 casos. Se manifiesta como una tumefacción labial recurrente y persistente, en ocasiones asociada a ulceraciones, hiperplasia gingival o en empedrado, junto con la presencia de granulomas no necrotizantes. Se ha sugerido que la GA podría constituir el equivalente genital de la QG2 y también se ha descrito la coexistencia de QG y GA en un mismo paciente, aunque es infrecuente7. En el 10-48% de los casos8 se asocian QG y EC intestinal.
En 2003 se introdujo el término GA1 para agrupar estos cuadros crónicos y recidivantes con clínica e histopatología características, en los que pueden estar implicadas diferentes etiologías. Unifica otras denominaciones utilizadas en la literatura para definir un mismo concepto (vulvitis crónica hipertrófica, vulvitis granulomatosa, edema crónico de vulva, vulvitis de Melkersson Rosenthal o anoperineitis granulomatosa), siendo especialmente útil para los casos de etiología desconocida y aquellos altamente sugestivos de EC metastásica sin enfermedad intestinal demostrada.
Su manejo terapéutico es difícil y no existe un esquema establecido a seguir debido a la ausencia de series de casos o estudios aleatorizados. Las opciones terapéuticas propuestas han obtenido resultados variables y en ocasiones insatisfactorios, siendo frecuente la recaída al discontinuar el tratamiento. Entre las opciones descritas se hallan: corticoides tópicos, intralesionales y orales7, salicilatos, antibióticos9 como metronidazol5,10 o ciprofloxacino4, e inmunosupresores como azatioprina o ciclosporina1,3. Más recientemente se han incorporado los anticuerpos monoclonales anti-TNF como infliximab o adalimumab, los cuales han demostrado buenos resultados1.
Nuestras 2 pacientes ilustran 2 casos de GA idiopática, en los que han sido descartadas las posibles causas subyacentes y que, tras años de seguimiento, no han desarrollado clínica sistémica asociada.