Un varón de 44 años, fumador de 20 cigarrillos diarios, fue remitido desde el Servicio de Reumatología, donde estaba siendo estudiado por artritis y un fenómeno de Raynaud en los dedos de las manos y del pie derecho de varios meses de evolución, tras la aparición de lesiones dolorosas de carácter migratorio en los miembros inferiores.
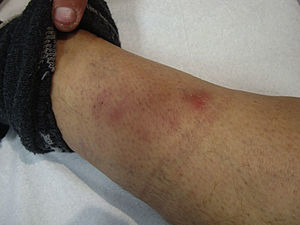
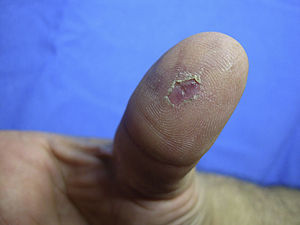
Exploración físicaNódulos eritematosos de distribución lineal en ambos tobillos (fig. 1). En los pulpejos de los dedos de las manos presentaba lesiones maculosas violáceas de aspecto necrótico (fig. 2).
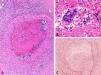
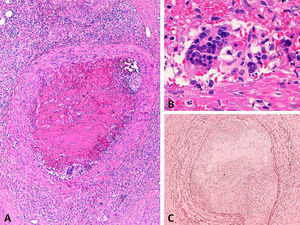
HistopatologíaLa biopsia de uno de los nódulos mostraba, en el tejido celular subcutáneo superficial, un vaso de mediano calibre con un trombo oclusivo intraluminal y un infiltrado inflamatorio mixto en la pared y en la grasa adyacente (fig. 3 A), observándose una reacción granulomatosa con células gigantes multinucleadas en la periferia del trombo (fig. 3 B). Con la tinción de orceína se observaban fibras elásticas en todo el espesor de la pared del vaso, que confirmaban su naturaleza venosa (fig. 3C).
Exploraciones complementariasLa capilaroscopia fue normal. Los exámenes de laboratorio realizados (sistemático de sangre y orina, bioquímica básica, serología de virus, marcadores tumorales, estudio de hipercoagulabilidad, panel de autoinmunidad y crioglobulinas) resultaron negativos o normales. Un ecocardiograma no mostró datos patológicos. Se solicitó una arteriografía.
¿Cuál es su diagnóstico?
DiagnósticoTromboangeítis obliterante (enfermedad de Buerger).
Evolución y tratamientoLa arteriografía de miembros superiores demostró una oclusión de ambas arterias cubitales, dando las radiales un arco palmar incompleto con práctica ausencia de vascularización distal. No existía afectación por encima del codo. El paciente dejó de fumar y las lesiones mejoraron progresivamente.
ComentarioLa tromboangeítis obliterante es una enfermedad vascular inflamatoria oclusiva, segmentaria y no aterosclerótica, que afecta a las arterias y las venas de pequeño y mediano calibre de las extremidades. Presenta un claro predominio en varones jóvenes fumadores y una mayor incidencia en individuos de raza asiática y del Este de Europa1.
Su patogenia no está clara, pero el tabaco resulta clave en el inicio y progresión de la enfermedad. Se considera un proceso autoinmune en relación con el tabaco en pacientes genéticamente predispuestos2.
La clínica es de isquemia distal, con un síntoma principal que es el dolor en reposo. Se presenta en forma de úlceras digitales dolorosas que se acompañan de cianosis y frialdad que pueden evolucionar hacia la gangrena y la amputación de la extremidad afecta. Algunos casos, como el nuestro, hacen pensar en una conectivopatía, pues comienzan con artritis y fenómeno de Raynaud3. Esto último y/o una tromboflebitis migratoria de las venas superficiales se da en el 40% de los pacientes. Aunque es raro, también puede haber afectación de las arterias viscerales (mesentérica, coronaria, retiniana, cerebral, pulmonar o renal)4.
La biopsia, que muestra un trombo oclusivo inflamatorio, raras veces está indicada. Resulta desde una perspectiva diagnóstica más rentable en la fase aguda y en un vaso con una tromboflebitis superficial1, como sucede en el caso aquí presentado.
Ante la falta de síntomas y signos patognomónicos, el diagnóstico debe ser de exclusión1. Se han propuesto diversos criterios, sin claro consenso: varón fumador joven (menos de 45 años) con signos de isquemia distal de las extremidades (claudicación intermitente, dolor de reposo, úlceras isquémicas o gangrena), en ausencia de enfermedad del tejido conectivo, hipercoagulabilidad y/o de diabetes mellitus, tras descartar mediante ecocardiografía una fuente proximal de émbolos y con una arteriografía compatible5. Son características de la arteriografía las lesiones segmentarias con imágenes de oclusión arterial abrupta, afilamiento progresivo (en cola de ratón) y aparición de circulación colateral con morfología en «sacacorchos».
Lo único que frena la progresión de la enfermedad y evita la amputación es el abandono del hábito tabáquico1. Incluso la administración de nicotina en parches o chicles puede ser suficiente para mantener activa la enfermedad. El objetivo del tratamiento, en los casos refractarios, es el alivio del dolor intratable y la prevención de la amputación mediante la administración de analgésicos, antiagregantes, antibióticos y desbridamiento. Como alternativas pueden intentarse infusiones de prostaglandinas, simpatectomía, revascularización (técnica muy limitada por el lecho distal tan pobre), inmunosupresores y análogos del factor de crecimiento endotelial, con respuesta variable6.