Las leprorreacciones suponen cambios clínicos de inicio súbito en los pacientes que presentan formas inmunológicamente inestables de la enfermedad de Hansen. Estos cuadros pueden enmascarar los signos cardinales de la misma y demorar así su diagnóstico y tratamiento. Las principales complicaciones derivadas de este retraso son las relacionadas con la afectación neural, local (ulceraciones, piodermitis, osteomielitis, etc.) y/o sistémica característica de estos cuadros. Ante su sospecha debe realizarse un minucioso examen clínico, exploración de la sensibilidad y, cuando se precise, estudio histopatológico y microbiológico. La instauración inmediata de tratamiento antiinflamatorio disminuye el riesgo de secuelas funcionales, principal causa de morbilidad en la lepra. A continuación, se presentan 2 casos de leprorreacciones de tipo i y ii en pacientes no diagnosticados hasta ese momento de enfermedad de Hansen.
Leprosy reactions, which are abrupt changes in the clinical condition of patients with immunologically unstable forms of the disease, can mask the cardinal signs of leprosy, delaying both diagnosis and treatment. The main complications that arise from delayed diagnosis reflect the characteristic features of the disease, involving impaired nerve function and both local (ulcers, pyogenic infection, osteomyelitis) and systemic compromise. Through clinical examination, sensory testing, and, where necessary, histopathology and microbiology, are essential when leprosy is suspected. Rapid initiation of anti-inflammatory treatment reduces the risk of functional impairment, the main concern in leprosy. We describe type 1 and type 2 leprosy reactions in 2 patients who had not yet been diagnosed with the disease.
La enfermedad de Hansen o lepra se considera una entidad infrecuente en nuestro medio. Tras su eliminación como problema de salud pública1,2, la incidencia anual en España se nutre, fundamentalmente, de casos importados3. La procedencia de estos pacientes varía desde áreas endémicas del Sudeste Asiático a regiones de América del Sur o África. La práctica desaparición de los casos autóctonos y la dificultad añadida que supone la valoración dermatológica de otros grupos raciales representan una limitación en el diagnóstico precoz de la enfermedad.
Clínicamente, la lepra exhibe un amplio abanico de manifestaciones cutáneas, mucosas, oculares, viscerales y/o neurológicas. En ocasiones, sus síntomas o signos más frecuentes pueden verse enmascarados por cambios clínicos súbitos denominados leprorreacciones4, producidos por variaciones en el estado inmunitario5,6. Los factores implicados en su desarrollo son múltiples, aunque la instauración del tratamiento específico de la enfermedad se relaciona con una proporción importante de los cuadros.
A continuación, se describen 2 casos de leprorreacciones de tipo i y ii, en pacientes con enfermedad de Hansen no diagnosticada hasta ese momento, mediante los cuales se pone de manifiesto la dificultad en el diagnóstico inicial de estos cuadros.
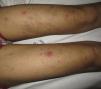
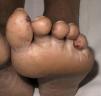
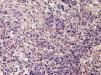
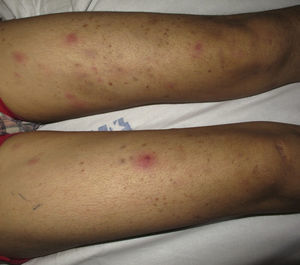
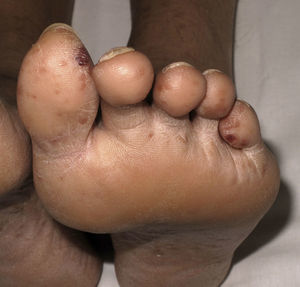
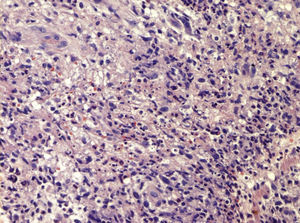
Casos clínicosEl caso 1 corresponde a una mujer de 25 años, natural de Brasil, residente en España desde hacía 6 meses, que acudió al servicio de urgencias por fiebre elevada (hasta 39°C), malestar general y rinorrea acuosa, acompañada de nódulos eritematosos y dolorosos de predominio en las extremidades (fig. 1). El cuadro comenzó en la semana previa, aunque había presentado varios brotes de lesiones cutáneas similares, autorresueltos, en los últimos 3 meses. En la analítica sanguínea se objetivó una anemia normocítica y normocrómica, leucocitosis con neutrofilia, hipertransaminasemia leve, así como una elevación importante de la inmunoglobulina G sérica. La exploración otorrinolaringológica confirmó la existencia de edema en la mucosa de los senos paranasales. En la exploración cutánea se observaron múltiples pápulas de coloración marronácea, asintomáticas, distribuidas simétricamente por las extremidades inferiores y los arcos plantares, interpretadas clínicamente como lepromas. En el tercio distal de los dedos de los pies presentaba pápulas purpúricas no ulceradas (fig. 2). El trayecto correspondiente al nervio ciático poplíteo externo derecho se encontraba engrosado y el electromiograma reveló la existencia de una neuropatía sensitivomotora grave. Una biopsia de un nódulo mostró un infiltrado inflamatorio difuso en dermis profunda y tejido celular subcutáneo compuesto por linfocitos, neutrófilos e histiocitos de citoplasma vacuolado (fig. 3). Estos neutrófilos presentaban un marcado tropismo por las paredes de los vasos de pequeño calibre dérmicos, en ausencia de imágenes de necrosis fibrinoide. La tinción de Ziehl-Neelsen identificó bacilos ácido-alcohol resistentes en el interior de los histiocitos. Se realizó igualmente una baciloscopia de la linfa procedente del lóbulo auricular, codo y de una pápula marronácea de la pierna, observándose 10 bacilos ácido-alcohol resistentes en campo de 100× de microscopia óptica (índice bacilar +3). Con el diagnóstico de eritema nudoso leproso en el contexto de una lepra lepromatosa subpolar, se inició multiterapia según el esquema terapéutico propuesto por la OMS para los pacientes multibacilares (rifampicina, clofazimina y dapsona) y corticoterapia oral (prednisona 1mg/kg/día), desapareciendo por completo las lesiones nodulares, la fiebre y el malestar general. Sin embargo, coincidiendo con el descenso de la dosis oral de esteroides (0,5mg/Kg/día), presentó un nuevo brote de nódulos y fiebre, que obligó a instaurar el tratamiento con talidomida (150mg/día), obteniéndose una respuesta completa.
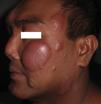
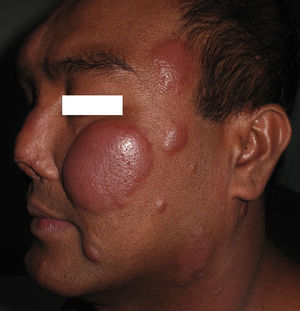
El caso 2 es el de un varón de 38 años, nacido en Islas Filipinas y residente en España desde hacía 4 meses, que consultó en el servicio de urgencias por el empeoramiento súbito de unas lesiones cutáneas anulares iniciadas en el área facial y tratadas en su país de origen hacía un año, en ausencia de fiebre o sintomatología sistémica. Reinterrogado, no recordaba el tratamiento realizado ni su duración. En la exploración física destacaban unas placas eritematoedematosas, no dolorosas ni calientes, distribuidas sobre las lesiones anteriormente descritas por el paciente (fig. 4). Existía asimismo una llamativa alteración de la morfología de la pirámide nasal, como consecuencia de un accidente de tráfico previo. La exploración neurológica mostró una hipoestesia moderada sobre una placa descamativa de la pierna derecha. Se tomaron 2 biopsias procedentes de una placa eritematoedematosa facial y de la placa descamativa localizada en la pierna derecha. En ambas se observaron múltiples granulomas no caseificantes, rodeados por una corona linfocitaria, que se distribuían preferentemente alrededor de los nervios y de los anejos cutáneos, acompañándose de edema en la dermis superficial y profunda. La baciloscopia procedente de una placa facial demostró escasos bacilos ácido-alcohol resistentes (+2). Con el diagnóstico de leprorreacción de tipo i en un paciente con diagnóstico de lepra dimorfa, se inició tratamiento esteroideo con prednisona a dosis de 0,5mg/kg/día, observándose una mejoría progresiva del cuadro, así como multiterapia específica para la enfermedad de Hansen (rifampicina, clofazimina y dapsona, durante 12 meses), ante la escasa información aportada por el paciente sobre el tratamiento realizado con anterioridad.
DiscusiónLas leprorreacciones se definen como cambios súbitos en el estado clínico de los pacientes con diagnóstico de enfermedad de Hansen4. Estas variaciones normalmente se producen en los sujetos con subtipos de lepra denominados «inmunológicamente inestables», sin embargo, no existen parámetros clínicos predictores de estas respuestas. Estos estadios clínicos, determinados por la clasificación de Ridley y Jopling7, se encuadran en el espectro de las manifestaciones clínicas, microbiológicas, histopatológicas e inmunológicas comprendidas entre los polos multi y paucibacilar (LL y TT) (tabla 1).
Características de las leprorreacciones de tipo i y ii15-17
| Leprorreacción de tipo i | Leprorreacción de tipo ii | |
| Respuesta inmunitaria | Th1 | Th2 |
| Patogenia | Hipersensibilidad de tipo IV (celular retardada) | Hipersensibilidad de tipo III (formación y depósito de inmunocomplejos) |
| Subtipos clínicos | TTS, BT, BB | BL, LLS |
| Huésped | Tratamiento previo (salvo en las reacciones de decremento) | Puede o no haber sido tratado previamente |
| Tipos | Reacción de reversiónReacción de decremento | Eritema nudoso leprosoFenómeno de LucioEritema multiforme-like |
| Semiología cutánea | Edematización de lesiones previasAumento del componente descamativo distalAfectación neural | NódulosÁreas necróticasPlacas eritematosas polimorfasAfectación neural |
| Histopatología (cambios con respecto a los hallazgos histopatológicos convencionales) | Granulomas tuberculoidesEdema dérmico | Infiltrado neutrofílico en dermis media, profunda y tejido celular subcutáneoVasculitis leucocitoclástica de los vasos de pequeño/mediano calibre |
| Tratamiento | ReposoAINECorticoides sistémicos | ReposoAAS, pentoxifilinaCorticoides sistémicosClofaziminaTalidomida |
AAS: ácido acetilsalicílico; AINE: antiinflamatorios no esteroideos; BB: lepra dimorfa; BL: lepra borderline lepromatosa; BT: lepra borderline tuberculoide; LLs: lepra lepromatosa subpolar; TTs: lepra tuberculoide subpolar.
Los factores implicados en su génesis determinan una alteración en el equilibrio que guardan el sistema inmunitario del huésped y las micobacterias. Ejemplos de estos cambios en el estado inmunológico son la insuficiencia suprarrenal, el estrés, las infecciones intercurrentes, el embarazo y, especialmente, la realización del tratamiento específico contra la enfermedad de Hansen8.
Clásicamente se han definido 2 tipos de leprorreacciones de tipo i: la reacción de reversión (upgrading reaction) y la reacción de decremento (downgrading reaction)9. Esta última, actualmente, se asume como un proceso de «lepromatización» y se correlaciona con un empeoramiento en la inmunidad celular, produciéndose un viraje hacia el polo multibacilar. Por su parte, las reacciones de reversión se observan en los enfermos tratados, en los cuales existe un aumento de la inmunidad celular. En su patogenia se describe un aumento de la respuesta celular de tipo Th1, formando parte de un mecanismo de hipersensibilidad celular retardada o de tipo iv en la clasificación de Gell y Coombs9,10. Clínicamente las lesiones preexistentes se edematizan y existe un empeoramiento de la sintomatología neurológica (polineuritis con importante edema neural). En ocasiones, asocian nuevas lesiones y malestar general, relacionado normalmente con la afectación súbita neural. El tratamiento incluye el reposo y los corticoides sistémicos.
En las leprorreacciones de tipo ii fundamentalmente subyace un mecanismo de hipersensibilidad de tipo iii, mediado por inmunocomplejos circulantes, producidos como consecuencia de un «choque antígeno-anticuerpo». Estos inmunocomplejos no pueden ser aclarados por vía renal ni fagocitados por los macrófagos, depositándose en las paredes vasculares11. La liberación de citocinas proinflamatorias y el reclutamiento posterior de los neutrófilos, contribuirían al desarrollo de las manifestaciones clínicas propias de cada órgano afectado. En la piel aparecen nódulos inflamatorios dolorosos (el mal llamado eritema nudoso leproso, dado que no se trata de un proceso inflamatorio centrado en los septos del tejido celular subcutáneo), áreas necróticas (fenómeno de Lucio) o placas similares al eritema multiforme. Neurológicamente también existe inflamación, palpándose trayectos neurales engrosados y dolorosos12. El tratamiento incluye el reposo, el ácido acetilsalicílico, la pentoxifilina, los corticoides sistémicos y la clofazimina, aunque por su capacidad para mantener remisiones prolongadas y por su tolerabilidad, la talidomida (100-300mg/día) continúa siendo el fármaco de elección en los cuadros recurrentes13,14. En este caso, debe asegurarse una adecuada anticoncepción al instaurarse en mujeres en edad fértil.
Finalmente, cabría destacar la importancia en el diagnóstico precoz de estos cuadros, a pesar de su baja frecuencia en nuestro medio, ante el importante riesgo de secuelas funcionales derivadas del daño neural irreversible que implica un diagnóstico tardío.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.