La enfermedad de Castleman (EC), o hiperplasia linfoide angiofolicular, se caracteriza por un proceso de hiperplasia reactiva que afecta al sistema inmune. Es por este motivo que esta afección puede provocar una clínica similar a las enfermedades del tejido conectivo o a enfermedades autoinmunes1. Se describe un caso de enfermedad de Castleman y linfoma de Hodgkin (LH) que desarrolló una enfermedad mixta del tejido conectivo (EMTC).
Caso clínicoVarón de 49 años de edad que recientemente había sido diagnosticado de LH y EC multicéntrica, en tratamiento con adriamicina, bleomicina, vinblastina, dacarbacina. Es remitido a nuestro servicio por comenzar con lesiones cutáneas y fotosensibilidad asociado a fenómeno de Raynaud, debilidad muscular, síntomas que habían comenzado al mes de finalizar el tratamiento quimioterápico.
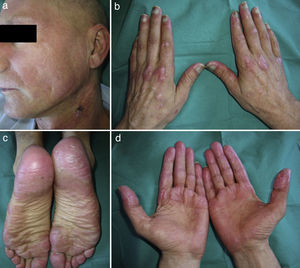
A la exploración se observaba coloración eritematoviolácea en zonas fotoexpuestas, codos y rodillas; edema en palmas y plantas, y en el dorso de las manos pápulas eritematosas descamativas en las zonas interfalángicas y metacarpofalángicas compatibles con pápulas de Gottron (fig. 1). Además, en la capilaroscopia se apreciaba desestructuración del lecho capilar y pérdida de la distribución en peine con algún megacapilar trombosado.
a. Rash eritematovioláceo en la cara y el cuello, sin afectación de las zonas no fotoexpuestas como los párpados inferiores y la zona submentoniana; además se observa alopecia debida a quimioterapia. b. Pápulas de Gottron sobre las articulaciones metacarpofalángicas e interfalángicas. c. Edema en las plantas de ambos pies. d. Edema en las palmas y dedos «en salchicha».
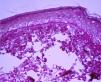
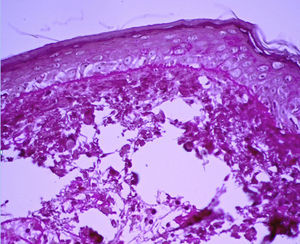
Entre las pruebas complementarias realizadas destacaba en el electroneurograma una polineuropatía sensitivo-motora, y en el estudio de autoinmunidad los ANA fueron positivos a títulos de 1:1280, al igual que los anticuerpos Anti Sm y anti ribonucleoproteína nuclear U1 (U1RNP), con títulos mayores de 1:1.600; el resto de autoanticuerpos resultaron negativos. Entre las pruebas complementarias se realizaron biopsias cutánea y muscular del brazo en las que se apreciaba vacuolización de la capa basal y engrosamiento de la membrana basal, PAS positiva (fig. 2), así como signos de miositis inflamatoria. Con todos estos hallazgos se llegó al diagnóstico de EMTC asociada a EC y LH. Dada la implicación descrita de la EC con el virus de la inmunodeficiencia humana y el virus herpes humano tipo 8, se realizó serología de ambos virus resultando negativa, confirmándose esta última mediante reacción en cadena de la polimerasa de sangre periférica, en la que no se detectó carga viral.
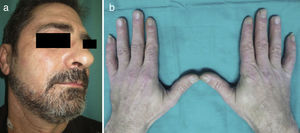
El paciente fue tratado con corticoides y antipalúdicos con escasa respuesta de la sintomatología de la EMTC, por lo que se decidió tratar con rituximab con remisión de ambas enfermedades. La dosis fue de 375mg/m2 IV una vez por semana durante 4 semanas, repitiendo el ciclo después de 6 meses, en combinación con metilprednisolona 7,5mg/día (fig. 3).
DiscusiónLa EMTC fue descrita por primera vez en 1972 como una entidad en la que se mezclan rasgos clínicos de lupus eritematoso sistémico, esclerodermia sistémica, polimiositis/dermatomiositis y artritis reumatoide, junto a la presencia de títulos elevados de anticuerpos anti U1RNP2. Entre las manifestaciones clínicas más frecuentes se encuentra el fenómeno de Raynaud, edema de manos, dedos con apariencia en salchichas, artralgias y debilidad muscular. Entre las manifestaciones cutáneas podemos encontrar rasgos clínicos compatibles con una dermatomiositis-like o lupus eritematoso sistémico-like, fotosensibilidad, aftas, síndrome de Sjögren, urticaria vasculitis, aunque no existe ningún hallazgo clínico específico o patognomónico3.
Los criterios diagnósticos propuestos por Alarco¿n-Segovia et al.4 tienen una sensibilidad de un 100%. Para llegar al diagnóstico debe tener un criterio serológico (anticuerpos anti U1 RNP positivos con un título en la hemaglutinación>1:1.600) y al menos 3 criterios clínicos (edema de mano, sinovitis, miositis, fenómeno de Raynaud y acroesclerosis).
La presencia de manifestaciones autoinmunes en pacientes con EC ha sido publicada en varias ocasiones, siendo más frecuente la anemia hemolítica y menos las enfermedades del tejido conectivo. Su aparición se ha descrito tanto de forma previa como posterior al comienzo de EC. Hasta ahora solo se han publicado 3 casos de EMTC relacionados con esta enfermedad. Nanki et al.5 describen a una mujer de 60 años con EC multicéntrica y EMTC tratada con melfalán con remisión farmacológica; Chrispal et al.6 describen un caso concomitante de una mujer de 16 años y Hosaka et al.7 aportan 3 casos de EC simulando clínicamente enfermedades del colágeno, uno de ellos con sintomatología de EMTC. En ninguno de ellos la EC a su vez estaba relacionada con el LH.
En el caso presentado se decidió el tratamiento con rituximab, ya que se ha reportado un aumento de la media de supervivencia en pacientes con EC, si bien existe menos experiencia sobre su uso en EMTC8. Así, se ha publicado una resolución de las manifestaciones clínicas de lupus subagudo en pacientes con EMTC, al igual que una mejoría de la trombocitopenia refractaria y del fenómeno de Raynaud; como efecto adverso se ha publicado en estos pacientes tratados con este anticuerpo anti CD20 un caso de isquemia severa9–11. El mecanismo terapéutico de rituximab consiste en la depleción de células CD20 positivas, ya que es esta su diana terapéutica, las cuales a su vez son directa o indirectamente responsables de la producción disregulada de IL-6 y otras citoquinas.
En este caso se trata de 3 enfermedades que podrían estar relacionadas. Se ha demostrado una superproducción de IL6 por las células de Reed-Sternberg y los histiocitos en el LH; este estado inmunitario anómalo es responsable de la coexistencia de LH y EC12. A su vez este microambiente con citoquinas proinflamatorias puede provocar una respuesta inmune exacerbada que conduce a la pérdida de la tolerancia y al desarrollo de una enfermedad autoinmune13.