La prevalencia de obesidad se ha incrementado mundialmente en los últimos años. Existen estudios que describen las dermatosis que se asocian con la obesidad; sin embargo, existe poca evidencia de su asociación con los niveles de insulina.
ObjetivoDescribir las dermatosis presentes en pacientes con sobrepeso y obesidad y su asociación con los niveles de insulina.
Material y métodosSe incluyeron pacientes de ambos sexos, mayores de 6 años, no diabéticos que acudieron a la consulta durante los meses de enero a abril de 2011. Todos los sujetos fueron valorados por un dermatólogo, se realizó exploración física, antropometría, historia médica, medicamentos y medición de glucosa e insulina de ayuno. Los pacientes se dividieron de acuerdo a sobrepeso y grado de obesidad y se compararon con Anova o Chi cuadrado, dependiendo del tipo de variable. Se realizó análisis de regresión para evaluar la independencia de las asociaciones.
ResultadosFueron incluidos 109 pacientes (95 adultos y 13 niños; 83,5% mujeres), con edad media de 38±14 años y un índice de masa corporal de 39,6±8kg/m2. Las dermatosis encontradas fueron: acantosis nigricans (97%), fibromas (77%), queratosis pilar (42%) e hiperqueratosis plantar (38%). Las que se asociaron de forma estadísticamente significativa con el grado de obesidad fueron acantosis nigricans (p=0,003), fibromas (p=0,001) e hiperqueratosis plantar. El grado de acantosis nigricans en el cuello, su topografía y el número de fibromas mostraron asociación significativa e independiente con los niveles de insulina.
ConclusionesLa acantosis y los fibromas deberían considerarse marcadores clínicos de hiperinsulinemia en población obesa y no diabética.
The prevalence of obesity has increased worldwide in recent years. Some authors have described skin conditions associated with obesity, but there is little evidence on the association between insulin levels and such disorders.
ObjectiveTo describe the skin disorders present in overweight and obese patients and analyze their association with insulin levels.
Material and methodsThe study included nondiabetic male and female patients over 6 years of age who were seen at our hospital between January and April 2011. All the patients were evaluated by a dermatologist, who performed a physical examination, including anthropometry, and reviewed their medical history and medication record; fasting blood glucose and insulin were also measured. The patients were grouped according to degree of overweight or obesity and the data were compared using analysis of variance or the χ2 test depending on the type of variable. The independence of the associations was assessed using regression analysis.
ResultsIn total, 109 patients (95 adults and 13 children, 83.5% female) were studied. The mean (SD) age was 38 (14) years and the mean body mass index was 39.6±8kg/m2. The skin conditions observed were acanthosis nigricans (AN) (in 97% of patients), skin tags (77%), keratosis pilaris (42%), and plantar hyperkeratosis (38%). Statistically significant associations were found between degree of obesity and AN (P=.003), skin tags (P=.001), and plantar hyperkeratosis. Number of skin tags, AN neck severity score, and AN distribution were significantly and independently associated with insulin levels.
ConclusionsAN and skin tags should be considered clinical markers of hyperinsulinemia in nondiabetic, obese patients.
En las últimas 3 décadas la prevalencia de la obesidad ha tenido un aumento sin precedentes en el ámbito mundial1. En los Estados Unidos de América la prevalencia de obesidad en adultos es del 35,5% en hombres, del 35,8% en mujeres2 y del 17% de los niños de 2 a 19 años3. En México la Encuesta Nacional de Salud 2012 comunicó una prevalencia de obesidad (índice de masa corporal [IMC]≥30kg/m2) en los adultos de 32,4% y de sobrepeso de 38,8%, siendo más elevada en el sexo femenino (37,5%) que en el masculino (26,8%). La prevalencia combinada de sobrepeso y obesidad es solamente 3,6 puntos porcentuales mayor en las mujeres (73,0%) que en los hombres (69,4%). Las adolescentes tuvieron una prevalencia de sobrepeso y obesidad del 35,8% y los hombres adolescentes del 34,1%4. A pesar de que la obesidad es considerada un problema de salud pública, recientemente se ha reconocido que requiere de acciones intersectoriales inmediatas para una mejor prevención, diagnóstico oportuno y control5,6. La obesidad se acompaña de comorbilidades como hipertensión, diabetes mellitus tipo 2, enfermedades cardiovasculares, síndrome de ovarios poliquísticos, síndrome de apnea obstructiva del sueño, cáncer de mama y colorrectal, problemas psicológicos, ortopédicos y algunas dermatosis7.
Las manifestaciones dermatológicas relacionadas con la obesidad son frecuentes8,9 y han sido clasificadas de acuerdo a su origen fisiopatogénico en aquellas relacionadas con: resistencia a la insulina (RI), hiperandrogenismo, pliegues cutáneos, causas mecánicas y hospitalización10,11. Son varias las publicaciones que han mostrado la asociación de acantosis nigricans (AN) y de fibromas con RI tanto en adultos12 como en población pediátrica13,14. El objetivo del presente estudio fue identificar las dermatosis asociadas a la obesidad y evaluar su asociación con las concentraciones de insulina en sujetos con sobrepeso u obesidad no diabéticos.
Material y métodosSe realizó un estudio transversal analítico en el cual se incluyeron pacientes mayores de 6 años de edad (se consideraron adultos aquellos mayores de 18 años) de ambos sexos que acudieron a la clínica de obesidad (cirugía bariátrica) y a la Clínica de Nutrición del Hospital General Dr. Manuel Gea González de la Ciudad de México de enero a abril de 2011 y que firmaron el consentimiento informado. Aceptaron participar el 100% de los pacientes invitados. La clínica de obesidad atiende pacientes que son candidatos a ser sometidos a cirugía bariátrica (IMC>40kg/m2 o>35kg/m2 acompañado de alguna comorbilidad). La Clínica de Nutrición atiende pacientes con obesidad o sobrepeso que son referidos de todos los servicios del Hospital. Se excluyeron pacientes con diabetes mellitus, embarazadas o con prescripción de esteroides por un periodo mayor a 3 semanas, ya que cada una de estas condiciones clínicas puede acompañarse de dermatosis específicas. Se realizó exploración física e historia clínica, con énfasis en antecedentes personales patológicos y antropometría: peso, estatura, circunferencia de cintura y cadera. La evaluación dermatológica estuvo encaminada a lesiones relacionadas con la hiperinsulinemia: presencia y grado de AN en el cuello, AN en otros lugares, presencia y número de fibromas; las dermatosis asociadas con hiperandrogenismo (acné, hirsutismo, alopecia androgénetica), las relacionadas con los pliegues cutáneos (intértrigo y complicaciones bacterianas) y las asociadas con causas mecánicas (estrías, lipodistrofias, hiperqueratosis plantar e insuficiencia venosa). El grado de acantosis en el cuello se evaluó de acuerdo con la clasificación propuesta por Burke y et al.15: grado 0 cuando está ausente, grado i cuando únicamente es detectable a la inspección cercana, grado ii cuando la longitud es menor a 7,6cm (solo en la parte posterior de cuello), grado iii cuando mide de 7,6 a 15,2cm (se extiende a las partes laterales del cuello) y grado iv cuando mide más de 15,2 (forma un «collar»y es visible estando frente al paciente). Se determinaron glucosa e insulina de ayuno (8h). Se definió prediabetes cuando la glucosa de ayuno estaba entre 100 y 125mg/dl y diabetes con glucosa de ayuno mayor a 126mg/dl, al menos en 2 ocasiones en ausencia de síntomas. Se calculó IMC con la fórmula de Quetelet (peso en kg dividido entre la talla enm2) y se calculó el modelo homeostático de RI (HOMA-IR) mediante la fórmula de glucosa en mmol/dl multiplicada por la insulina en μUI/ml dividido por la constante de 22,516. Se consideró de forma arbitraria RI cuando HOMA-IR≥3. Se utilizó la clasificación de la Organización Mundial de la Salud (OMS) para sobrepeso y obesidad tanto en niños (2-18 años) como en adultos (>18 años). En adultos se definió sobrepeso cuando el IMC estaba entre 25 y 29,9, obesidad grado i si el IMC era de 30 a 34,9, obesidad grado ii cuando el IMC era de 35 a 39,9 y cuando el IMC>40kg/m2 grado iii17. En niños fue considerado sobrepeso cuando el IMC≥percentil 85 y menor al percentil 95 y obesidad cuando el IMC≥al percentil 95, y obesidad severa cuando IMC>percentil 9918. Se consideró hipercolesterolemia cuando el colesterol total≥200mg/dl, hipertrigliceridemia cuando los triglicéridos≥150mg/dl, hipoalfalipoproteinemia cuando c-HDL<40mg/dl y RI cuando HOMA-IR≥3.
El protocolo fue aprobado por las Comisiones de Ética e Investigación del Hospital.
Análisis estadísticoSe dividieron todos los pacientes en 4 grupos, de acuerdo a la presencia de sobrepeso y grado de obesidad. Las variables cuantitativas se compararon mediante pruebas paramétricas o no paramétricas. Las frecuencias de dermatosis se compararon mediante la prueba de Chi cuadrado de tendencia. Las concentraciones de insulina se correlacionaron con el grado de acantosis y con el número de fibromas mediante la prueba de rangos de Spearman. Se realizó un análisis de regresión múltiple para evaluar la independencia de la asociación entre insulina y número de fibromas, y de regresión logística ordinal para evaluar la independencia de la asociación de insulina con el grado de acantosis. Se consideraron en ambos modelos la edad, el sexo y el IMC. Se consideró estadísticamente significativo un valor de p<0,05 y se utilizó el paquete el estadístico SPSS, V 19.0.
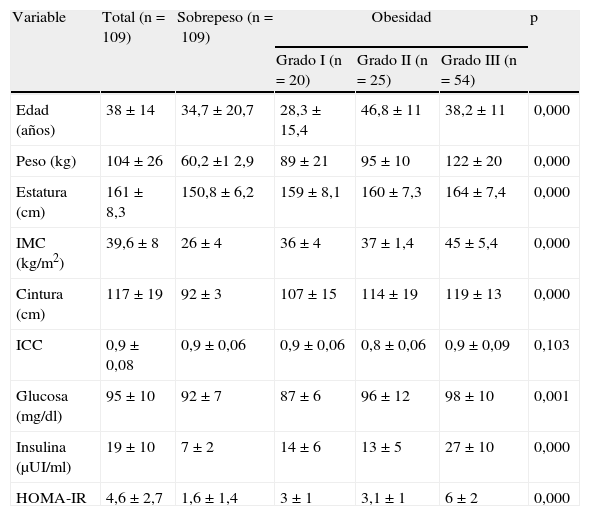
ResultadosSe incluyeron 109 pacientes, 91 mujeres (83,5%) y 18 varones, 96 adultos y 13 niños. Se calcularon las siguiente medias y sus DS: edad 38±14 años (rango de 8 a 69 años), peso 104±26kg, IMC 39,6±8kg/m2, circunferencia de cintura 117±19cm e índice cintura/cadera (ICC) 0,9±0,08. Cerca de la mitad de los pacientes, 54 (49,5%), reunieron criterios de obesidad grado iii. Los pacientes con obesidad grado i tuvieron una edad media significativamente menor comparados con los de obesidad grado ii (28,3±15,4 vs 46,8±11 años; p>0,001). Hubo diferencia significativa al comparar los valores de glucosa, insulina y el índice HOMA-IR entre los grupos de distinto grado de obesidad (tabla 1).
Características clínicas y bioquímicas, de acuerdo con el sobrepeso y el grado de obesidad
| Variable | Total (n=109) | Sobrepeso (n=109) | Obesidad | p | ||
| Grado I (n=20) | Grado II (n=25) | Grado III (n=54) | ||||
| Edad (años) | 38±14 | 34,7±20,7 | 28,3±15,4 | 46,8±11 | 38,2±11 | 0,000 |
| Peso (kg) | 104±26 | 60,2±1 2,9 | 89±21 | 95±10 | 122±20 | 0,000 |
| Estatura (cm) | 161±8,3 | 150,8±6,2 | 159±8,1 | 160±7,3 | 164±7,4 | 0,000 |
| IMC (kg/m2) | 39,6±8 | 26±4 | 36±4 | 37±1,4 | 45±5,4 | 0,000 |
| Cintura (cm) | 117±19 | 92±3 | 107±15 | 114±19 | 119±13 | 0,000 |
| ICC | 0,9±0,08 | 0,9±0,06 | 0,9±0,06 | 0,8±0,06 | 0,9±0,09 | 0,103 |
| Glucosa (mg/dl) | 95±10 | 92±7 | 87±6 | 96±12 | 98±10 | 0,001 |
| Insulina (μUI/ml) | 19±10 | 7±2 | 14±6 | 13±5 | 27±10 | 0,000 |
| HOMA-IR | 4,6±2,7 | 1,6±1,4 | 3±1 | 3,1±1 | 6±2 | 0,000 |
ICC: índice cintura-cadera; IMC: índice de masa corporal.
Los datos se expresan como media±DE. El valor de p se calculó utilizando ANOVA.
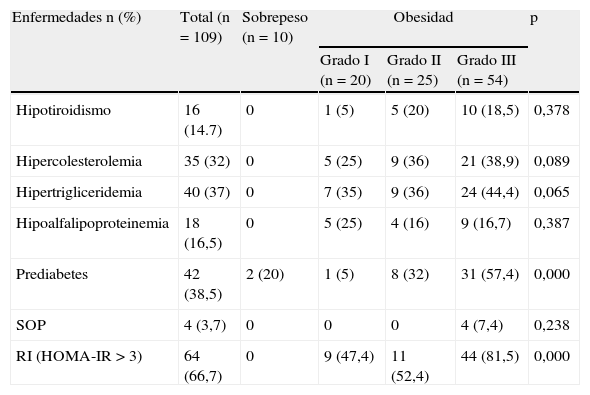
La frecuencia de prediabetes fue del 38,5%, siendo mayor en el grupo de obesidad grado iii (57,4%) y este grupo también mostró una frecuencia significativamente mayor de RI (81,5%) al compararlo con los grupos de sobrepeso y obesidad grados i y ii. El grupo con sobrepeso tuvo 2 casos de valores de glucosa diagnósticos de prediabetes, pero no se encontraron otras comorbilidades. No hubo diferencias en las frecuencias de hipotiroidismo, niveles altos de CT, TG, ni en las cifras bajas de c-HDL entre los diferentes grupos, de acuerdo al grado de obesidad (tabla 2).
Frecuencia de enfermedades asociadas a sobrepeso (SP) y grado de obesidad (O)
| Enfermedades n (%) | Total (n=109) | Sobrepeso (n=10) | Obesidad | p | ||
| Grado I (n=20) | Grado II (n=25) | Grado III (n=54) | ||||
| Hipotiroidismo | 16 (14.7) | 0 | 1 (5) | 5 (20) | 10 (18,5) | 0,378 |
| Hipercolesterolemia | 35 (32) | 0 | 5 (25) | 9 (36) | 21 (38,9) | 0,089 |
| Hipertrigliceridemia | 40 (37) | 0 | 7 (35) | 9 (36) | 24 (44,4) | 0,065 |
| Hipoalfalipoproteinemia | 18 (16,5) | 0 | 5 (25) | 4 (16) | 9 (16,7) | 0,387 |
| Prediabetes | 42 (38,5) | 2 (20) | 1 (5) | 8 (32) | 31 (57,4) | 0,000 |
| SOP | 4 (3,7) | 0 | 0 | 0 | 4 (7,4) | 0,238 |
| RI (HOMA-IR>3) | 64 (66,7) | 0 | 9 (47,4) | 11 (52,4) | 44 (81,5) | 0,000 |
SOP: síndrome de ovarios poliquísticos.
Los datos se expresan como frecuencias (%). El valor de p se calculó utilizando Chi cuadrado.
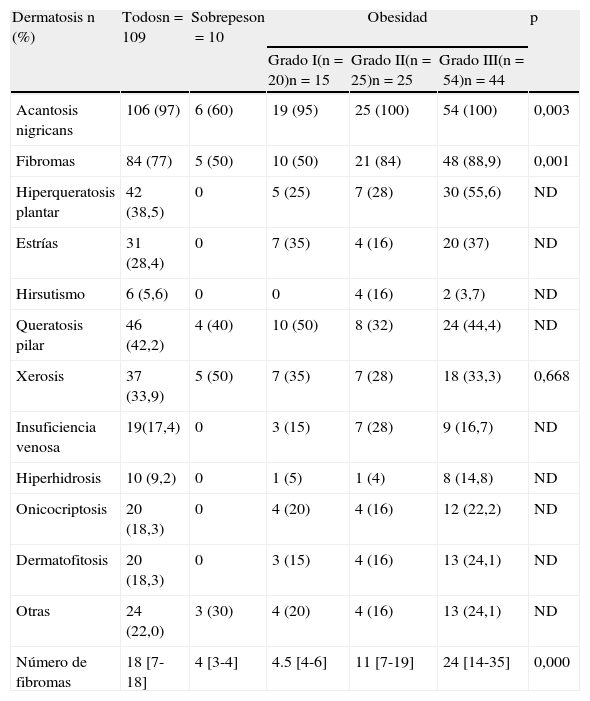
La tabla 3 muestra la frecuencia de las dermatosis encontradas en este estudio: AN en el 97%, fibromas en el 77%, queratosis pilar en el 42%, hiperqueratosis plantar en el 38%, xerosis en el 34% y estrías en el 28% de los pacientes. Las menos frecuentes fueron la hiperhidrosis palmo-plantar en el 9%, hirsutismo en el 5%, ginecomastia en el 3% y el intértrigo en el 1%. No se encontraron lesiones de acné. Cuando se compararon las frecuencias de estas dermatosis según la presencia de sobrepeso y los grados de obesidad la AN, los fibromas, la hiperqueratosis plantar y las estrías mostraron diferencias estadísticamente significativas. Con excepción de las estrías, el resto de las dermatosis mencionadas fueron más frecuentes conforme se incrementó el grado de obesidad.
Frecuencia de dermatosis y número de fibromas, de acuerdo con el sobrepeso y grado de obesidad
| Dermatosis n (%) | Todosn=109 | Sobrepeson=10 | Obesidad | p | ||
| Grado I(n=20)n=15 | Grado II(n=25)n=25 | Grado III(n=54)n=44 | ||||
| Acantosis nigricans | 106 (97) | 6 (60) | 19 (95) | 25 (100) | 54 (100) | 0,003 |
| Fibromas | 84 (77) | 5 (50) | 10 (50) | 21 (84) | 48 (88,9) | 0,001 |
| Hiperqueratosis plantar | 42 (38,5) | 0 | 5 (25) | 7 (28) | 30 (55,6) | ND |
| Estrías | 31 (28,4) | 0 | 7 (35) | 4 (16) | 20 (37) | ND |
| Hirsutismo | 6 (5,6) | 0 | 0 | 4 (16) | 2 (3,7) | ND |
| Queratosis pilar | 46 (42,2) | 4 (40) | 10 (50) | 8 (32) | 24 (44,4) | ND |
| Xerosis | 37 (33,9) | 5 (50) | 7 (35) | 7 (28) | 18 (33,3) | 0,668 |
| Insuficiencia venosa | 19(17,4) | 0 | 3 (15) | 7 (28) | 9 (16,7) | ND |
| Hiperhidrosis | 10 (9,2) | 0 | 1 (5) | 1 (4) | 8 (14,8) | ND |
| Onicocriptosis | 20 (18,3) | 0 | 4 (20) | 4 (16) | 12 (22,2) | ND |
| Dermatofitosis | 20 (18,3) | 0 | 3 (15) | 4 (16) | 13 (24,1) | ND |
| Otras | 24 (22,0) | 3 (30) | 4 (20) | 4 (16) | 13 (24,1) | ND |
| Número de fibromas | 18 [7-18] | 4 [3-4] | 4.5 [4-6] | 11 [7-19] | 24 [14-35] | 0,000 |
Los datos se expresan como frecuencias simples y porcentaje (entre paréntesis). El valor de p se calculó utilizando Chi cuadrado, el cual no fue determinado cuando el valor de la casilla fue menor a 5. El número de fibromas se expresa como medianas y rangos intercuartílicos [entre corchetes] y se compara con la prueba de Kruskall Wallis.
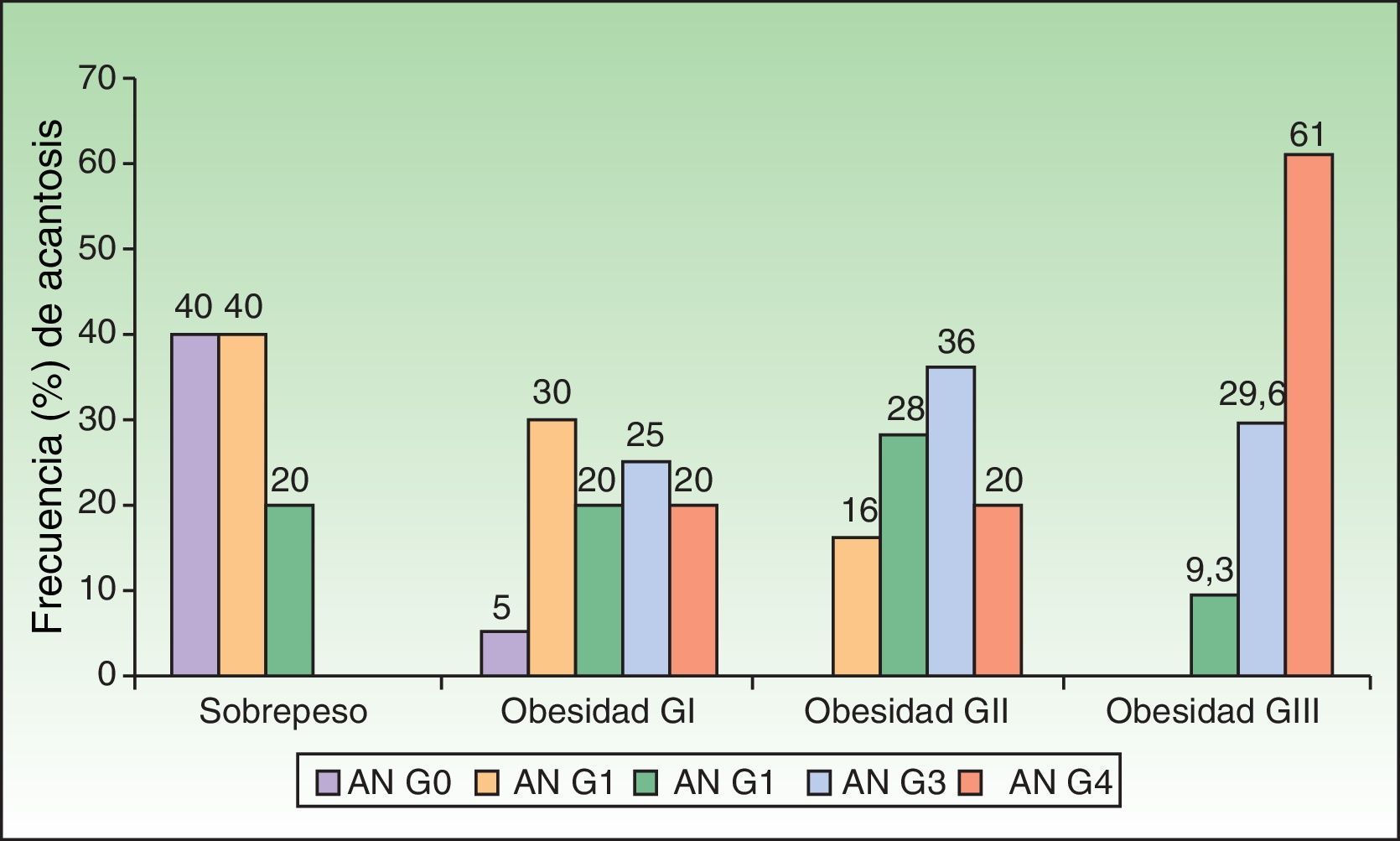
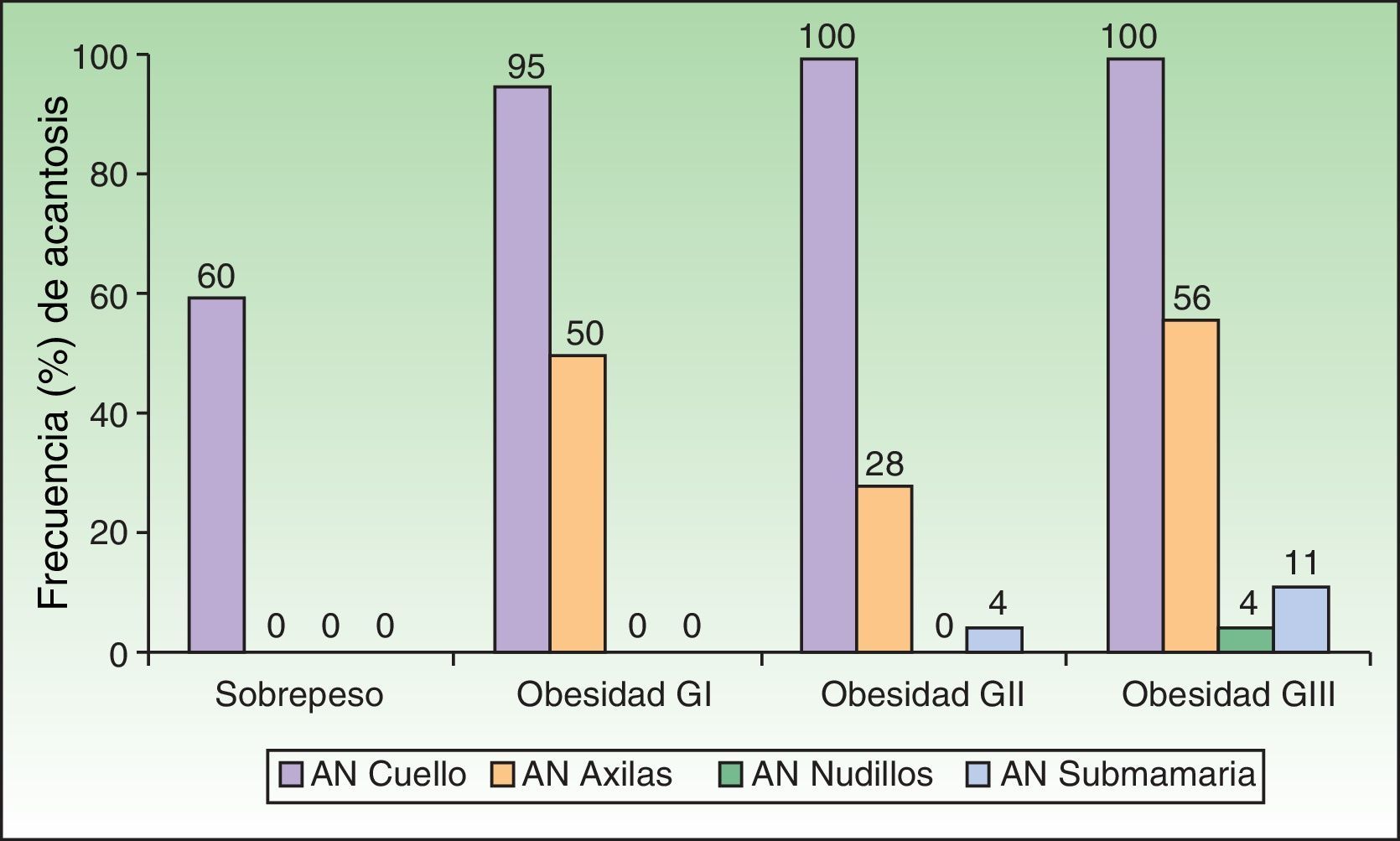
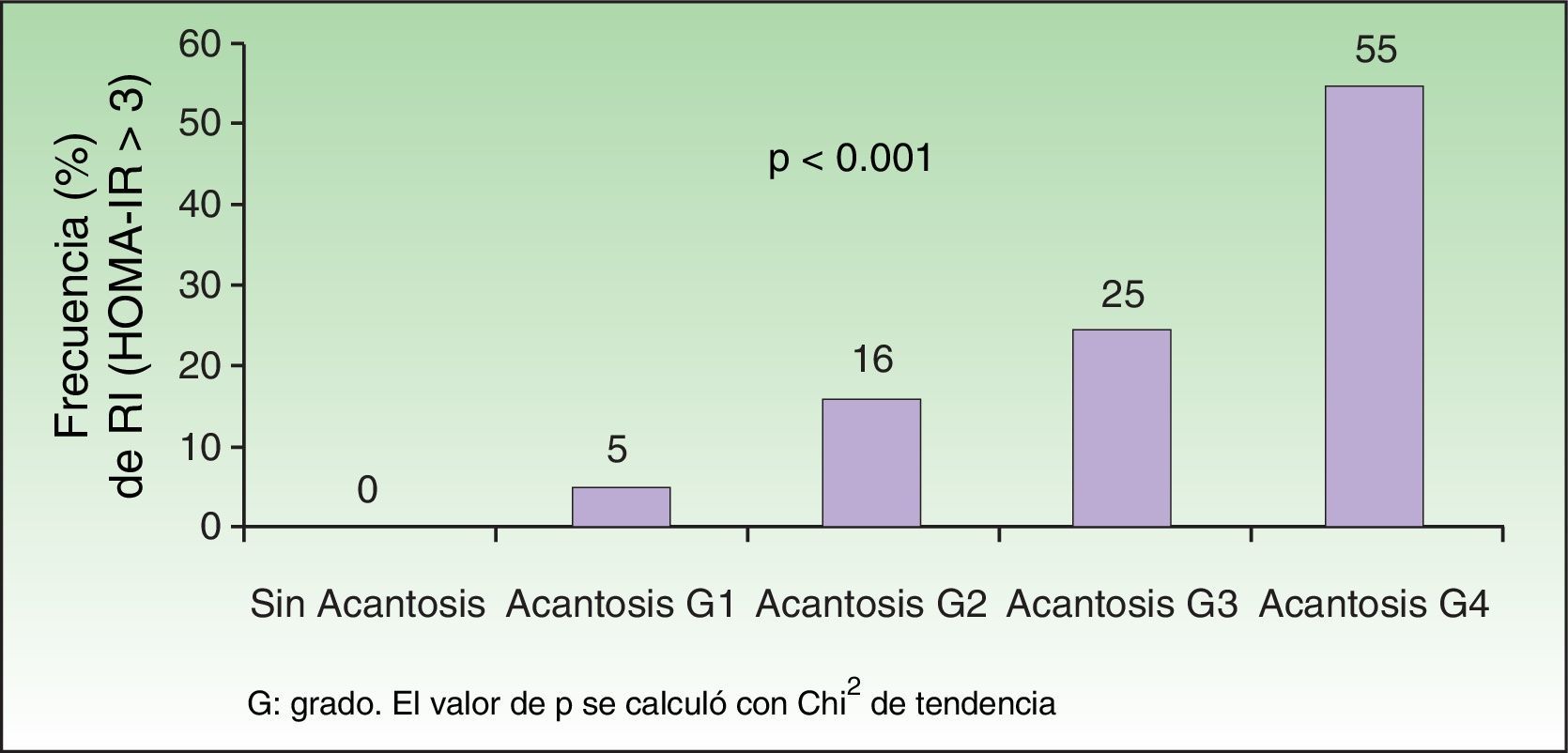
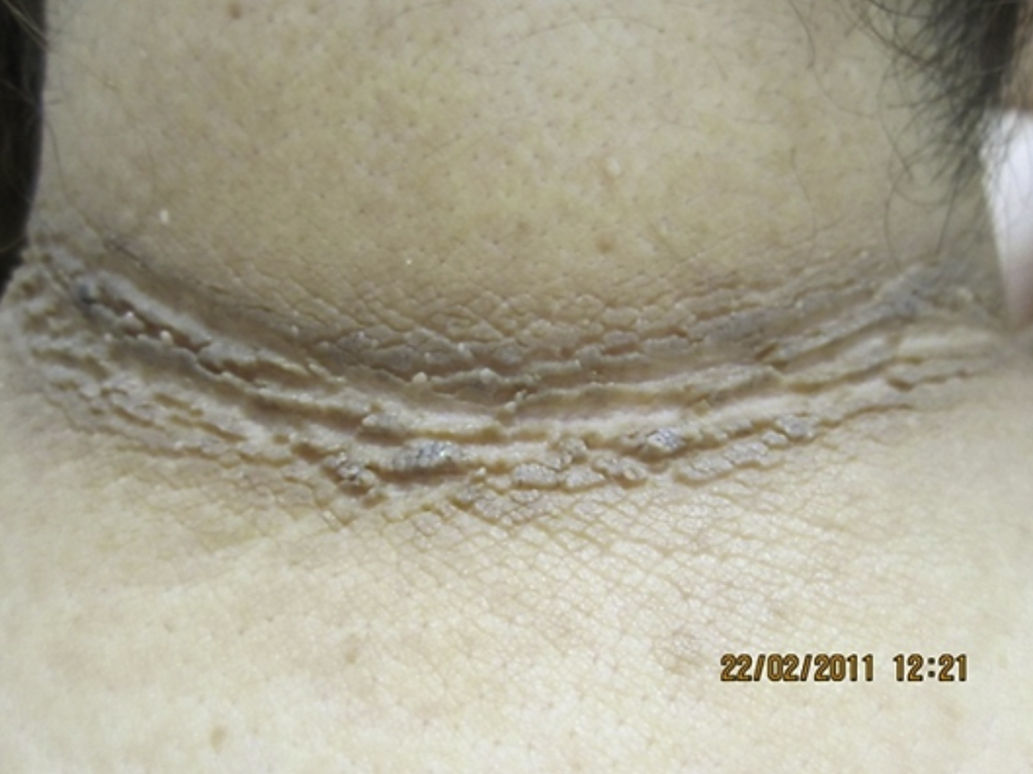
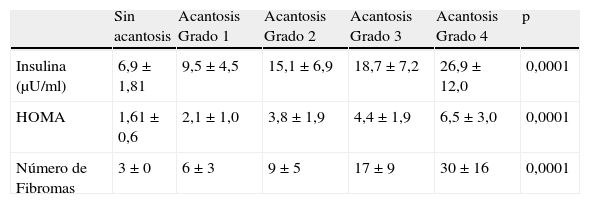
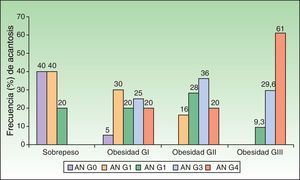
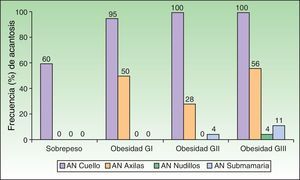
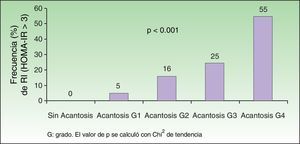
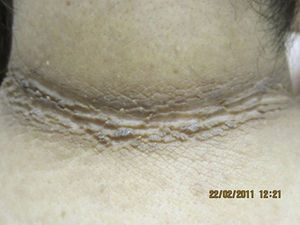
Al analizar el grado de AN en el cuello el 80% de los pacientes con sobrepeso no tenía acantosis (40%) o era visible solo a la inspección cercana (40%), mientras que en los del grupo con obesidad grado iii el 61% tuvieron acantosis grado 4 (fig. 1). La acantosis estuvo presente en todos los pacientes con obesidad grados ii y iii. De igual forma, los pacientes con obesidad grado iii tuvieron más sitios afectados (fig. 2). Asimismo, el porcentaje de individuos con RI fue en aumento conforme el grado de acantosis en el cuello se incrementó (fig.3). Los promedios de los valores de insulina, HOMA y el número de fibromas fueron aumentando a mayor grado de acantosis en el cuello (tabla 4).
Valores medios de insulina, HOMA y número de fibromas, de acuerdo al grado de acantosis en cuello
| Sin acantosis | Acantosis Grado 1 | Acantosis Grado 2 | Acantosis Grado 3 | Acantosis Grado 4 | p | |
| Insulina (μU/ml) | 6,9±1,81 | 9,5±4,5 | 15,1±6,9 | 18,7±7,2 | 26,9±12,0 | 0,0001 |
| HOMA | 1,61±0,6 | 2,1±1,0 | 3,8±1,9 | 4,4±1,9 | 6,5±3,0 | 0,0001 |
| Número de Fibromas | 3±0 | 6±3 | 9±5 | 17±9 | 30±16 | 0,0001 |
Los datos se expresan como medias±DE. El valor de p se calculó con la prueba de Kruskall Wallis.
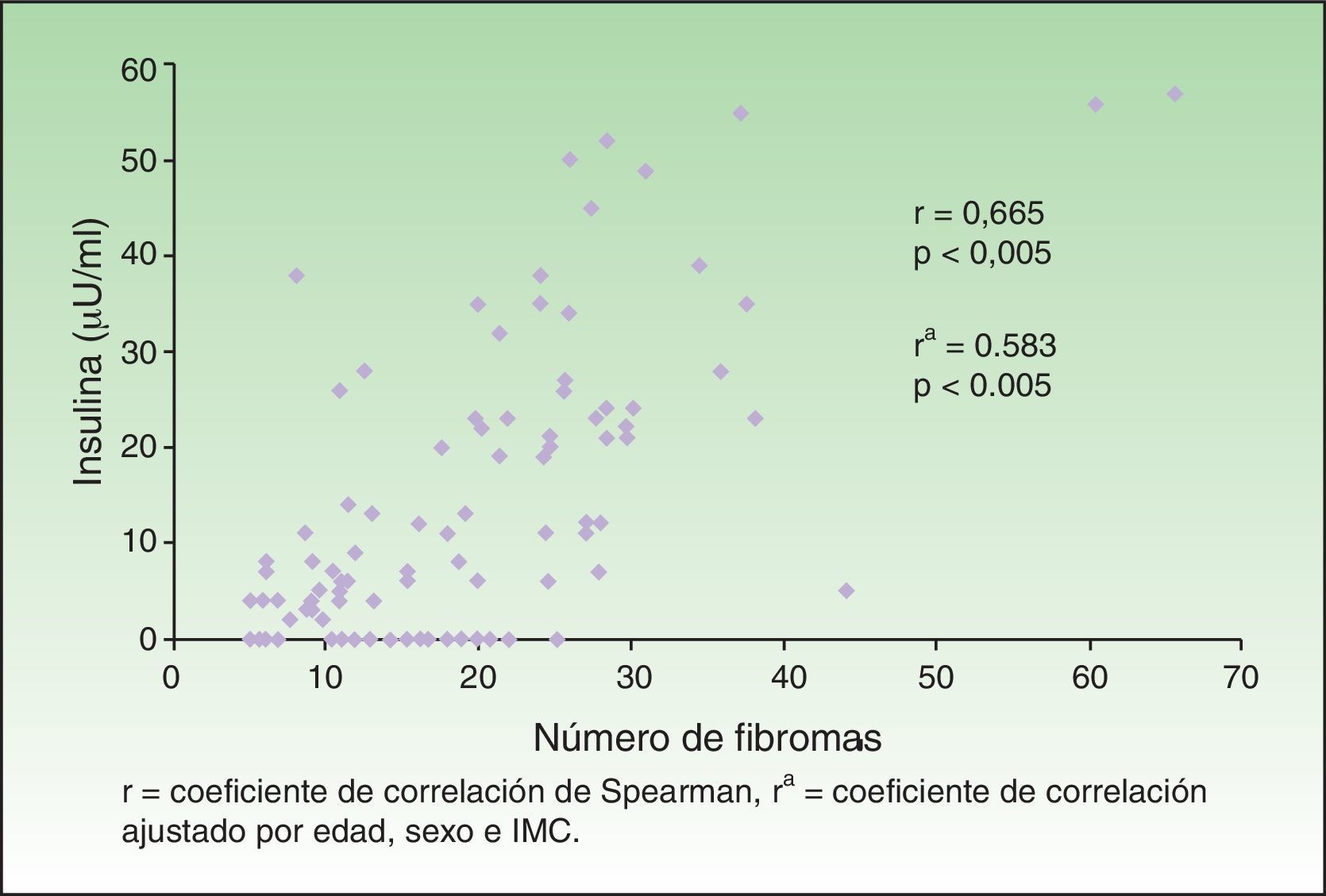
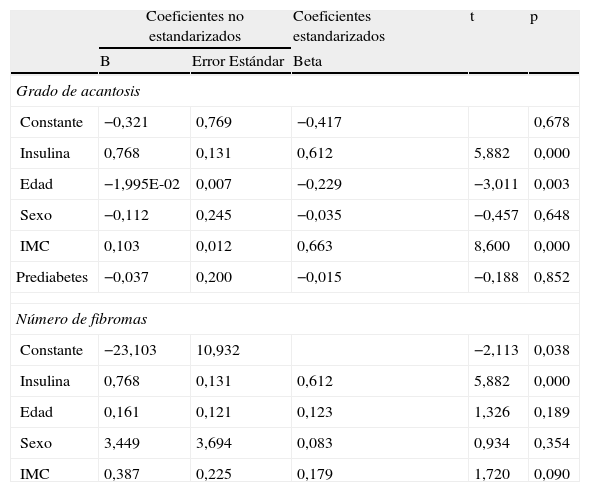
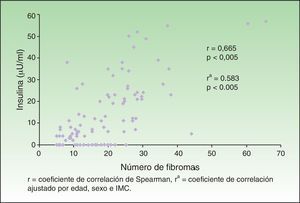
Hubo correlación entre el número de fibromas con los niveles de insulina (r=0,665; p<0,005), persistiendo esta correlación significativa después de ajustar por edad, sexo e IMC (fig. 4). Mediante análisis de regresión múltiple y ordinal se confirmó la independencia de las asociaciones entre los niveles de insulina con el grado de acantosis y con el número de fibromas, respectivamente (tabla 5).
Análisis de regresión ordinal para evaluar la independencia de la asociación entre insulina y el grado de acantosis y el número de fibromas
| Coeficientes no estandarizados | Coeficientes estandarizados | t | p | ||
| B | Error Estándar | Beta | |||
| Grado de acantosis | |||||
| Constante | −0,321 | 0,769 | −0,417 | 0,678 | |
| Insulina | 0,768 | 0,131 | 0,612 | 5,882 | 0,000 |
| Edad | −1,995E-02 | 0,007 | −0,229 | −3,011 | 0,003 |
| Sexo | −0,112 | 0,245 | −0,035 | −0,457 | 0,648 |
| IMC | 0,103 | 0,012 | 0,663 | 8,600 | 0,000 |
| Prediabetes | −0,037 | 0,200 | −0,015 | −0,188 | 0,852 |
| Número de fibromas | |||||
| Constante | −23,103 | 10,932 | −2,113 | 0,038 | |
| Insulina | 0,768 | 0,131 | 0,612 | 5,882 | 0,000 |
| Edad | 0,161 | 0,121 | 0,123 | 1,326 | 0,189 |
| Sexo | 3,449 | 3,694 | 0,083 | 0,934 | 0,354 |
| IMC | 0,387 | 0,225 | 0,179 | 1,720 | 0,090 |
IMC: índice de masa corporal.
En el primer modelo se agregaron la edad, el sexo, IMC y prediabetes y en el segundo se agregaron la edad, sexo e IMC.
La dermatosis más frecuente en nuestro grupo de pacientes con sobrepeso u obesidad fue la AN (97%), tal y como ha sido previamente comunicado en otros estudios19–21, y su presencia fue directamente proporcional al grado de obesidad19,20, asociándose con niveles altos de insulina en sangre21. Actualmente se considera la acantosis como marcador cutáneo de RI e hiperinsulinismo. Una concentración alta de insulina produce activación directa de los receptores de insulina y activación a través del factor de crecimiento similar a la insulina (IGF1) en los queratinocitos y los fibroblastos dérmicos, promoviendo su proliferación22. La AN se observa principalmente en las axilas, las ingles y el cuello, aunque también en la región submamaria, los nudillos, los codos y la cara9. En este grupo se observó que a mayor grado de obesidad la acantosis estuvo más diseminada y la acantosis en el cuello fue más severa. Aunque son varias las investigaciones que confirman la asociación de AN con RI13,23,24 y con niveles altos de insulina15, en México se han realizado 2 estudios que evalúan las dermatosis de la obesidad. El primero, realizado por García-Hidalgo et al.10, incluyó 156 sujetos obesos (80% mujeres), 48,7% con diabetes y encontró una frecuencia de acantosis del 29,5%. El segundo estudio, realizado por García-Solis et al.20 incluyó un gran número de pacientes (3.293, de 15 a 40 años de edad, 64,8% con sobrepeso, 19% con obesidad grado i, 9,6% grado ii y 6% grado iii, el 59,4% mujeres) encontrando que 1.284 (38,9%) tenían alguna dermatosis asociada a obesidad y comunicando AN en el 14%. Son evidentes las diferencias entre las 2 poblaciones mexicanas mencionadas con la nuestra, sobre todo en edad y grado de obesidad. El sesgo de selección se debe a que la mayoría de los pacientes que incluimos acuden de una clínica de obesidad con enfoque en cirugía bariátrica, por lo que el grado de obesidad de nuestra población fue mayor. Otro aspecto importante es que, en general, pertenecen a un nivel socioeconómico bajo o muy bajo que podría asociarse a tener un fototipo de piel iv o v, lo que es un factor que participa en la manifestación de la AN21. En ninguno de los 2 estudios en población mexicana10,20 se realizó la medición de los niveles de insulina. Hud et al.21 encontraron AN en el 74% de 34 individuos obesos, predominantemente de raza negra.
Los fibromas estuvieron presentes en el 77% de los pacientes incluidos en este estudio, mientras que en el de García-Hidalgo10 estuvieron presentes en el 44,2% de los pacientes y en el 50% de los diabéticos, y García-Solis20 solo los encontró en el 9,9% de los suyos. Los fibromas constituyen la segunda dermatosis más frecuente en pacientes obesos, y al igual que la AN, también tienen relación directa con el grado de obesidad19,20 y se asocian con niveles altos de insulina15,19,25. Rasi et al. encontraron que pacientes con fibromas tenían más diabetes mellitus, y que el tener más de 30 fibromas elevaba el riesgo considerablemente26. Aunque uno de los criterios de exclusión fue la presencia de diabetes mellitus tipo 2, en la población estudiada se encontró una alta frecuencia de prediabetes (38,5%) y de RI (66,7%). Las concentraciones de insulina fueron mayores conforme se incrementó el grado de acantosis en el cuello, y además la cantidad de fibromas también se fue incrementando, así como el HOMA (fig. 3). Guida et al.19 observaron que tanto los fibromas, la hiperqueratosis plantar, la AN, las estrías, el intértrigo, la hiperhidrosis y la queratosis pilar tenían una relación directamente proporcional con el grado de obesidad. Hallazgos similares se muestran en nuestro estudio, a excepción de la queratosis pilar (fig. 5).
La queratosis pilar o folicular se encontró en el 42,1% de los pacientes, sin diferencias entre los grupos según el grado de obesidad. Aunque esta se ha relacionado más con atopia, también se observa en pacientes con obesidad, sobre todo en aquellos con mayor IMC9,27, sugiriendo que los niveles altos de insulina y la RI son importantes en su etiología.
La hiperqueratosis plantar se encontró en el 38,5% de los casos, pero aumentó a 55,6% en los sujetos con obesidad grado iii, frecuencia inferior a lo comunicado por algunos autores (80%)19, y superior a la encontrada por otros (34,6%)10. Esta dermatosis es más frecuente en los mayores de 60 años20 y debe considerarse un estigma de obesidad severa8.
Se ha descrito que el 80% de los pacientes con obesidad grado iii presentan estrías19. Sin embargo, en nuestro estudio se encontró en el 37% en este grupo de pacientes. El mecanismo exacto de su patogénesis no es claro, aunque pueden considerarse cicatrices resultantes del daño a las fibras de colágeno del tejido conectivo dérmico con formación de nuevas fibras con menor capacidad de soporte9. Las estrías blanquecinas relacionadas con la obesidad no tuvieron una relación con los niveles de insulina y se presentaron en el 28,4% de los pacientes.
La xerosis estuvo presente en el 34% de los sujetos del estudio, sin guardar relación con el grado de obesidad, a diferencia del estudio de Brown et al., en el que la comunican en el 67% de los pacientes8. La xerosis ha sido asociada a la deficiencia de: 1) sustancias de unión a humectante conocidas colectivamente como factor natural humectante (NMF); 2) ceramidas; y 3) humectante propio de la piel mediado por los canales de agua de acuaporina26-28.
La insuficiencia venosa puede agravarse con la obesidad debido a la presión intraabdominal incrementada que se opone al sistema venoso profundo de las piernas9. Además, los pacientes obesos muestran un retraso en la vasodilatación postoclusiva29, lo que podría iniciar la insuficiencia venosa. La frecuencia de esta alteración en nuestra muestra fue del 17,4%
El intértrigo también se ha relacionado con el grado de obesidad por el aumento de los pliegues cutáneos y el contacto oclusivo y prolongado de piel con piel, la fricción y la acumulación de sudor, con aumento del pH, maceración y, frecuentemente, sobrepoblación de microorganismos en la superficie cutánea9. Sin embargo, solo encontramos un caso, quizá por el clima frío de la ciudad de México y por la época en la que se llevo a cabo el proyecto, que fue de enero a abril.
La producción excesiva de andrógenos por los ovarios (células de la teca) está relacionado con la hiperinsulinemia, que resulta de la RI. El hiperandrogenismo condiciona acné, hirsutismo y trastornos menstruales. En la población estudiada se documentó el diagnóstico de síndrome de ovarios poliquísticos en 4 pacientes, hirsutismo en 6 mujeres e hiperqueratosis pilar, que también se ha asociado con la elevación de andrógenos30, en el 42,2%. Sin embargo, ninguno de los pacientes presentó lesiones de acné.
Al evaluar los grupos divididos por sobrepeso y el grado de obesidad, las dermatosis que demostraron diferencias estadísticamente significativas fueron la acantosis nigricans, los fibromas, la hiperqueratosis plantar y las estrías. El grado de AN en el cuello se asoció de forma significativa con los niveles de insulina en sangre y con la RI, definida como un HOMA>3. Sucedió lo mismo con su topografía, a mayor grado de obesidad más sitios anatómicos afectados: los pacientes con obesidad grado iii tuvieron afección de cuello, axilas, región intermamaria y nudillos. Asimismo, el número de fibromas tuvo una relación estadísticamente significativa con el grado de obesidad y con los niveles de insulina. La asociación de los niveles de insulina con el grado de acantosis sí se modificó al incluir la edad (a menor edad, mayor grado de acantosis) y el IMC (a mayor IMC, aumenta el grado de acantosis). Esto concuerda con lo comunicado en población pediátrica, donde se ha determinado que el IMC explica el 41% de la varianza de la sensibilidad a la insulina (medida con clamp) y que la AN solo participa en un 4% de la varianza31. Por otro lado, la asociación independiente de los niveles séricos de insulina con el número de fibromas no se modificó al incluir en el modelo la edad, el sexo y el IMC.
Aunque la obesidad es reconocida como un problema de salud pública, se ha dedicado poca atención a su impacto sobre la piel. La obesidad es responsable de una variedad de cambios en la fisiología de la piel, lo que ocasiona un amplio espectro de enfermedades cutáneas o empeoramiento de dermatosis ya existentes. Con el incremento en el número de pacientes obesos, los dermatólogos tendremos que adaptar y mejorar las terapias locales y sistémicas existentes, además de trabajar con los médicos de atención primaria para reducir los efectos deletéreos de la obesidad en la piel.
ConclusionesEste es el primer estudio prospectivo en México y Latinoamérica que documenta en una población seleccionada con sobrepeso y obesidad la asociación entre el grado de acantosis en el cuello y el número de fibromas con los niveles de insulina. Si bien se ha demostrado en otros estudios que la acantosis disminuye de forma importante al mejorar la sensibilidad a la insulina y al disminuir de peso, el tratamiento de los fibromas requiere tratamiento dermatológico.
La presencia de acantosis en el cuello y de fibromas en un individuo con obesidad o sobrepeso son signos clínicos fácilmente identificables que podrían ayudar a identificar a sujetos con hiperinsulinemia secundaria a RI. El médico general, el internista y el pediatra deberían tomar este signo (acantosis) como una alerta en individuos para la búsqueda intencionada de alteraciones asociadas a la hiperinsulinemia, como son el aumento de la glucemia, la dislipidemia o la hipertensión.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.