La dermatosis discoide facial (DDF) es una entidad descrita recientemente1, que se diferencia de otras dermatosis faciales con base en su apariencia clínica, sus hallazgos histopatológicos, que remedan una pitiriasis rubra pilaris (PRP), y a su falta de respuesta al tratamiento. Describimos a continuación un caso representativo de esta entidad.
Un varón de 61 años, sin antecedentes personales de interés, consultó por la aparición de 3 lesiones faciales intensamente pruriginosas 2 meses antes de la consulta. Había realizado tratamientos con antihistamínicos, corticoides, antibióticos y antifúngicos tópicos, sin respuesta.
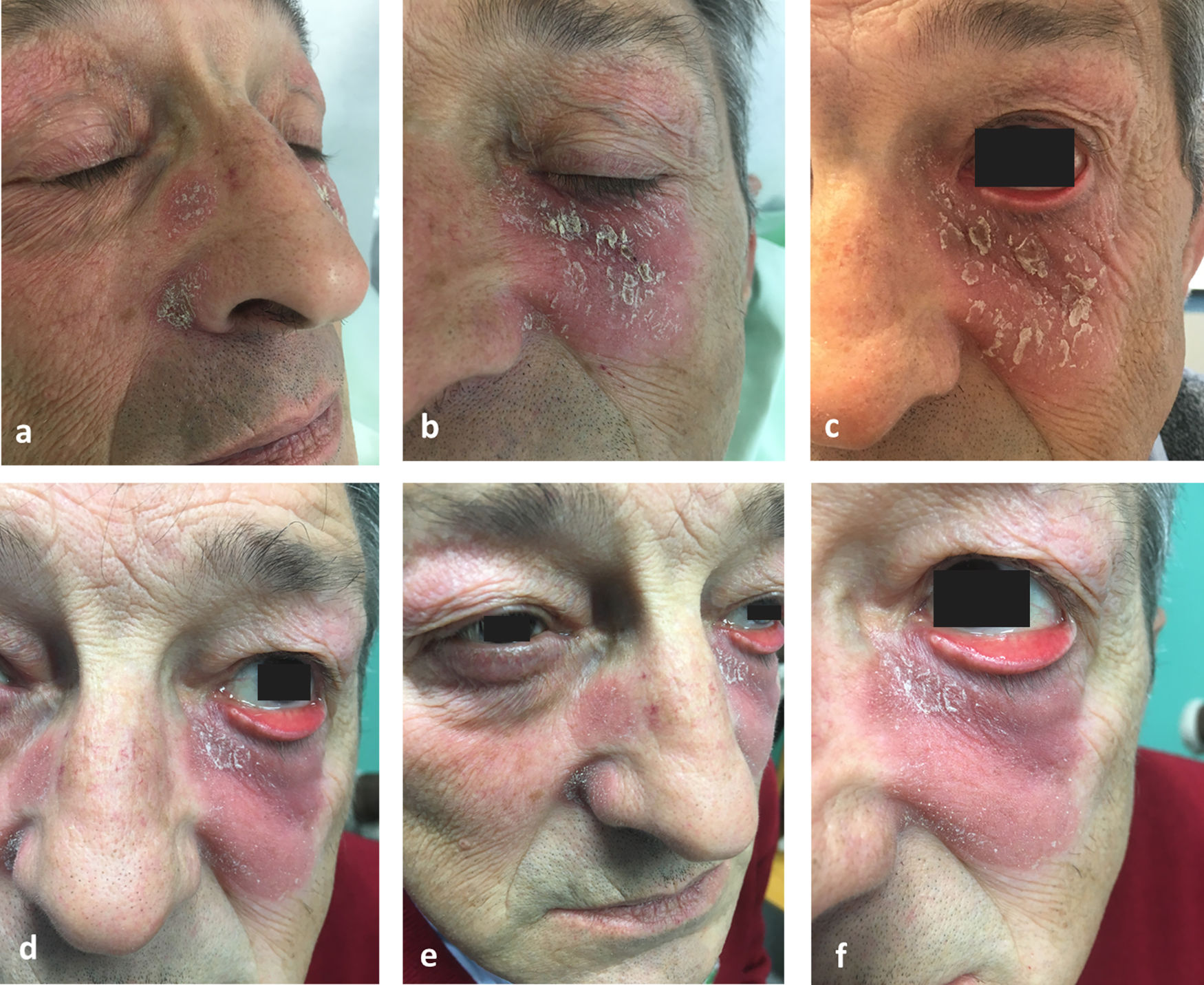
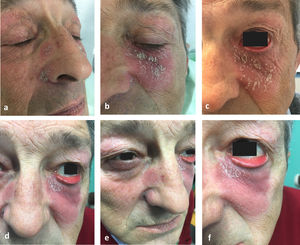
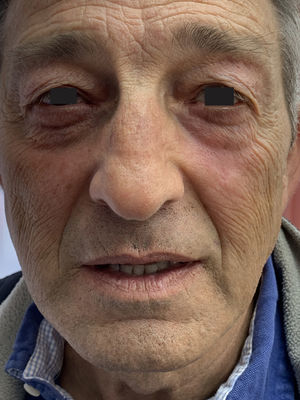
En la exploración presentaba una placa eritematosa asalmonada, con una descamación gruesa, amarillenta y adherente, de unos 3cm de diámetro, en la región malar izquierda que afectaba al párpado inferior. Se apreciaban otras 2 placas similares, pero más pequeñas, de morfología circular en la cara lateral derecha de la nariz. La afectación palpebral fue provocando de forma progresiva un marcado ectropión (fig. 1). Se realizaron 2 biopsias cutáneas, cuyos hallazgos histológicos se muestran en la figura 2a y b. Los parámetros analíticos, incluyendo hemograma, bioquímica general, inmunoglobulinas y autoanticuerpos, fueron normales o negativos, como también lo fueron las pruebas epicutáneas realizadas. El tratamiento sucesivo con clobetasol, prednisona, hidroxicloroquina y metotrexato resultó ineficaz. A pesar del mal control de su dermatosis, los oftalmólogos habían programado una cirugía correctiva para su ectropión, pero no llegó a realizarse debido a que, tras 2 meses del último tratamiento pautado, calcipotriol+betametasona en pomada aplicado por la noche, el proceso remitió totalmente (fig. 3). Actualmente, tras un año de seguimiento, se mantiene únicamente con 2 aplicaciones semanales de tacrolimus 0,1%, ya que sucesivos intentos de abandonar el tratamiento se seguían indefectiblemente de recidiva.
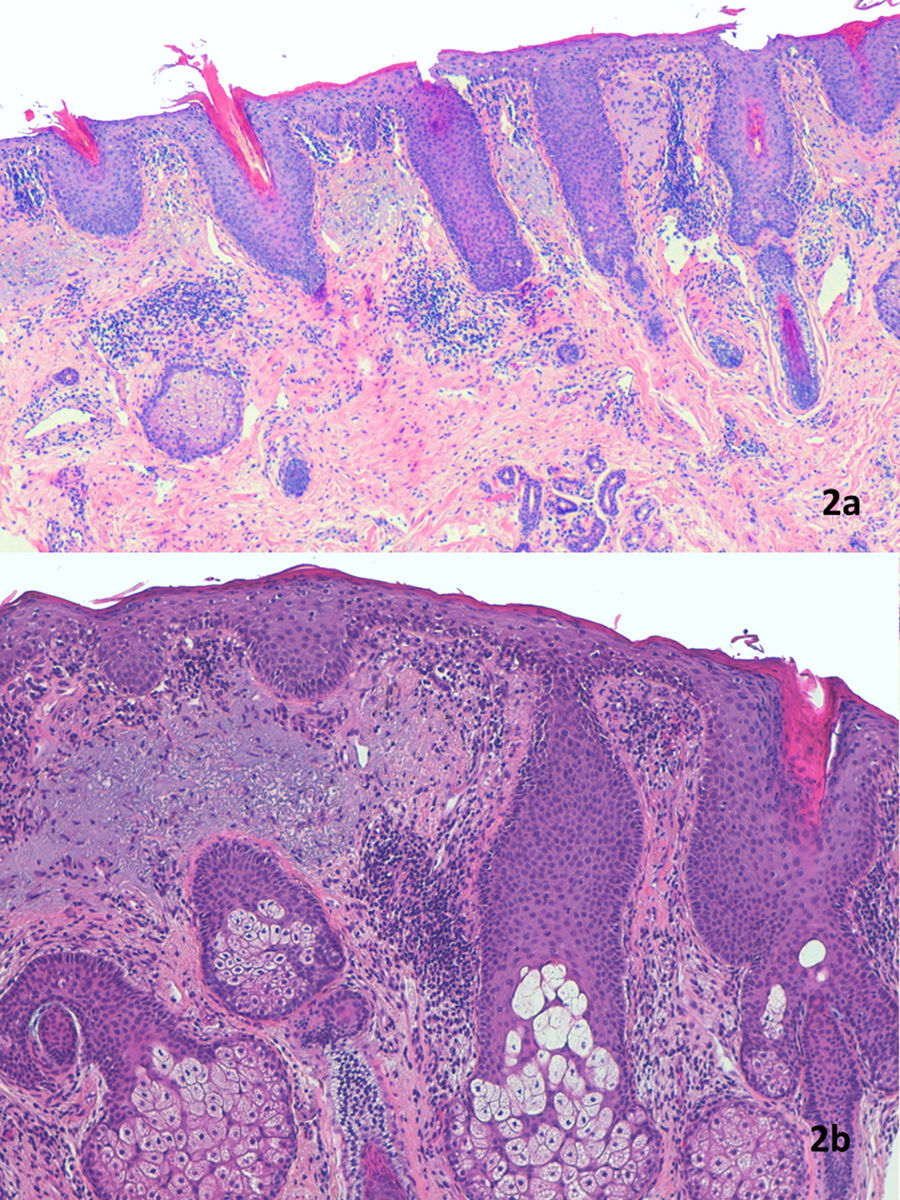
a) Hiperplasia epidérmica con llamativas espículas queratósicas en el ostium folicular, y paraqueratosis más acentuada alrededor del infundíbulo piloso. En la dermis el infiltrado linfocitario es perivascular (H-E, ×40). b) La epidermis muestra acantosis con hiperqueratosis, tapones córneos y paraqueratosis frecuentemente de localización perifolicular. No se observan abscesos de Munro. La capa granulosa está engrosada. Hay leve espongiosis con exocitosis linfocitaria. En la dermis el infiltrado es linfocitario y perivascular. Hay degeneración basófila del colágeno sin incremento de mucina. (H-E, ×100).
La DDF es un cuadro caracterizado por máculas, pápulas o placas bien delimitadas en la cara, de configuración circular y tono rosa anaranjado, con descamación adherente, y de curso crónico y refractario a los tratamientos1–4. El número de las lesiones y su tamaño son variables, habiéndose descrito desde la infancia hasta la sexta década, preferentemente en mujeres1–4.
En la descripción inicial una acantosis psoriasiforme, una hiperqueratosis con paraqueratosis y taponamientos foliculares eran hallazgos histopatológicos inespecíficos aunque evocadores de PRP1. Posteriormente se añadieron a estos, espongiosis2,4, infiltrado linfocitario perivascular que respeta los anejos3,4, orto y paraqueratosis alternante «en tablero de damas» con capa granulosa conservada o prominente, acantolisis subcórnea y queratinocitos vacuolados4.
Uno de los elementos definitorios de la DDF viene dado por su curso crónico y refractario a los numerosos tratamientos ensayados: corticoides tópicos, intralesionales o sistémicos, calcipotriol, calcitriol, tacrolimus, pimecrolimus, tazaroteno, imiquimod, tretinoína, antifúngicos tópicos y orales, doxiciclina, hidoxicloroquina, metotrexato, fototerapia y luz pulsada. La combinación de dipropionato de betametasona/calcipotriol con acitretina oral se ha evidenciado como la más beneficiosa, pero sin conseguir el blanqueamiento3. En nuestro caso nos resultó muy llamativo el excelente resultado obtenido con el empleo de betametasona+calcipotriol, sin acitretina.
El diagnóstico diferencial se plantea con otras dermatosis faciales, como psoriasis, lupus, dermatitis seborreica, dermatitis de contacto, rosácea, demodicidosis, micosis fungoide o pénfigo seborreico1,4.
Desde la descripción inicial realizada por Ko et al.1, se ha planteado una relación entre DDF y PRP. Los hallazgos clínicos de placas asalmonadas con descamación adherente, su curso prolongado y resistente a los tratamientos y una histopatología compatible eran las razones esgrimidas. Estos autores se planteaban la duda entre una entidad independiente o una nueva forma localizada de PRP, por ejemplo, PRP tipo vii. Datos adicionales acercan aún más la DDF al espectro de la PRP. Así, la presencia de hiperqueratosis alternante orto y para, la acantolisis subcórnea y la vacuolización de los queratinocitos son hallazgos histopatológicos en ambos procesos4,5, por lo que Gan et al.4 también apuntan a que la DDF podría ser una forma frustre de PRP.
La PRP es una de las pocas enfermedades cutáneas que pueden originar un ectropión6,7. Parece que aquellos pacientes con afectación facial mas grave (PRP tipo i) podrían tener más riesgo6. El desarrollo de ectropión en nuestro paciente, unilateral y en relación topográfica y cronológica con la afectación cutánea, así como su resolución total con el control de la dermatosis, apoyaría todavía más la relación entre DDF y PRP.
Creemos, al igual que en la descripción inicial, que la DDF podría ser clasificada como una forma de PRP, la tipo vii, que debiera ser añadida a la clasificación de Griffiths8, de manera análoga a como se añadió la tipo vi por los españoles Miralles et al.9. En este caso, el término de DDF podría ser sustituido por PRP tipo vii o PRP circunscrita de la cara, en analogía a la tipo iv o circunscrita infantil. Sería una forma con localización preferente facial, de predominio en mujeres, con tratamientos poco agradecidos en general y gran tendencia a la cronicidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.