La cromomicosis o cromoblastomicosis es una micosis cutánea profunda de curso crónico, que afecta a la piel y al tejido celular subcutáneo, causada por hongos de la familia Dematiaceae, hongos imperfectos productores de pigmentos similares a la melanina. Existen varias especies reconocidas como agentes productores de cromomicosis; todos ellos poseen un bajo nivel de virulencia y producen una clínica similar. El agente etiológico más frecuente es Fonsecaea pedrosoi (F. pedrosoi), seguido de Phialaphora verrucosa y Cladophialophora carrionii1,2. El reservorio natural de estos hongos son los suelos y los restos vegetales, y el mecanismo habitual de contagio es la inoculación traumática en la piel de material orgánico contaminado3. No existe un tratamiento establecido para esta micosis cutánea y se han utilizado varias opciones terapéuticas dado el carácter recalcitrante de algunos casos. En general, la opción escogida dependerá de los criterios clínicos, micológicos e histopatológicos. Nosotros presentamos un caso de una dermatosis importada de larga evolución, poco frecuente en nuestro medio, que se resolvió con una terapia combinada.
Se trataba de un varón de 50 años, hipertenso y natural de Brasil, que trabajaba en la construcción y vivía en Cataluña desde hacía un año. Acudió a nuestra consulta por presentar unas lesiones levemente pruriginosas. y en ocasiones dolorosas, en el brazo y en el codo, de 20 años de evolución. Dichas lesiones habían experimentado un crecimiento centrífugo progresivo y lento, sin curar nunca completamente. El paciente recordaba un traumatismo con un clavo previo a la aparición de las lesiones. Había realizado varios tratamientos previos con antifúngicos tópicos sin mejoría. El paciente no tomaba ninguna medicación de forma habitual.
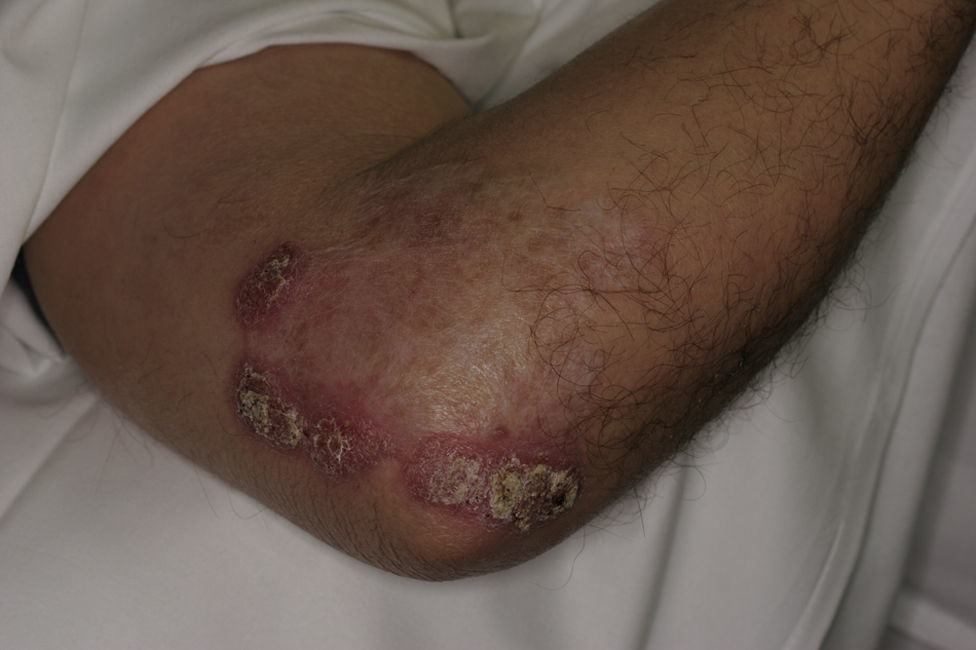
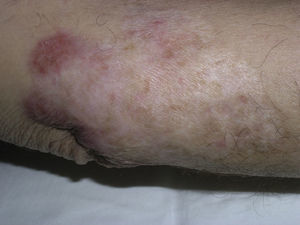
En la exploración clínica se apreciaban unas placas eritematosas, con zonas verrucosas y costrosas, contiguas e infiltradas al tacto, con una área de mayor tamaño blanquecino adyacente de aspecto cicatricial (fig. 1). No se palparon adenopatías regionales.
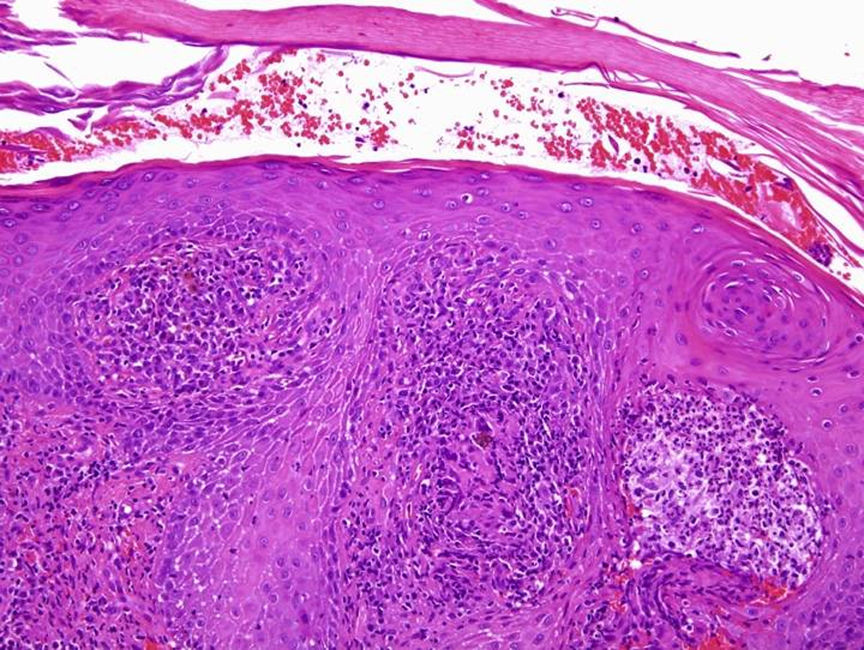
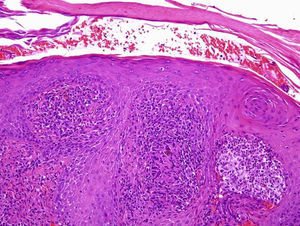
La analítica con hemograma, fórmula, bioquímica básica, perfil hepático y coagulación no reveló alteraciones. La velocidad de sedimentación globular fue normal. El estudio histológico de la lesión mostró una hiperplasia epidérmica seudoepiteliomatosa y en toda la dermis una intensa reacción inflamatoria de tipo granulomatoso, constituida por células epitelioides, células gigantes multinucleadas, células plasmáticas y neutrófilos, formando en algunos puntos microabscesos. Asimismo se evidenció la presencia de formaciones esporuladas, de pequeño tamaño (entre 5-15μm), pigmentadas, con una gruesa pared y en algunas de ellas tabicación central, localizadas en la dermis y en los microabscesos (fig. 2). Dichas formaciones presentaron positividad con la tinción de PAS y plata.
En el cultivo de la biopsia de la lesión se aislaron, en el estudio bacteriológico, algunas colonias de Stenotrophomonas maltophilia y en el estudio micológico algunas colonias de F. pedrosoi. El cultivo de micobacterias fue negativo.
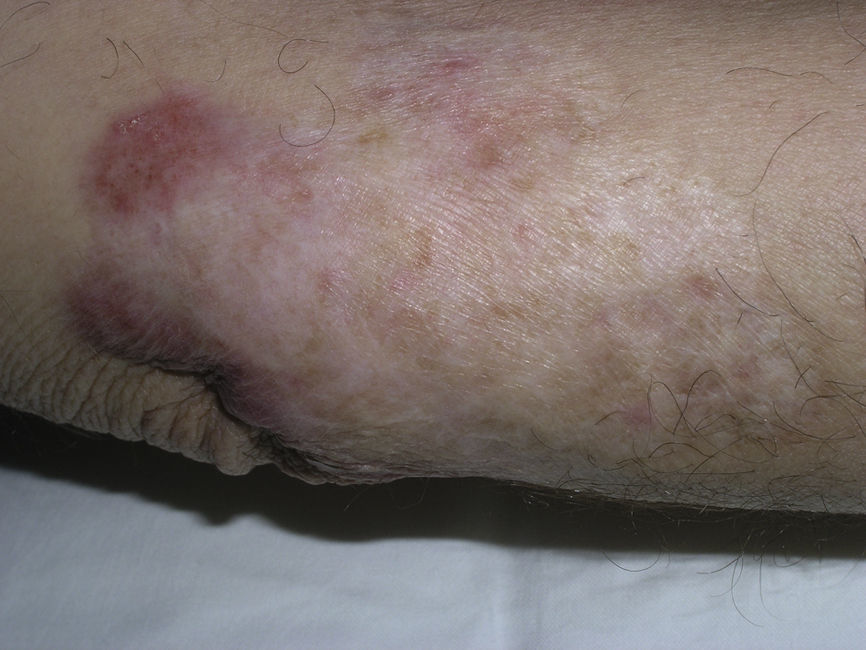
Con todo ello se estableció el diagnóstico definitivo de cromoblastomicosis cutánea. Se inició tratamiento con antibiótico tópico para la sobreinfección bacteriana y se procedió a un legrado superficial. Posteriormente y al mes de haber iniciado terbinafina 500mg/12h, se realizaron 2 sesiones de crioterapia separadas en un intervalo de 2 meses. El tratamiento con terbinafina se prolongó durante 6 meses, aunque se fueron disminuyendo las dosis (fig. 3). En el seguimiento posterior durante 24 meses no se han observado recurrencias y únicamente se aprecian lesiones cicatriciales en las zonas previamente afectadas.
El tratamiento de las cromomicosis resulta difícil debido a la distinta susceptibilidad y respuesta a los antifúngicos de las especies aisladas, así como a la naturaleza recalcitrante de la enfermedad, especialmente en las formas clínicas más graves. No existen estudios clínicos comparativos que analicen las diferentes opciones terapéuticas. En general, las recurrencias son frecuentes, por lo que se recomiendan tratamientos prolongados (entre 3 y 18 meses, según los autores)4. Entre las posibles complicaciones destacan la sobreinfección bacteriana con la aparición de linfandenitis secundaria y con menor frecuencia, el desarrollo de carcinomas escamosos sobre lesiones de muy larga evolución5. En nuestro caso, únicamente se produjo una impetiginización de las lesiones que se resolvió con un antibiótico tópico.
Podemos dividir los tratamientos recomendados en 3 grandes grupos: físicos6, farmacológicos y terapias combinadas. En los estadios iniciales de la enfermedad, la cirugía puede ser la opción con más éxito, pero cuando las lesiones son más evolucionadas se requiere tratamiento con antifúngicos sistémicos.
Se han utilizado diversos regímenes terapéuticos, pero no existen estudios clínicos comparativos que utilicen criterios objetivos y permitan evaluar y determinar la mejor combinación. Parece que los mejores antifúngicos sistémicos son el itraconazol y la terbinafina, tanto por su espectro de acción como por la seguridad en su uso en pautas largas. El problema que se presenta es la fibrosis tisular asociada a la infección que puede disminuir los niveles del fármaco en el tejido. En este sentido, la terbinafina puede presentar un efecto antifibrótico que beneficiaria la curación en las lesiones de cromoblastomicosis7,8.
La combinación de terbinafina con crioterapia es una de las pautas que se han propuesto en los últimos años. La crioterapia es la terapia física con mejores resultados descritos en la literatura, con un 40,9% de curaciones en monoterapia6, pero parece que puede ser especialmente útil si la usamos en combinación con antifúngicos sistémicos para las lesiones evolucionadas no tributarias de tratamiento quirúrgico. El tratamiento con antifúngicos se debe iniciar un mes antes de realizar la crioterapia para evitar la posible diseminación que se ha descrito cuando se usa de forma aislada9,10.
En nuestro caso, el uso de dos ciclos de crioterapia con terbinafina oral durante 6 meses facilitó la curación del enfermo, con mínimos efectos secundarios locales (hipopigmentación y fibrosis leve residual). Las últimas publicaciones confirman que las terapias combinadas mejoran los resultados descritos en los casos de cromomicosis crónicas no tributarias de cirugía.