La cirugía dermatológica tiene 2objetivos principales: 1) asegurar la radicalidad quirúrgica, y 2) obtener unos resultados estéticos y funcionales óptimos. Se tienen que considerar estos 2paradigmas y su jerarquía cuando se realizan intervenciones quirúrgicas en la piel. Incluso la intervención más sencilla, el huso, presenta algunas características que deberían ser conocidas para obtener dichos objetivos. Una de estas características es la orientación de la incisión.
La orientación óptima de las incisiones es todavía materia de debate, especialmente porque no hay estudios que comparen los resultados según la dirección de la incisión. Sin embargo, algunas observaciones anatómicas, clínicas e histológicas podrían indicar por qué cortar la piel con una orientación es mejor que otra.
Conocer la teoría detrás de las incisiones/extirpaciones cutáneas se vuelve imprescindible cuando hay que enfrentarse a la cirugía del melanoma cutáneo primario. Especialmente si se sospecha que la lesión melanocítica es un melanoma invasivo y se requerirá una biopsia del ganglio centinela.
Dermatologic surgery has 2main objectives: 1) to guarantee surgical radicality; and 2) to achieve optimal aesthetic and functional results. These 2paradigms and their hierarchy must be considered when performing surgical procedures on the skin. Even the easiest intervention, the elliptical excision, presents some features that should be known to achieve such goals. One of these features is the incision orientation.
The optimal incisions orientation is still matter of debate, especially because studies that compare the outcomes of performing incisions in different directions are lacking. However, some anatomical, clinical, and histological observations may point out why incising the skin in one orientation is better than another.
Knowing the theory behind skin incisions/excisions become of outmost importance when dealing with primary cutaneous melanoma surgery. Especially if the melanocytic lesion is suspected to be an invasive melanoma and a sentinel lymph node biopsy will be required.
Por lo general los tumores cutáneos tiene un crecimiento radial y, por tanto, producen defectos circulares al ser extirpados. Sin embargo, si se sutura directamente un defecto circular, aparecen 2conos de tejido excedente en los vértices de la sutura lineal. Extirpar estos conos de tejido excedente permite obtener resultados estéticos óptimos, pero esto no es necesario para eliminar completamente el tumor. Si la eliminación de estos conos de tejido excedente se anticipa durante la extirpación del tumor, se forma una estructura elíptica.
DiscusiónLa cirugía dermatológica tiene 2objetivos: 1) garantizar la radicalidad quirúrgica, es decir, la eliminación completa del tumor, y 2) obtener unos resultados estéticos y funcionales óptimos1-3. Ambos objetivos deben considerarse cada vez que se planifica un procedimiento quirúrgico cutáneo.
Normalmente, un tumor cutáneo se elimina realizando en la piel una incisión elíptica. Dicha forma es tan común y útil que se realiza casi automáticamente. Sin embargo, podría resultar útil considerar que los husos se componen de 2partes: 1) un centro circular, incluyendo el tumor clínicamente visible y un margen quirúrgico de piel circundante no afectada, y 2) 2triángulos de 30° en la periferia del centro circular: uno especular y diametralmente opuesto al otro. La forma circular del centro se debe a que los tumores cutáneos tienen normalmente un crecimiento radial y, por tanto, tienden a aparecer como lesiones redondeadas. Por otro lado, se extirpan los 2triángulos para eliminar el tejido cónico excedente («orejas de perro») que aparecen cuando el defecto circular se sutura directamente. Dichos triángulos se denominan triángulos de Burow cuando se utilizan para permitir el movimiento de los colgajos cutáneos durante procedimientos reconstructivos más complejos4. Es importante comprender que la eliminación del centro circular se realiza para extirpar completamente el tumor (primer objetivo), mientras que el objetivo de la eliminación de los triángulos de Burow es lograr un resultado cosmético óptimo (objetivo secundario). Por tanto, esto no es necesario si el objetivo principal es obtener una radicalidad quirúrgica. Esto es evidente al realizar una biopsia incisional o escisional en sacabocados, suturándose el defecto circular sin extirpar más tejido (es decir, los triángulos de Burow). De manera exagerada, la incisión en huso podría considerarse como el tipo más sencillo de colgajo de avance.
Los defectos quirúrgicos pueden dejarse también para que curen por segunda intención, no existiendo por tanto tejido excedente que extirpar. Sin embargo, es normalmente óptimo suturar directamente los defectos quirúrgicos (si el tejido local permite la sutura directa). Dicha sutura directa puede realizarse virtualmente con cualquier orientación, tanto para defectos elípticos como circulares. En el caso de defectos elípticos, se anticipa un triángulo de Burow en cada borde de la sutura lineal y se elimina al instante. Para los defectos circulares, aparecerá un cono de tejido excedente en cada vértice de la sutura, que podrá ser eliminado posteriormente, o no. De forma notable, algunos autores defienden este último abordaje quirúrgico ya que origina unas cicatrices más cortas5,6. Sin embargo, la eliminación posterior de los conos de tejido excedente puede ser menos precisa debido a la modificación del tejido local causado por la cirugía (p. ej., edema) o debido al posicionamiento diferente del cuerpo durante el procedimiento. En cuanto a la dirección de la sutura, incluso la eliminación de los conos de tejido excedente puede realizarse virtualmente con cualquier orientación o forma7. Otras técnicas para corregir el tejido excedente son suturar utilizando la regla de las mitades7 o eliminar una rodaja semilunar de piel en lugar de un triángulo (técnica semicircular)8.
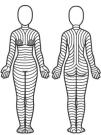
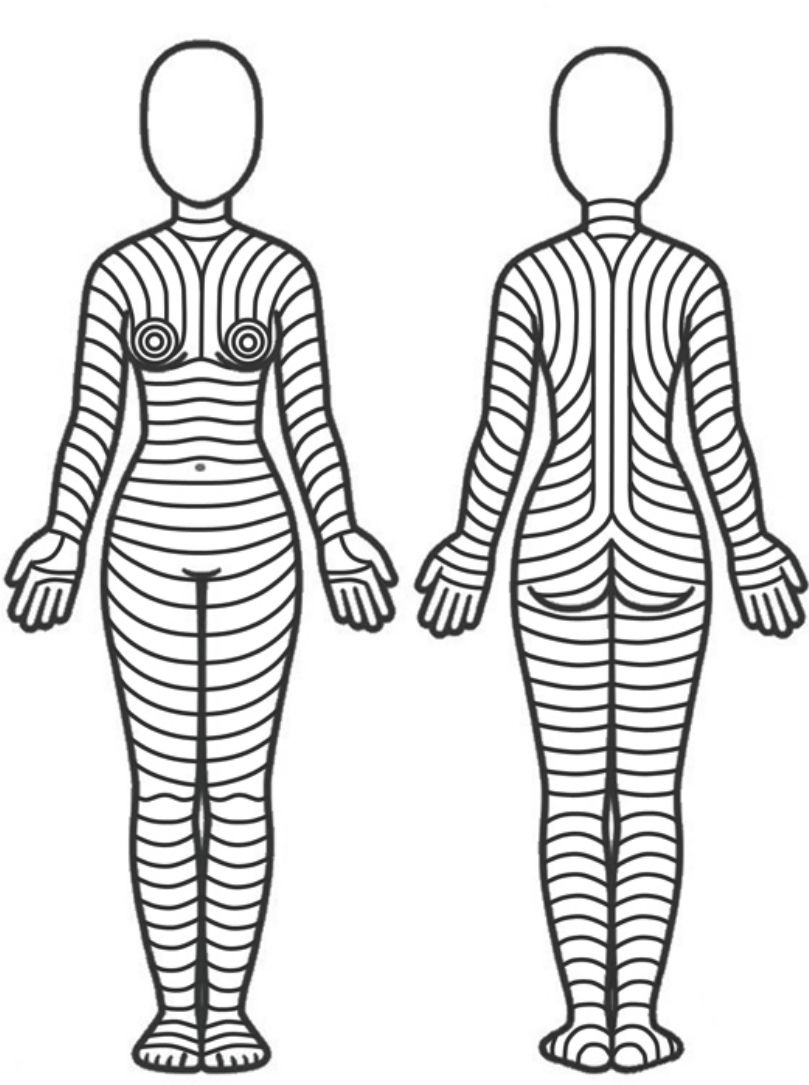
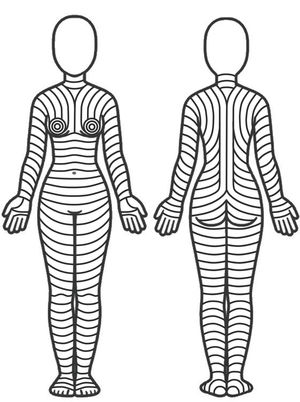
¿Existe una orientación óptima para las incisiones/extirpaciones cutáneas?La orientación óptima de las incisiones/extirpaciones sigue siendo materia de debate, especialmente porque no existen estudios que comparen los resultados según la dirección de la incisión. Sin embargo, algunas observaciones anatómicas, clínicas, e histológicas podrían indicar que las incisiones/extirpaciones cutáneas deberían seguir las líneas principales de plieque (MFL) de la piel (fig. 1). En esencia, dichas líneas van en paralelo a las arrugas en los pacientes mayores, y en perpendicular a las estrías de distensión en los jóvenes. Es importante evaluar o forzar dichas líneas cuando el paciente permanece en posición anatómica, porque la postura corporal puede modificar su patrón.
Patrón teórico de las líneas principales de pliegue de la piel, sobre la base de las observaciones de Lemperle et al.10.
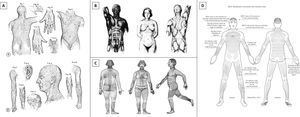
La cirugía dermatológica es un campo en el que florece la tradición oral. Muchos conceptos quirúrgicos son pasados por los profesores a los alumnos sin ser cuestionados y, desgraciadamente, no toda esta sabiduría se corresponde con la verdad. Uno de los principios es orientar las incisiones/extirpaciones cutáneas siguiendo un patrón de líneas virtuales, normalmente denominadas líneas de Langer9 (fig. 2A). Sin embargo, las líneas descritas por Langer no fueron nunca destinadas a guiar las incisiones cutáneas de los cirujanos10,11. Además, el término «líneas de Langer» se asocia a menudo a los dibujos y descripciones de las líneas incisionales realizados por otros autores12. De hecho, a lo largo de la historia se han descrito muchos patrones de líneas de incisión cutánea10,11. Entre los más conocidos y más utilizados en cirugía dermatológica se encuentran las líneas de antitensión de Kraissl13,14 y las líneas de tensión cutánea relajada de Borges15-17. Es interesante señalar que, a pesar de que Kraissl realizó unos dibujos de estas líneas para el cuerpo entero (fig. 2B), Borges solo lo hizo para la cara y las palmas.
Líneas de Langer (A) (citado de «On the anatomy and physiology of the skin. I. The cleavability of the cutis»9), líneas de anti-tensión de Kraissl (B) (citado de Kraissl14), líneas principales de pliegue de Pinkus (C) (citado de Pinkus20) y líneas escisionales biodinámicas de tensión cutánea de Paul (D) (citado de Paul18).
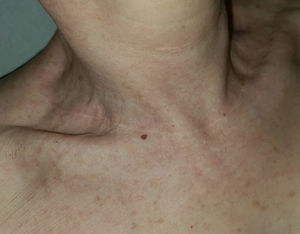
Estos patrones de líneas de incisión cutánea fueron descritos en estudios basados en observaciones anatómicas, clínicas e histológicas estáticas11. Por tanto, carecen de datos biomecánicos y biodinámicos que puedan demostrar por qué realizar una incisión en la piel en una dirección es mejor que en otra. Recientemente, Paul exploró este campo, siguiendo observaciones e hipótesis previos, y describió las líneas escisionales biodinámicas de tensión cutánea18 (fig. 2D). De manera interesante, dichas líneas contradicen completamente los patrones previamente descritos, excepto en ciertas zonas de la cara11,18. Estos resultados son excepcionalmente contradictorios en localizaciones anatómicas tales como el cuello, donde la experiencia quirúrgica común aconseja realizar incisiones horizontalmente (p. ej., incisiones para tiroidectomía) con resultados estéticos excelentes (fig. 3). ¿Es posible que la tensión medida sea engañosa? Según han señalado otros autores, deberán analizarse los resultados estéticos de las incisiones cutáneas a lo largo de las líneas escisionales biodinámicas de tensión cutánea19.
Al final, no existen estudios prospectivos que comparen los resultados de la realización de incisiones siguiendo diferentes orientaciones. En consecuencia, es aconsejable seguir basándose en las observaciones clínicas y la sabiduría de los expertos.
En la cara está comúnmente aceptado orientar las cicatrices siguiendo el patrón de las arrugas10,11. Esto es mucho más difícil en el cuerpo, donde las arrugas son menos visibles y predecibles, incluso en pacientes mayores. De no ser clínicamente evidentes, las arrugas pueden llegar a obtenerse mediante el movimiento muscular (líneas de antitensión de Kraissl) o pellizcando la piel relajada (líneas de tensión de la piel relajada de Borges). Sin embargo, estas 2técnicas presentan variabilidades que pueden alterar sus resultados. Por ejemplo, el pellizco puede verse alterado por la dirección de la fuerza aplicada y ambas técnicas pueden comportarse diferentemente dependiendo del posicionamiento del cuerpo (prono vs. supino, tumbado vs. de pie, etc.)10.
Recientemente, Lemperle et al. propusieron una observación clínica interesante que puede señalar qué líneas deben seguirse a la hora de orientar las incisiones cutáneas en el cuerpo10. Definieron estas líneas como MFL de la piel, recuperando el término utilizado por Pinkus en 192720 (fig. 2C). En opinión de los autores, esta definición es más fácil de comprender, describiendo mejor el aspecto visual de dichas líneas. En su estudio, Lemperle et al. analizaron los patrones de las estrías de distensión y concluyeron que la orientación de dichas estrías es perpendicular a la orientación de las MFL10. Esto podría justificar qué incisiones realizadas paralelamente a las MFL logran mejores resultados, ya que no están sujetas a los mismos cambios que promueven la formación de las estrías. El «primus movens» de la formación de las estrías de distensión es la destrucción de los haces de colágeno debido a factores hormonales10. En cambio, en las cicatrices quirúrgicas mal orientadas (es decir, perpendicularmente a las MFL), los haces de colágeno son destruidos por el bisturí del cirujano. En ambos casos, se estimulan los fibroblastos para producir fibras de colágeno de nueva síntesis y reparar el daño. Eventualmente, la reorganización de los haces de colágeno a lo largo de la orientación de la tensión principal (en teoría perpendicular a las MFL) y un mayor estímulo sobre los fibroblastos causan la formación de estrías clínicamente evidentes y cicatrices subóptimas (es decir, hipo o hipertróficas). Por el contrario, cuando la incisión se orienta correctamente (es decir paralelamente a las MFL), los haces de colágeno están más separados que destruidos, existe menor daño que reparar y, por tanto, se forma menos tejido cicatricial21. También la tensión cicatricial es menor debido a que la incisión va en paralelo a la dirección principal de la tensión. Esto origina una menor estimulación de fibroblastos y reorganización del colágeno.
Más allá de la observación clínica, esta teoría podría tener una base histológica. La superficie corporal está surcada por un patrón reticulado de líneas virtuales creadas por las conexiones entre la piel, el sistema fascial y el aparato musculoesquelético subyacente22. Dichas interacciones pueden determinar la orientación de los haces de colágeno y las fibras elásticas en la dermis. Las MFL, como sugiere su nombre, constituyen las líneas principales y más evidentes. Lemperle observó que los haces de colágeno en la dermis van principalmente en paralelo a las MFL, mientras que las fibras elásticas que sujetan las fibras de colágeno son perpendiculares a ellos21. Se ha observado una estructura histológica similar en los surcos del cuerpo humano, aunque su arquitectura es mucho más compleja, con un patrón en panal de abeja de haces de colágeno en el tejido subcutáneo que sujeta la piel a la fascia subyacente22. Estas diferencias estructurales podrían explicar por qué los surcos son líneas visibles y fijas, mientras que las MFL son fundamentalmente invisibles y cambian con la postura corporal (fig. 4). De manera notable, la piel se pliega alrededor de un surco, al igual que alrededor de una MFL. Kraissl comunicó previamente unos hallazgos análogos, observando cadenas perpendiculares de tejido conectivo que fijan la piel a los tejidos subyacentes, en correlación con las arrugas y surcos14. De hecho, algunas MFL se vuelven clínicamente evidentes con el envejecimiento fisiológico cutáneo, debido a la pérdida de elasticidad de la piel y los cambios de volumen de los compartimentos de grasa subyacentes (es decir, las arrugas). Es más, pueden aparecer al contraerse los músculos o pellizcarse la piel, según lo establecido anteriormente.
Conforme a estas consideraciones, el defecto quirúrgico debería suturarse siguiendo las MFL. Esto debería ser igualmente cierto al planificar un cierre con un colgajo cutáneo local: la parte del colgajo sometida a mayor tensión debería orientarse en paralelo a las MFL14.
Por tanto, es útil conocer el patrón teórico de las MFL cutáneas y observarlas o provocarlas con el paciente en posición anatómica (fig. 1). Este patrón debería utilizarse como guía, y no como norma. Deben considerarse otros factores (es decir, tipo de tumor, características y preferencias del paciente, etc.) a la hora de planificar las incisiones o reconstrucciones cutáneas, pudiendo influir los imprevistos (es decir, infecciones, errores técnicos, etc.) en los resultados quirúrgicos.
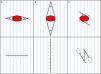
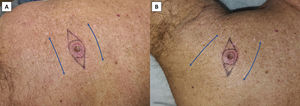
Además, puede no ser a veces factible u óptimo realizar una incisión en la piel siguiendo las MFL. Por ejemplo, cuando la forma de un tumor cutáneo no es redondeada, sino elíptica y orientada a contradirección de las MFL, es debatible si sería mejor realizar una escisión elíptica de mayor tamaño a lo largo de las MFL, o una más corta en sentido contrario a las mismas. Probablemente, en algunos de estos casos, una Z-plastia anticipada (u otras técnicas de revisión cicatricial) podría ser óptima para colocar la tensión de la cicatriz en una dirección mucho más favorable sin eliminar demasiado tejido sano (fig. 5). Se persigue el mismo objetivo al modificar los colgajos cutáneos comunes8,23.
Opciones de sutura de un defecto quirúrgico elíptico (elipse roja) con su eje principal orientado contra las líneas principales de pliegue de la piel (MFL). A) Elipse más corta perpendicular a las MFL. B) Elipse de mayor tamaño paralela a las MFL. C) Z-plastia anticipada de 30°. Las líneas azules representan las MFL; las flechas verdes representan los vectores de la tensión; las elipses punteadas representan los conos de tejido excedente eventuales debidos a la Z-plastia.
Además, si el defecto está cerca de un surco corporal sería óptimo orientar el defecto quirúrgico para que resida en dicho surco, incluso si su orientación no es paralela a las MFL de la piel. Esto se realiza comúnmente cuando el defecto se localiza en el límite entre 2unidades cosméticas faciales, que están normalmente divididas por surcos. La experiencia dice que las cicatrices ocultas dentro de surcos muestran resultados estéticos excelentes7. Probablemente, esto se deba a su estructura histológica, como hemos debatido previamente22. Por último, es imperativo que la tensión de la sutura no altere los labios, párpados o cejas, tirando de ellos7.
¿Cuándo la escisión en huso no es la mejor solución?Una escisión en huso no es la mejor solución para la cirugía del melanoma cutáneo primario. De hecho, la no realización de escisiones en huso en caso de lesiones altamente sospechosas de ser melanomas tiene 3ventajas: 1) no correr el riesgo de alterar el drenaje linfático; 2) orientar la sutura en la mejor dirección, y 3) eliminar menos tejido sano en una escisión local amplia posterior. Especialmente si se sospecha que la lesión melanocítica es un melanoma invasivo y se requerirá realizar la biopsia del ganglio centinela.
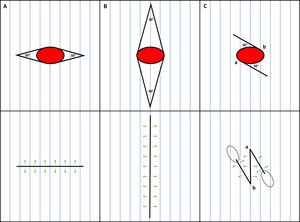
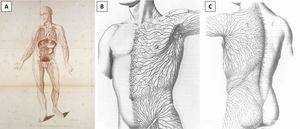
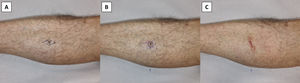
DiscusiónLas 2consideraciones previas resultan especialmente prácticas para biopsias escisionales de lesiones sospechosas de ser un melanoma cutáneo primario. Dichas lesiones deberán extirparse completamente con un margen lateral estrecho de piel circundante no afectada (1-3mm) y un margen profundo en el subcutis superior. En caso de una escisión elíptica, el eje más largo de la elipse deberá orientarse paralelamente a los vasos linfáticos para evitar cortar más vasos y, en teoría, afectar a una eventual biopsia del ganglio centinela24,25. Sin embargo, la orientación de la incisión elíptica en paralelo a los vasos linfáticos podría causar un resultado estético y funcional subóptimo, ya que en alguna zona del cuerpo el curso del drenaje linfático no discurre en paralelo a las MFL. De hecho, puede ser incluso perpendicular a ellas. Esto es especialmente cierto para las extremidades, donde el drenaje linfático va en paralelo al eje principal de la extremidad, mientras que las MFL son horizontales o ligeramente oblicuas. Por otro lado, en las regiones de la cabeza, el cuello y el tronco, el drenaje linfático es más impredecible y, por tanto, puede diferir del patrón anatómico clásicamente descrito (fig. 6)26. En estos casos, o en caso de duda, es práctico realizar una escisión circular simple de la lesión sospechosa sin eliminar los 2triángulos de Burow necesarios para conformar la elipse. Esto permite suturar el defecto con cualquier orientación, incluso perpendicularmente al flujo linfático, sin cortar más vasos linfáticos. De manera clara, la orientación óptima deberá ser paralela a las MFL (fig. 7). Los conos de tejido excedente, de persistir, podrían eliminarse con una amplia escisión local, si se confirma que la lesión es un melanoma, o en una intervención posterior si se diagnostica que la lesión es benigna. Sin embargo, los conos de tejido excedente pueden mejorar e incluso desaparecer espontáneamente durante el proceso de curación de la herida, especialmente para defectos de pequeño tamaño, y por ello muchos pacientes pueden no requerir una revisión posterior de la cicatriz. La importancia de orientar el defecto primario paralelamente a las MFL se hace más evidente durante la escisión local amplia. En este procedimiento, se extirpa un margen de 0,5 a 2cm a ambos lados de la cicatriz, o a lo largo del perímetro del defecto previo si se ha elegido curación por segunda intención. Por tanto, el defecto quirúrgico es normalmente de dimensiones amplias y, de orientarse indebidamente, la tensión sobre la cicatriz será masiva, originando resultados cosméticos y funcionales subóptimos. Además, la escisión elíptica elimina 2triángulos de tejido sano que son difíciles de considerar al medir la distancia desde la cicatriz cuando se planifica una extirpación local amplia. Esto conlleva la eliminación innecesaria de más tejido sano.
Sistema linfático del cuerpo humano por William Cruikshank (A) (citado de Cruikshank W.C., The anatomy of the absorbing vessels of the human body, London: G Nicol; 1786.) y dibujos de Sappey del drenaje linfático del tronco anterior (B) y posterior (C) (citado de Sappey M.P.C, Anatomie, physiologie, pathologie des vaisseaux lymphatiques consideres chez i’homme et les vertebres, Paris: A Delahaye et E Lacrosnier; 1874-1885.).
Escisión circular de una lesión melanocítica altamente sospechosa. A) Escisión elíptica clásica paralela al drenaje linfático. B) Escisión circular sin eliminar los triángulos de Burow. C) El defecto circular se sutura siguiendo las líneas principales de pliegue de la piel sin eliminar los conos de tejido excedente resultantes para no perjudicar al drenaje linfático y ahorrar tejido sano.
Los autores declaran no tener ningún conflicto de intereses.