Sr. Director:
El acné es una patología prevalente en la población general, que afecta principalmente a jóvenes y adolescentes, en quienes es común observar secuelas físicas como cicatrices y trastornos de la pigmentación. Sin embargo, otras lesiones secundarias como la calcificación cutánea rara vez se describen en la literatura1. La calcinosis cutánea corresponde al depósito de sales de calcio y fosfato en la piel y, en general, puede presentarse en el contexto de un daño tisular localizado o asociado a trastornos metabólicos sistémicos. Según su etiopatogenia se clasifica en 4 grupos: distrófica, metastásica, iatrogénica e idiopática, pudiendo en algunos casos coexistir más de un mecanismo2.
Presentamos dos casos clínicos de calcinosis cutánea distrófica en el rostro como consecuencia de un acné inflamatorio.
Los casos corresponden a mujeres de 48 y 58 años de edad, sin antecedentes mórbidos de importancia. Ambas relataron haber presentado un acné inflamatorio grave de predominio facial durante la adolescencia, destacando la manipulación traumática repetitiva de las lesiones faciales.
Acudieron a nuestro departamento buscando tratamiento para las cicatrices residuales en la cara.
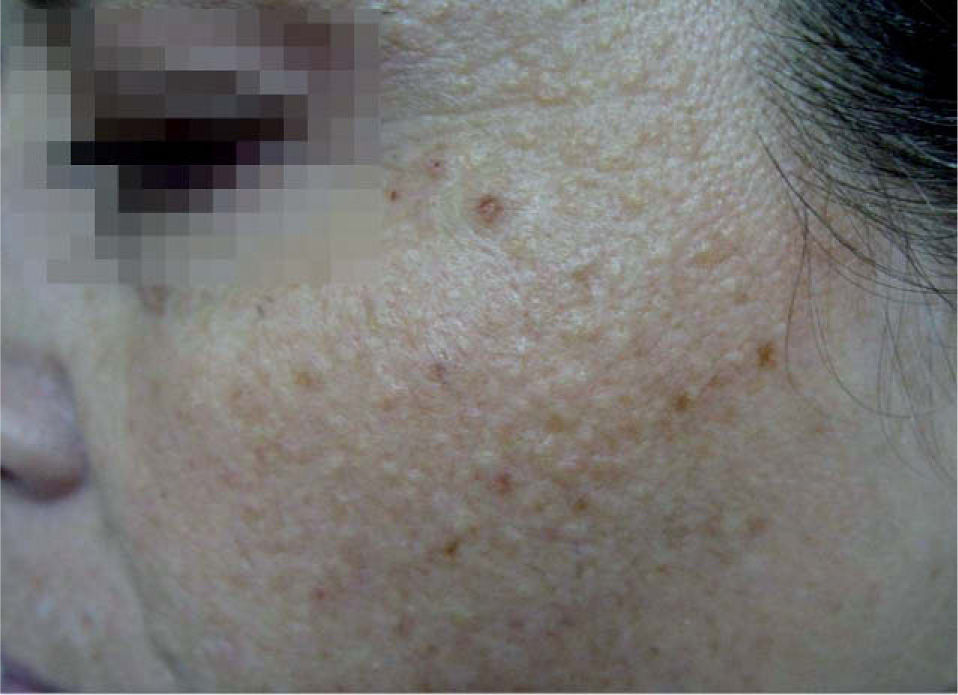
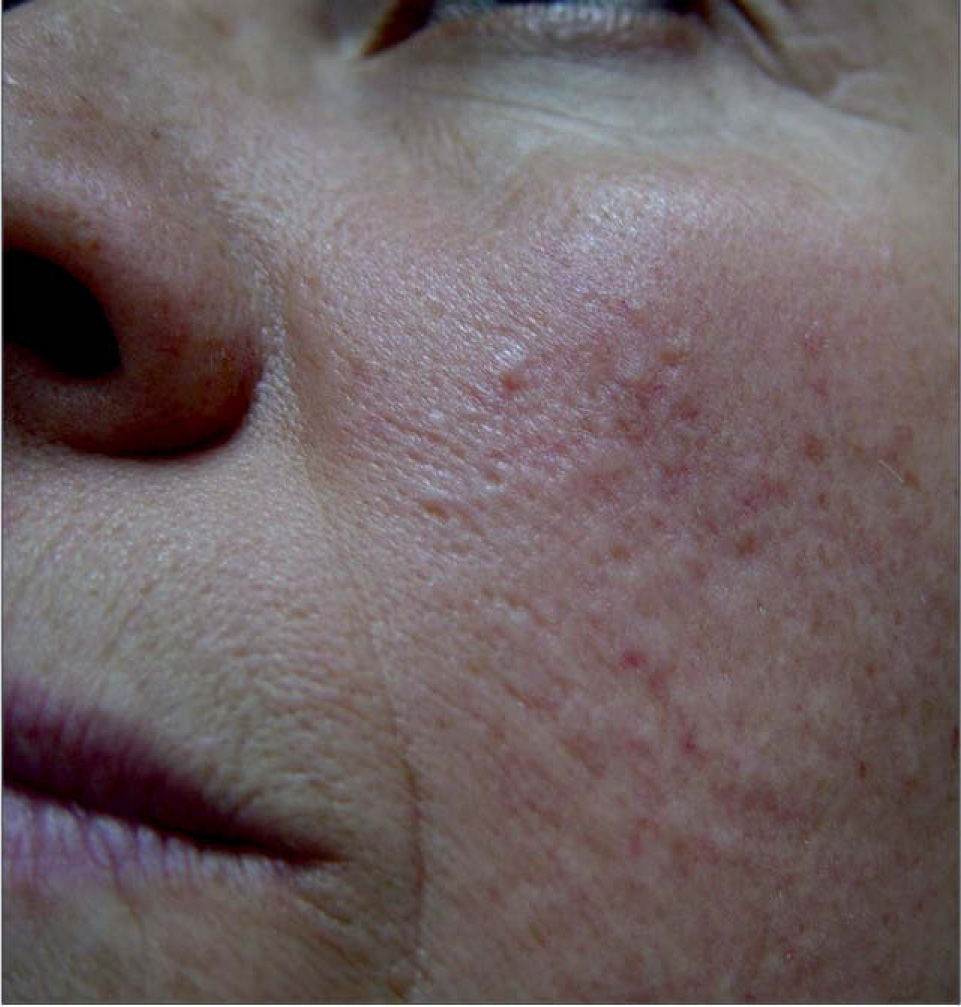
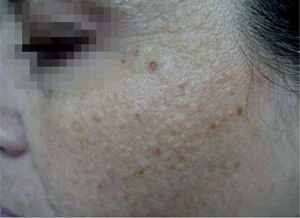
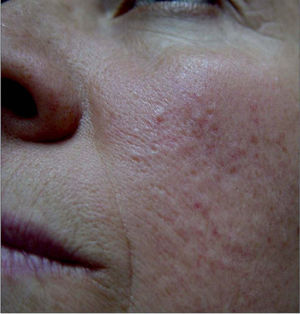
Las pacientes presentaban en las mejillas numerosas cicatrices deprimidas puntiformes y múltiples pápulas color piel de 2 a 3mm de diámetro, duras a la palpación y asintomáticas (figs. 1 y 2). No hubo otros hallazgos clínicos que destacar.
Se realizó una ecografía de las partes blandas de las últimas lesiones, en las que se encontró, en ambos casos, numerosos focos hiperecogénicos de aspecto cálcico ubicados en la dermis.
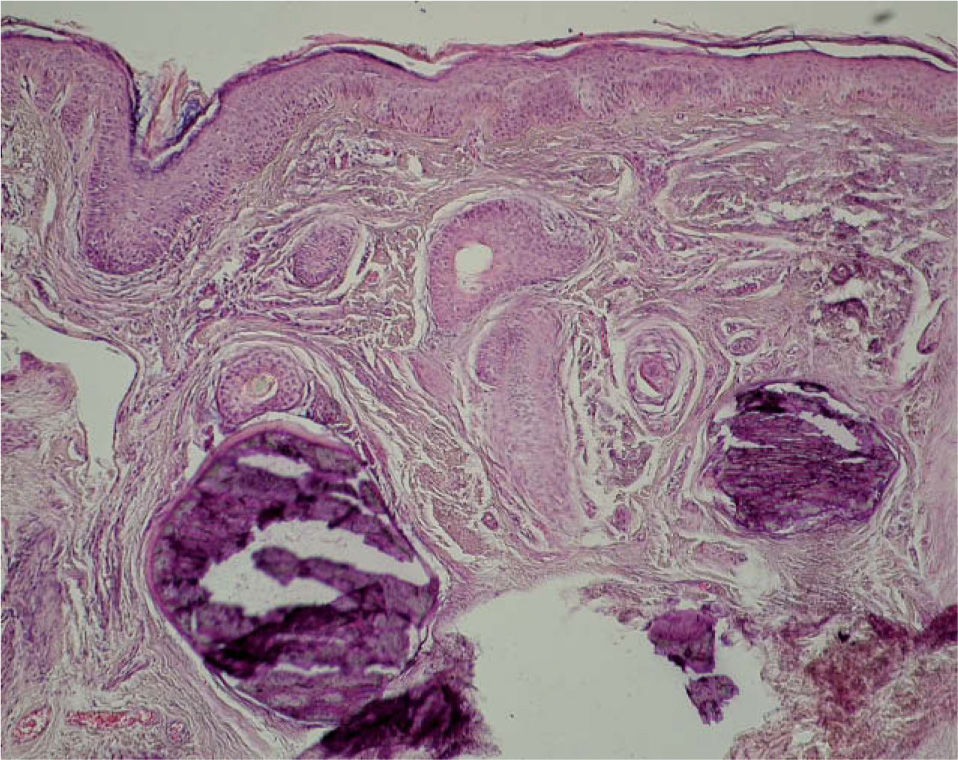
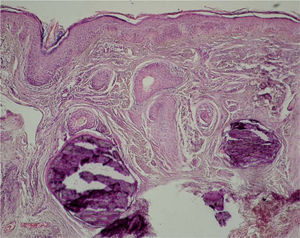
El estudio histopatológico de las mismas reveló la presencia de nódulos cálcicos dérmicos, asociados a signos de daño actínico (fig. 3).
El estudio de laboratorio no mostró alteraciones de los niveles plasmáticos de calcio, fosfato, paratohormona ni marcadores de función renal y el estudio para conectivopatías (anticuerpos antinucleares [ANA], ENA, SCl-70) fue negativo.
Finalmente, se hizo el diagnóstico de calcinosis cutánea distrófica facial secundaria a acné.
Debido a la cantidad, extensión y ubicación de las lesiones se decidió iniciar tratamiento médico con diltiazem en dosis de 60mg al día por un período de dos meses. Al cabo de este tiempo no se observó mejoría clínica y, además, las pacientes refirieron mala tolerancia al medicamento, por lo que se suspendió la terapia. Se indicó finalmente tratamiento abrasivo para atenuar las cicatrices faciales.
El depósito de sales amorfas e insolubles de calcio en la piel está compuesto principalmente por cristales de hidroxiapatita o fosfato de calcio amorfo. Los mecanismos que conducen a este proceso parecen ser multifactoriales, tanto locales como sistémicos.
En ausencia de una lesión tisular, cuando el producto de los niveles plasmáticos de calcio y fosfato excede los 70mg/dl, se produce el depósito ectópico de sales de calcio3. Si existe daño en los tejidos se han planteado fenómenos patogénicos como: aumento de la concentración de calcio intracelular, desnaturalización de proteínas que se unen preferentemente a fosfato, mutaciones genéticas de fibras elásticas y colágeno y aumento de los niveles del ácido g carboxiglutámico.
La mayoría de los casos de calcinosis cutánea se relaciona con conectivopatías. La calcificación cutánea distrófica es la más frecuente y se produce en el contexto de daño tisular localizado, no existiendo una alteración en el metabolismo del calcio o fosfato2. Los pacientes por lo general tienen antecedentes de una enfermedad de base, evento traumático o una dermatosis inflamatoria previa.
La mayoría de los casos de calcinosis cutánea se manifiesta de forma gradual y es asintomático; sin embargo, la historia y evolución del cuadro se basará principalmente en la etiología de la calcificación. Las manifestaciones clínicas también dependerán del proceso basal (si lo hubiese) pero, en general, aparecen múltiples pápulas, placas o nódulos blanquecinos duros, distribuidos de forma simétrica.
La morbilidad se relaciona más bien con la extensión y ubicación de la calcificación cutánea, pudiendo comprometer también articulaciones, músculos y vísceras como pulmones, riñones y tubo digestivo. Asimismo, el depósito cálcico vascular puede producir isquemia y necrosis a distancia. Es posible observar áreas de ulceración o eliminación transcutánea de un material blanquecino amarillento como tiza, así como infección secundaria.
Las medidas terapéuticas empleadas dependerán de la patología de base y, en general, los resultados son poco satisfactorios y basados en reportes de casos clínicos.
La mayor parte de las terapias médicas en la calcinosis cutánea ha sido descrita en pacientes con conectivopatías. Dentro de ellas destacan: warfarina, colchicina, probenecid, bifosfonatos, minociclina y diltiazem4-8.
Otras modalidades, como el uso del láser de CO2 e inyección de corticoides intralesionales también se han reportado como exitosas9,10.
Finalmente, la cirugía es una alternativa para eliminar depósitos cálcicos asociados a tejidos necróticos o infectados.
En conclusión, la calcinosis cutánea es una secuela poco descrita en relación con el acné y ciertamente plantea un desafío terapéutico. Para su reconocimiento es necesaria la sospecha clínica y los estudios complementarios adecuados.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.