La vasculopatía livedoide (VL) es una enfermedad trombótica no inflamatoria de la microcirculación cutánea que se caracteriza por livedo racemosa y úlceras cutáneas dolorosas en miembros inferiores1,2. Presentamos 2 casos de VL con respuesta completa y prolongada a rivaroxabán. Además, hacemos una revisión de los nuevos anticoagulantes orales con potenciales usos para el dermatólogo.
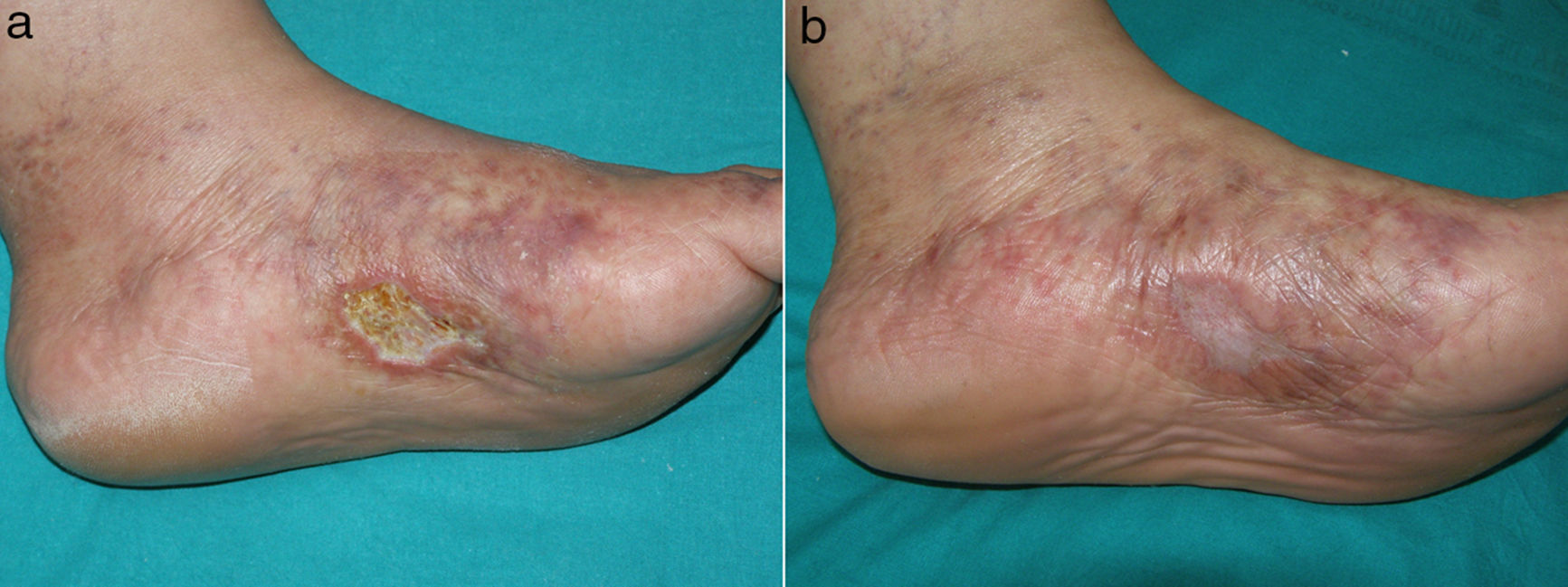
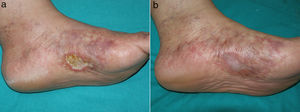
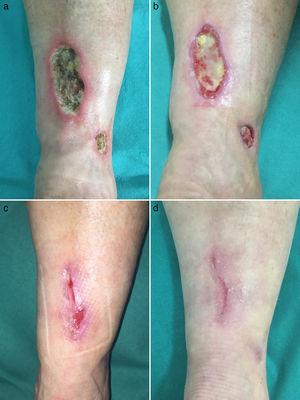
Caso clínico 1Una mujer de 53 años sin antecedentes de interés consultó por múltiples úlceras cutáneas dolorosas en ambos pies de 2 años de evolución. A la exploración física presentó una úlcera de aproximadamente 3cm en cara medial del pie izquierdo sobre un fondo de livedo racemosa y púrpura retiforme (fig. 1a). La historia clínica y las pruebas complementarias descartaron estado de hipercoagulabilidad, enfermedad inflamatoria sistémica o enfermedad infecciosa. En la evaluación de enfermedad arterial periférica no se detectaron alteraciones del índice tobillo-brazo ni de la ecografía doppler. La biopsia cutánea mostró trombos de fibrina en los vasos dérmicos, extravasación hemática, hialinización de la pared de los vasos y neovascularización compatible con VL. Primero realizó tratamiento con ácido acetil-salicílico (AAS) 300mg/día, alprostadil intravenoso 60μg/día y enoxaparina subcutánea 1mg/kg/día. Estos tratamientos lograron un discreto alivio del dolor sin afectar prácticamente a la cicatrización de la úlcera. Posteriormente inició tratamiento con rivaroxabán 10mg/día. Con el inicio de este anticoagulante el dolor remitió a la semana y la úlcera cicatrizó a los 3 meses de tratamiento (fig. 1b). Tras 12 meses de tratamiento con rivaroxabán la paciente se mantiene sin dolor ni úlceras, aunque sin cambios en la livedo racemosa.
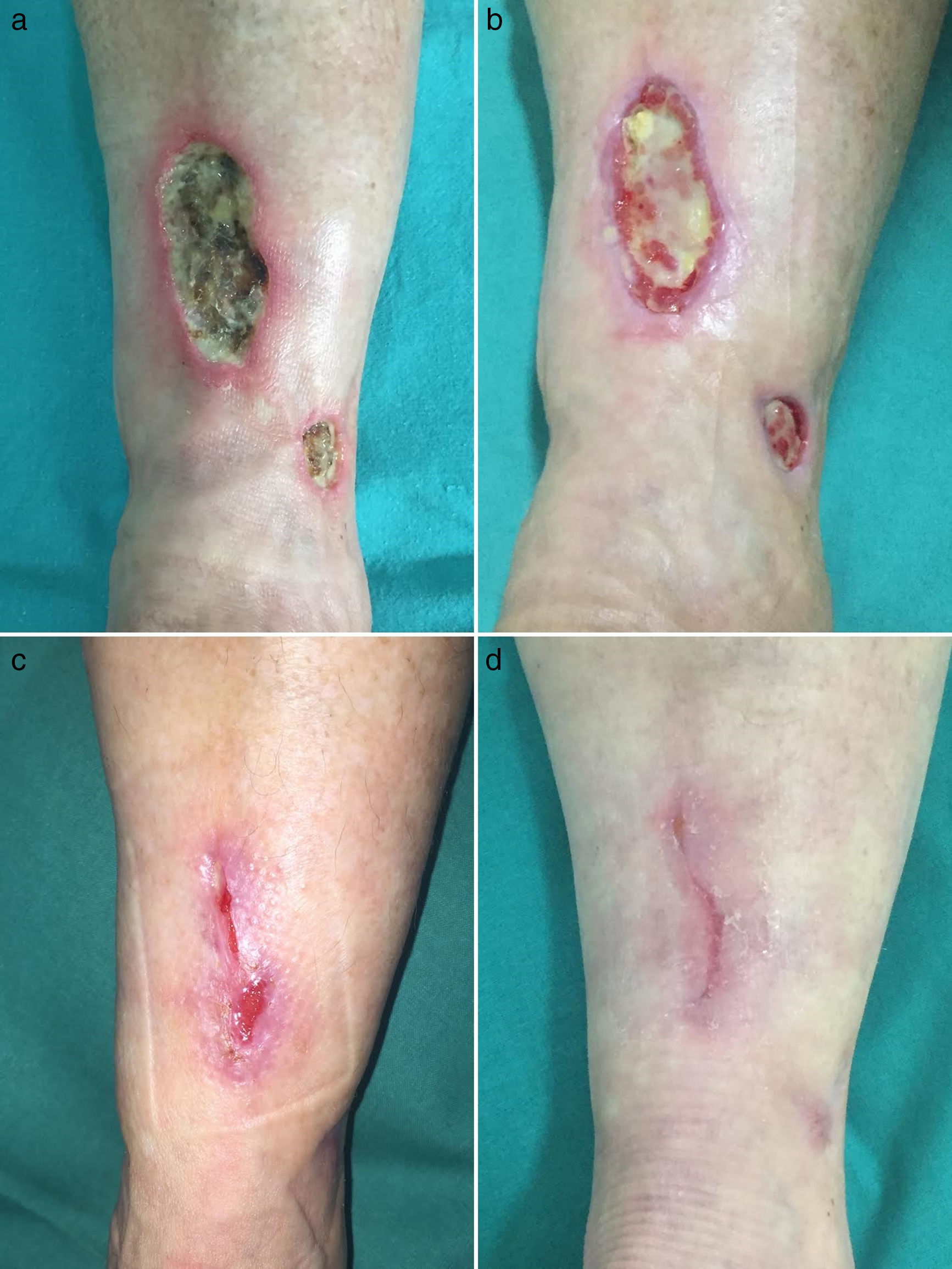
Caso clínico 2Una mujer de 55 años sin antecedentes de interés consultó por múltiples úlceras cutáneas dolorosas en miembros inferiores de 12 años de evolución. A la exploración física presentó múltiples úlceras de hasta 10cm de fondo necrótico y con presencia de livedo racemosa hasta rodillas (fig. 2a). La historia clínica y las pruebas complementarias descartaron también una causa secundaria. La biopsia cutánea fue también compatible con VL. Las lesiones fueron refractarias a tratamiento con prednisona oral, hidroxicloroquina, AAS y pentoxifilina. Con el inicio de rivaroxabán 10mg/día el dolor remitió a las 2 semanas y las úlceras cicatrizaron completamente a los 4 meses de tratamiento (figs. 2b-d). Tras 9 meses de rivaroxabán, la paciente se mantiene sin dolor ni úlceras, pero sin cambios en la livedo racemosa.
La VL puede ser de causa primaria idiopática o secundaria a estados de hipercoagulabilidad como la presencia de anticoagulante lúpico, anticardiolipina, crioglobulinemia tipo I, factor V Leiden, deficiencia de proteína C, hiperhomocisteinemia y deficiencia de antitrombina III1,2. Además, enfermedades inflamatorias sistémicas como el lupus eritematoso sistémico (LES) o la artritis reumatoide (AR) pueden asociar VL2,3. El signo clínico guía será la detección del síndrome livedo racemosa-necrosis cutánea y la fisiopatología común la trombosis intravascular no inflamatoria3. El patrón de cicatrización característico de estas úlceras se denomina «atrofia blanca», un área cicatricial de color blanco marfil con puntos rojos (megacapilares)1.
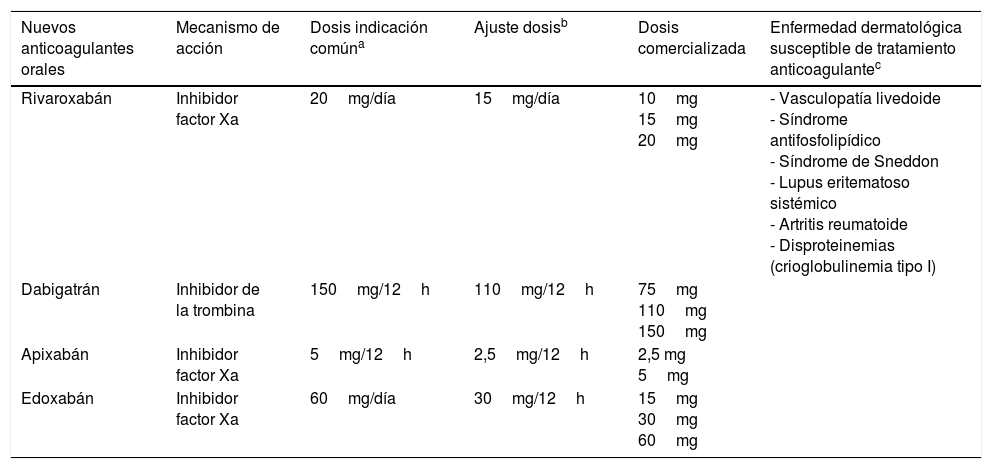
Existe evidencia de una disminución de la actividad fibrinolítica y un aumento de actividad de la trombina en la pared de los vasos de la VL1. Este estado microvascular trombótico es una característica histopatológica de la VL. Aunque puede existir un infiltrado linfocitario perivascular se considera secundario y sin desencadenar vasculitis1,4. Por estos motivos, los tratamientos más actuales y eficaces de la VL se dirigen más hacia la trombosis que a la inmunomodulación. En la tabla 1 se describen los nuevos anticoagulantes orales con sus potenciales usos en dermatología y las diferentes dosificaciones3,5. El uso de estos nuevos anticoagulantes permite un mejor manejo por parte del dermatólogo de la enfermedad trombótica de la microcirculación. Esto es debido principalmente a la ausencia de necesidad de control hematológico. Rivaroxabán, un nuevo anticoagulante inhibidor del factor X de la coagulación, ha demostrado eficacia en VL en diferentes casos clínicos y un ensayo fase II multicéntrico. La dosis de 10mg/día ha mostrado eficacia para alcanzar un alivio rápido del dolor isquémico y lograr la remisión completa de las úlceras6–8.
Nuevos anticoagulantes orales con potenciales usos terapéuticos en dermatología
| Nuevos anticoagulantes orales | Mecanismo de acción | Dosis indicación comúna | Ajuste dosisb | Dosis comercializada | Enfermedad dermatológica susceptible de tratamiento anticoagulantec |
|---|---|---|---|---|---|
| Rivaroxabán | Inhibidor factor Xa | 20mg/día | 15mg/día | 10mg 15mg 20mg | - Vasculopatía livedoide - Síndrome antifosfolipídico - Síndrome de Sneddon - Lupus eritematoso sistémico - Artritis reumatoide - Disproteinemias (crioglobulinemia tipo I) |
| Dabigatrán | Inhibidor de la trombina | 150mg/12h | 110mg/12h | 75mg 110mg 150mg | |
| Apixabán | Inhibidor factor Xa | 5mg/12h | 2,5mg/12h | 2,5 mg 5mg | |
| Edoxabán | Inhibidor factor Xa | 60mg/día | 30mg/12h | 15mg 30mg 60mg |
Prevención del ictus y de la embolia sistémica en pacientes adultos con fibrilación auricular no valvular.
Insuficiencia renal moderada (a partir de aclaramiento 30-49ml/min o creatinina sérica ≥1,5); insuficiencia hepática (apixabán, edoxabán); edad mayor de 80 años; peso menor de 60kg; uso concomitante de fármacos como ciclosporina, antifúngicos azoles, rifampicina, carbamazepina, fenitoína, eritromicina, ritonavir, verapamilo (dabigatrán).
Recientemente, también ha sido publicado un caso de VL tratada eficazmente con dabigatrán a dosis de 220mg/día9 y otro con apixabán 10mg/día10. Los casos de VL tratados con estos anticoagulantes fueron refractarios a vasodilatadores y/o antiagregantes. Queremos destacar que las dosis utilizadas de los nuevos anticoagulantes en VL suelen ser inferiores a las utilizadas para su indicación aprobada. Además, se disponen comercializadas dosificaciones inferiores para su uso (tabla 1).
En conclusión, describimos 2 nuevos casos de úlceras cutáneas por VL refractarias a vasodilatadores y antiagregantes tratadas con rivaroxabán. La remisión del dolor fue rápida y la cicatrización completa y prolongada en el tiempo. Es necesario el conocimiento y manejo de estos nuevos anticoagulantes orales por parte del dermatólogo, dado su potencial uso en enfermedad trombótica de la microcirculación cutánea.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Profesor José María Báez Perea de la Universidad de Cádiz y patólogo del Hospital Universitario Puerta del Mar por su experta aportación en el estudio histológico de las pacientes.