La hidradenitis supurativa (HS) es una enfermedad inflamatoria crónica y recurrente, que cursa con lesiones desfigurantes en zonas con abundantes glándulas sudoríparas apocrinas1.
La prevalencia estimada es del 1-4%, afecta más a mujeres que a hombres (ratio de 3:1) y tiende a aparecer entre la segunda y tercera décadas de la vida1,2.
Aunque la etiopatogenia de la enfermedad es en gran medida desconocida, se considera multifactorial, con importante participación del sistema inmune. El manejo debe adaptarse a la gravedad y distribución de las lesiones según los estadios de Hurley3. Ante la falta de tratamientos específicos se emplean diversas alternativas terapéuticas con resultados muy variables. En los estadios iniciales y en las agudizaciones los antibióticos, corticoides y retinoides pueden resultar útiles. En las formas avanzadas o extensas deberá recurrirse a la resección quirúrgica del tejido afectado4. En los últimos años se ha propuesto la utilidad de los fármacos biológicos, en particular de los inhibidores del factor de necrosis tumoral alfa (anti-TNFα) en el manejo de las formas recalcitrantes de HS. Por el contrario, la experiencia con fármacos biológicos con mecanismos de acción distintos, como los fármacos anti p-40, es anecdótica.
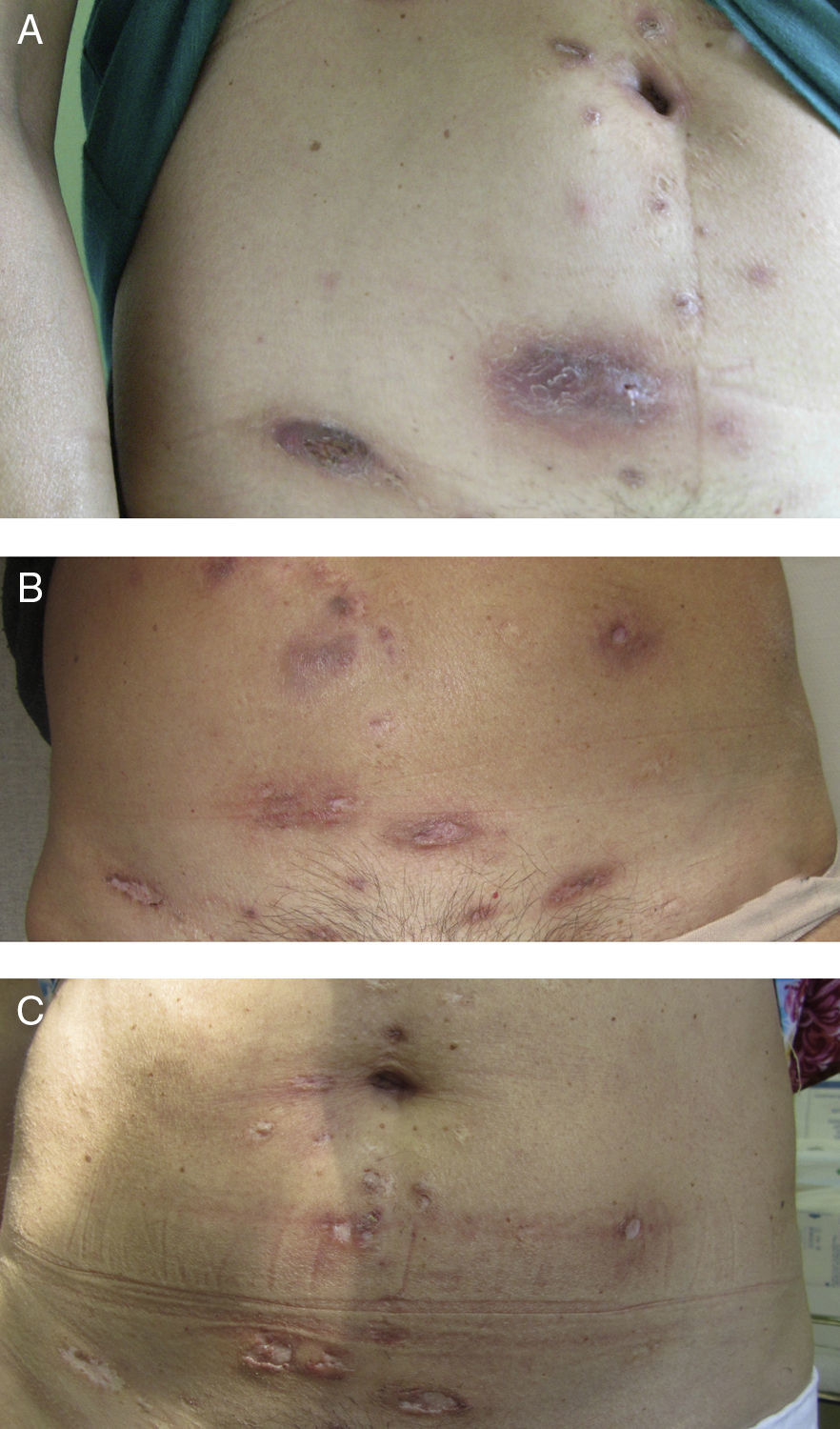
Presentamos el caso de una mujer de 50 años, fumadora, con HS moderada-severa (estadio de Hurley II-III). Diagnosticada a los 16 años su enfermedad empeoró tras 25 años de evolución, empleándose en los últimos años diversas opciones terapéuticas, incluyendo un ciclo de isotretinoína y cirugía hasta en 4 ocasiones en las mamas y en la cara.
Debido a que la paciente presentaba una HS refractaria al tratamiento, en abril de 2009 inició terapia con adalimumab 80mg, para continuar con 40mg/14 días una semana después de la dosis inicial. Tras permanecer estable durante un año se aumentó el intervalo a 40mg/21 días, pero a los 6 meses, tras empeoramiento clínico, se recuperó la pauta de 40mg/14 días y se asoció prednisona durante un mes. Finalmente, 6 meses después, se suspendió por pérdida de eficacia (reaparición de lesiones) y efectos adversos.
Después de estos 2 años con adalimumab se cambió el tratamiento a infliximab 5mg/kg en las semanas 0/2/6, que se suspendió tras la administración de 3 dosis por empeoramiento de las lesiones.
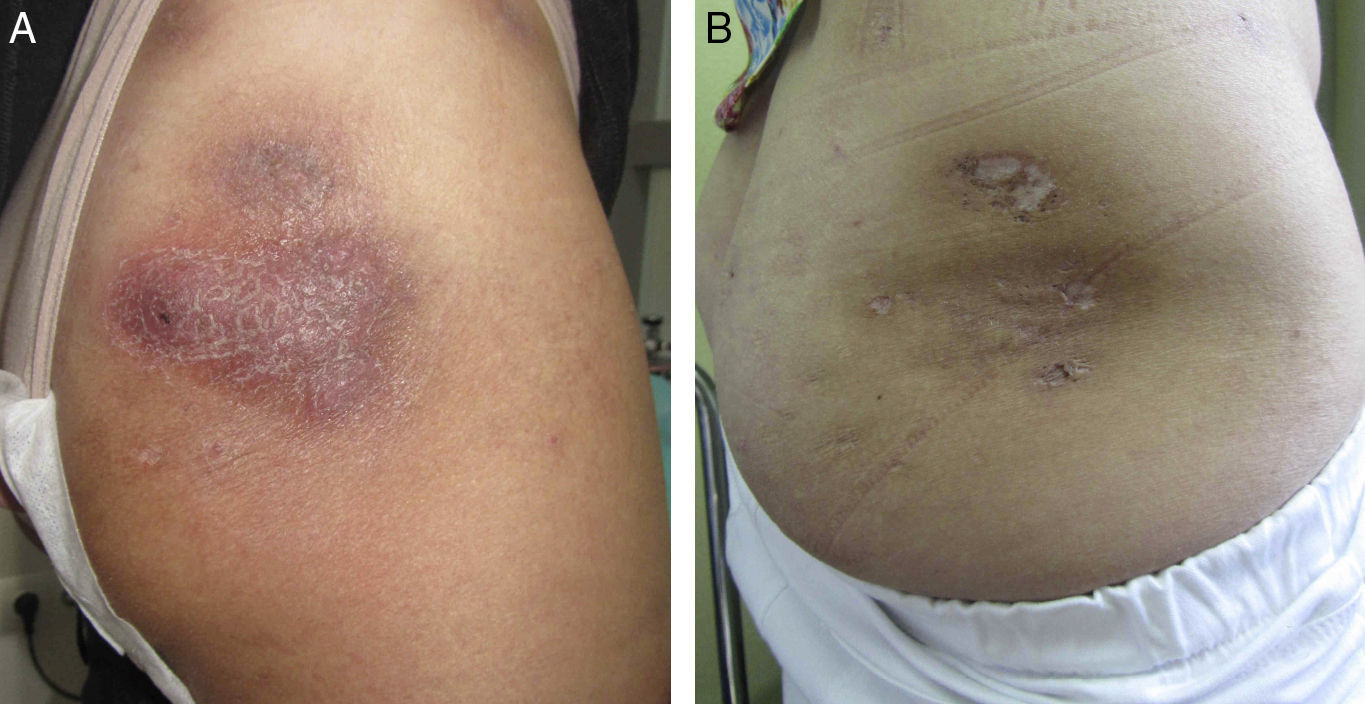
En octubre de 2011, teniendo en cuenta la gravedad de las lesiones clínicas y la ausencia de alternativas, se propuso tratamiento con ustekinumab subcutáneo 45mg en las semanas 0, 4 y posteriormente cada 12 semanas en uso compasivo, que fue aceptado por la dirección médica. La enfermedad se frenó en su actividad desde el inicio de la terapia, aunque pasaron 3 meses hasta que se apreció clara mejoría. A los 8 meses la enfermedad estaba inactiva (figs. 1 y 2). En la actualidad, tras año y medio de tratamiento, la paciente permanece sin lesiones activas, tolerando bien el tratamiento. En este período han aparecido 2 agudizaciones, resueltas con ciclos de 3 semanas de antibiótico (amoxicilina-clavulánico 500mg/8h y rifampicina 300mg/12h, respectivamente) y prednisona.
La HS es una enfermedad huérfana, no por su baja prevalencia —entre el 1-4%—, sino por la falta de tratamientos ya no curativos, sino siquiera capaces de proporcionar una remisión clínica consistente.
Estudios recientes han demostrado el importante papel que desempeña el sistema inmune en la HS, incluyendo la sobreexpresión de las interleucinas 12 y 23, así como del factor de necrosis tumoral alfa (TNF-α) y su papel pro-inflamatorio5,6.
De manera que para los pacientes en estadios avanzados que no responden al tratamiento convencional los anti-TNFα se presentan como una alternativa terapéutica. Sin embargo, parece que en caso de conseguir respuesta solo se mantiene mientras se administran. Considerando además sus posibles efectos secundarios y elevado coste, son considerados fármacos de segunda o tercera línea7. La experiencia de ustekinumab (anticuerpo monoclonal anti-interleucina 12/23) en el tratamiento de la HS es muy escasa y no existen datos concluyentes sobre su eficacia.
En el caso descrito, tras el fracaso de las terapias convencionales y el empleo de 2 anti-TNFα diferentes se solicitó el uso compasivo con ustekinumab, indicado en psoriasis moderada-grave. Tras ser aprobado la paciente inicia el tratamiento, consiguiendo hasta el momento —un año y medio después— estabilidad clínica.
La revisión de la literatura muestra una experiencia casi anecdótica con ustekinumab en HS, limitada a una serie de 3 casos con respuesta irregular y otros 2 casos en los que la HS se asociaba a otros procesos inflamatorios cutáneos (psoriasis y enfermedad de Behçet)8–10.
Los datos presentados posicionan a ustekinumab como una posible alternativa en el tratamiento de la HS refractaria a otras terapias.