La tuberculosis cutánea periorificial representa aproximadamente el 2% de los casos de tuberculosis cutánea1. Constituye el resultado de la autoinoculación de Mycobacterium tuberculosis en la mucosa o la piel periorificial orofaríngea, anal o genital desde un foco pulmonar, intestinal o genitourinario, respectivamente2,3. El diagnóstico definitivo se realiza mediante el aislamiento del bacilo tuberculoso en la úlcera y la detección del foco de micobacterias causante de la enfermedad.
Una mujer de 78 años es remitida a nuestra consulta con clínica de sangrado vulvar leve y una ulceración dolorosa del labio menor de la vulva, de largo tiempo de evolución. La enferma no presentaba otros síntomas. Como antecedentes patológicos cabe destacar un trasplante renal ortotópico de cadáver realizado en 2005, a consecuencia de una insuficiencia renal crónica de etiología no aclarada. Desde entonces venía realizando tratamiento inmunosupresor con corticoides orales, tacrolimus y micofenolato mofetil.
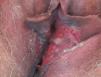
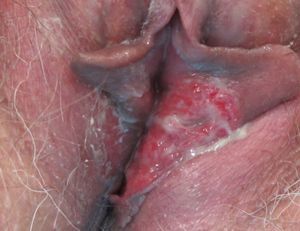
A la exploración física la paciente mostró una ulceración muy dolorosa en el labio menor izquierdo, de forma irregular, de 4×1,5cm, con fondo eritematoso, consistencia blanda y cubierto con áreas de pseudomembrana blanquecina adherida (fig. 1). No se encontraron adenopatías regionales a la palpación.
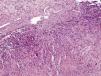
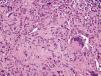
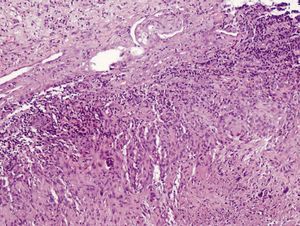
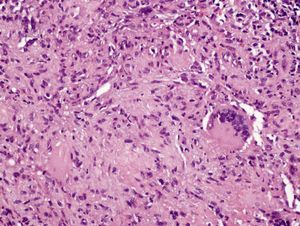
La biopsia cutánea mostraba material fibrino-leucocitario en la superficie y múltiples granulomas en profundidad (fig. 2), alguno de ellos con centro necrótico de aspecto caseoso, células epitelioides y células gigantes multinucleadas tipo Langhans (fig. 3). No se observaron bacilos ácido-alcohol resistentes con la tinción de Ziehl-Neelsen. Estos hallazgos eran compatibles con el diagnóstico de ulceración con granulomas tuberculoides.
Ante la presencia de granulomas tuberculoides y ulceración se solicitó una investigación de micobacterias en el exudado de la úlcera y en orina, obtenida mediante sondaje. La reacción en cadena de la polimerasa del exudado de la úlcera mostró positividad débil. La tinción de Ziehl-Neelsen fue negativa en la muestra cutánea, pero positiva en la orina. El cultivo en medio líquido de Middlebrook 7H9, con tiempo de incubación adecuado, fue positivo para ambas muestras. El microorganismo aislado se identificó como Mycobacterium tuberculosis mediante sondas de hibridación de ADN.
Se completó el estudio mediante histeroscopia, radiografía de tórax, ecografía abdominal y tomografía axial computarizada abdominal, que no mostraron signos de tuberculosis activa ni residual. La prueba de la tuberculina fue negativa. Con todo ello realizamos el diagnóstico de tuberculosis cutánea periorificial vulvar secundaria a autoinoculación de origen urinario.
La paciente comenzó tratamiento de forma inmediata con isoniazida a dosis de 250mg/día, rifampicina 600mg/día, pirazinamida 1.500mg/día y etambutol 800mg/día durante dos meses, para posteriormente continuar únicamente con isoniazida y rifampicina durante 4 meses. Con el tratamiento la paciente ha evolucionado favorablemente hacia la curación.
En España existen altas tasas de prevalencia de tuberculosis (16,96 casos/100.000 habitantes en el año 2009 según la Red Nacional de Vigilancia Epidemiológica; estimada por la OMS en 30/100.000 habitantes en el año 2007)4, siendo la variante más frecuente de tuberculosis cutánea el lupus vulgar5. La forma periorificial de tuberculosis cutánea constituye una variante rara y representa solo el 2% de los enfermos de tuberculosis cutánea1. La mayoría de los afectados son varones de edad media6, predominando en pacientes inmunodeprimidos1.
Esta forma clínica afecta a las mucosas bucal, perianal o genital y a la piel periorificial a través de la autoinoculación del bacilo. Esta puede realizarse desde un foco pulmonar, intestinal o genitourinario por contigüidad, fundamentalmente de zonas traumatizadas. La diseminación linfática, hematógena o de órganos vecinos es rara2,3. Clínicamente se define por pápulas o nódulos amarillentos que rápidamente se ulceran y resultan en úlceras muy dolorosas en sacabocados, de fondo granular con material blanquecino pseudomembranoso en la superficie. La histología de las lesiones muestra granulomas tuberculoides. El cultivo y la prueba de la tuberculina suelen ser positivos7.
Si no es tratada el curso de esta enfermedad puede conducir a la muerte en pocos meses, debido a la propagación miliar del bacilo3.
El diagnóstico de la tuberculosis cutánea periorificial requiere la correlación de los hallazgos clínicos, histopatológicos y pruebas bacteriológicas. El cultivo convencional de micobacterias aún sigue siendo el método más fiable para determinar la presencia de micobacterias in vivo y su sensibilidad a los antibióticos, así como para controlar la respuesta al tratamiento, pero tiene el inconveniente de ser lento8. La RCP es una poderosa herramienta para el diagnóstico de tuberculosis cutánea, al ser una técnica rápida, fiable y muy sensible9.
El diagnóstico diferencial de las lesiones genitourinarias ulceradas similares a la presentada incluye la úlcera vulvar de Lipschütz, el herpes simple, las neoplasias, el pioderma gangrenoso, la sarcoidosis, el chancroide, la sífilis, el linfogranuloma venéreo, la tuberculosis y las leishmaniasis y micosis profundas3,10.
El tratamiento de la tuberculosis cutánea, incluyendo la forma periorificial, se realiza con los regímenes de tratamiento estándar para la tuberculosis pulmonar7,8.
Al Dr. José Luis Parra Martínez por su acertado diagnóstico inicial en su laboratorio privado de Anatomía Patológica, y por facilitarnos el bloque histológico para completar el estudio.