Alrededor del 90% de los cánceres de piel no melanoma se localizan en la cabeza y en el cuello, y de ellos un 10% en la región palpebral1. Actualmente la cirugía continúa siendo el tratamiento de elección2; sin embargo, el riesgo de complicaciones postoperatorias, de recidivas locales, así como la posibilidad de malos resultados cosméticos y funcionales ha propiciado la búsqueda de alternativas terapéuticas a la cirugía, como la crioterapia, la radioterapia, la quimioterapia, los retinoides, los inmunomoduladores tópicos y la terapia fotodinámica. Por otro lado, la elección del tratamiento depende de la edad del paciente, de la localización, del tamaño y de la experiencia del dermatólogo.
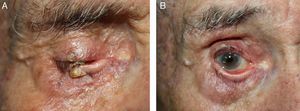
Presentamos el caso de un varón de 82 años que consultó por una placa eritematosa, descamativa, exofítica en algún área, de 1,5cm, localizada en el párpado inferior, incluyendo el borde libre, del ojo derecho (fig. 1A). La biopsia de la lesión demostró que se trataba de una queratosis actínica (fig. 2A). Para su tratamiento se eligió terapia fotodinámica (TFD) según el protocolo recomendado para el tratamiento de carcinomas basocelulares3,4. Se aplicó metil 5-aminolevulinato tópico (Metvix® crema) sobre la lesión. Se cubrió el globo ocular con un apósito oclusivo y opaco. Tres horas después se retiró la crema, y con la ayuda de una lámpara de Wood se comprobó la captación de la lesión. Para proteger el ojo se utiliza una prótesis estéril de plástico negro opaca a la luz. Para la colocación de la prótesis se recomienda instilar anestésico tópico en colirio (clorhidrato de tetracaína al 0,1% y clorhidrato de oxibuprocaína al 0,4%) 5 minutos antes y emplear una sustancia viscoelástica como Gonioftal gel® (hidroxietil celulosa, sin látex) para minimizar el contacto con la superficie ocular. Se infiltró la lesión con un anestésico tópico (mepivacaína al 1%) y posteriormente la iluminamos con una lámpara de diodo con longitud de onda 634nm (Aktilite®; PhotoCure, Galderma, Madrid, España) administrando 37J/cm2 (8 min de duración a una distancia de 10cm). Se utilizaron ligeras vaporizaciones con agua termal o nitrógeno líquido a distancia para reducir la sensación de quemazón del paciente. Una vez finalizada la terapia, retiramos la prótesis deprimiendo el párpado inferior, minimizando así el riesgo de traumatismo corneal. Se recomendó instilar cloranfenicol oftálmico cada 8h durante los 3 primeros días. Se realizó una segunda sesión de tratamiento 2 semanas después. La terapia fue bien tolerada por el paciente, que únicamente presentó eritema y edema moderado en la zona tratada, que se resolvió pocos días después del tratamiento.
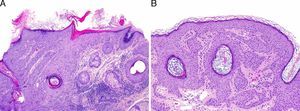
A. Imagen histológica donde se puede observar la presencia de hiperqueratosis con paraqueratosis alternante y queratinocitos atípicos ocupando parte del espesor de la epidermis. B. Imagen histológica de la lesión residual. Obsérvese la existencia de acantosis epidérmica y pseudoquistes córneos propios de una queratosis seborreica.
Obtuvimos una reducción notable del tamaño de la lesión. La lesión residual se trató con imiquimod al 5% 3 veces por semana durante 4 semanas, sin objetivarse inflamación, ni mejoría, por lo que finalmente se realizó una biopsia por curetaje y electrocoagulación de la lesión residual para estudio histológico (fig. 1B). En la biopsia solo se objetivó una queratosis seborreica (fig. 2B).
La incidencia de las queratosis actínicas en el área palpebral ha aumentado en las últimas 2 décadas. La TFD se ha demostrado efectiva en el tratamiento de carcinoma basocelular, queratosis actínica y enfermedad de Bowen. Recientemente se han comunicado series de casos de pacientes con tumores en el área palpebral tratados eficazmente con TFD1. En estos casos se recomienda realizar curetaje previo de la lesión, utilizar metil 5-aminolevulinato tópico y repetir una segunda sesión una semana después. Esta opción de tratamiento ofrece mejores resultados estético-funcionales, menor tasa de morbilidad que la asociada a la cirugía, y un menor coste económico que esta última5. Entre las limitaciones de este tratamiento destaca el riesgo de daño fototóxico ocular y la necesidad de seguimiento por la posibilidad de recurrencias a largo plazo.
Otra alternativa terapéutica eficaz en casos seleccionados es el imiquimod tópico al 5%. Su aplicación 5 veces por semana durante 6 semanas se ha demostrado eficaz en el tratamiento de tumores de localización periocular6. Sin embargo, su uso es controvertido en tumores localizados en el borde libre del párpado o a menos de 5mm del mismo, por la posibilidad de efectos adversos locales en la región ocular.
En nuestro paciente la evolución fue satisfactoria con TFD, quedando únicamente la presencia de una lesión de queratosis seborreica residual, que no se eliminó con el tratamiento. En conclusión, debemos resaltar que los tumores del área palpebral suponen un reto terapéutico para el dermatólogo. La cirugía continúa siendo el tratamiento de elección, sin embargo la terapia fotodinámica constituye una opción terapéutica no invasiva, eficaz y bien tolerada por el paciente, que ofrece buenos resultados cosméticos y funcionales para tumores localizados en áreas de difícil tratamiento, tal como pudimos comprobar en el caso presentado.