La telemedicina es el uso de la tecnología de las telecomunicaciones para proveer servicios e información médica. La forma de practicar la Medicina, y específicamente la Dermatología, está sufriendo enormes cambios debido al desarrollo de las tecnologías de la información. Este artículo revisa brevemente el origen, el desarrollo, las aplicaciones, los beneficios, las metodologías y los componentes de la telemedicina. De forma específica se analizan las aplicaciones en la teledermatología y sus tipos, prestando especial atención a los aspectos técnicos, organizativos y legales.
Telemedicine refers to the use of telecommunications technology to provide health care and medical information. The practice of medicine—and dermatology in particular—is undergoing a great upheaval due to advances in information technology. This article briefly reviews the origin, development, applications, benefits, methodology, and components of telemedicine. Specifically, we will analyze the types and applications of teledermatology, paying particular attention to technical, organizational, and legal aspects.
El desarrollo actual de las telecomunicaciones y de los sistemas informáticos revoluciona múltiples aspectos de la vida. La medicina, y en concreto la Dermatología, no es ajena a esta revolución. De 20 años para acá se han producido cambios sustanciales en la manera en que los dermatólogos atendemos a los pacientes, accedemos al conocimiento médico, formamos a los médicos jóvenes o informamos a los ciudadanos. Este artículo pretende revisar de forma breve el impacto de la tecnología de la información sobre la Dermatología como especialidad médica.
Introducción a la telemedicinaEl concepto de telemedicina (TM) no aparece claramente definido en la literatura1. De forma amplia podemos decir que telemedicina es medicina a distancia2, abarcando los sistemas de prestación de salud que combinan ordenador, tecnología de telecomunicaciones y equipamiento de vídeo/foto con personal médico experto en prestar atención a pacientes a distancia. Los objetivos básicos de la TM son aumentar la calidad de la atención y disminuir el coste facilitando el acceso a recursos médicos especializados a distancia. La TM permite procurar cuidados médicos, así como transmitir información médica a distancia3. En los últimos años la TM ha mostrado un crecimiento continuado paralelo al desarrollo de la informática y las tecnologías de las comunicaciones, que se están abaratando de forma progresiva4.
La teledermatología (TD) consiste en la evaluación clínica de lesiones cutáneas y la revisión de datos de laboratorio por dermatólogos con técnicas de TM, permitiendo el diagnóstico y el tratamiento de los pacientes a distancia. El objetivo fundamental es conseguir acceso a la medicina cutánea especializada desde lugares remotos. Un objetivo secundario sería aumentar la eficiencia diagnóstica disminuyendo el número de visitas al hospital3,4.
Como en otras especialidades, la TM aplicada a la Dermatología ha encontrado resistencia entre los profesionales5; sin embargo, son más las voces que reclaman una implicación activa de pacientes y médicos para adaptar las nuevas tecnologías a la medicina aprovechando las potenciales, pero evidentes, ventajas que ofrece su aplicación6.
Es indiscutible el uso práctico de la TM para la atención de pacientes salvando barreras geográficas o político-sociales (prisiones, conflictos bélicos, etc.)7. No parece estar justificado el uso habitual de la teleconsulta en países con buenas comunicaciones como España8,9, ya que los estudios de costes apuntan a que la TD no sería coste-efectiva10, excepto desde una perspectiva social y a partir de un número determinado de kilómetros. Sin embargo, hay cierta evidencia de que los sistemas de bajo coste tipo almacenamiento podrían reducir las listas de espera11 y funcionar como sistemas de cribado, especialmente en patología tumoral12. Es una realidad que la población usa cada vez más Internet para obtener consejo en sanidad13–16, que la tecnología es cada vez más asequible y potente, y que la asistencia sanitaria no es ajena a ese influjo tecnológico. Además, la TM no es sólo teleconsulta5, hay aplicaciones que son una realidad cotidiana como la consulta de bases de datos on line tipo PubMed, o la propia historia clínica electrónica que ya se considera el estándar de trabajo habitual16,17 y va a suponer en un futuro inmediato la total interconexión de sistemas de información médica. Esta realidad es indiscutible, no así el futuro de la teleconsulta, cuyo papel está lejos de ser aclarado18–20.
El crecimiento del cuerpo de conocimiento en TM es exponencial. De apenas 60 artículos indexados en Medline en el año 1990 hemos pasado a cerca de 9.000 en la actualidad. En esta revisión se intentará dar una visión global, que no exhaustiva, de lo que es la TD, de su estado actual y las perspectivas de futuro. Dado lo extenso del tema se ha decidido dividirlo en dos partes, una primera relativa al concepto y a las aplicaciones de la TD, y una segunda que analiza los avances en investigación en este novedoso campo.
¿Por qué teledermatología?Nadie duda, y son múltiples las referencias al respecto, que la Dermatología, por su carácter visual, es especialmente apta para la TM, a la que accede por la aparición de la foto digital. La irrupción de la fotografía en 1839 revolucionó las técnicas de representación gráfica (xilo y litografías) que desde mediados del s. XVI ilustraban los libros médicos21. Sin embargo, hasta el final del s. XX el uso de la fotografía clínica quedaba limitado a fines docentes, publicaciones científicas o análisis de casos en sesiones clínicas. Doscientos años después se está produciendo una revolución similar mediada por la fotografía digital, con un incremento de la calidad, la facilidad de procesado, el almacenamiento, la recuperación y la visualización de archivos de imagen de gran tamaño. Ha cambiado la forma de atender a los pacientes, y no se concibe hoy una Dermatología de vanguardia sin el uso habitual de la foto digital22. Hemos pasado de un uso docente de la fotografía (ponencias, libros, comunicaciones, etc.) al uso clínico habitual como complemento de la exploración física. De la misma manera que no debemos obviar la descripción clínica de los hallazgos de la inspección, puesto que constituyen un valioso análisis de lo visualizado, tampoco podemos dejar de utilizar la foto clínica como una prueba complementaria más, puesto que con ello enriquecemos de forma notable la exploración clínica del paciente dermatológico23.
Entre las aplicaciones de la historia clínica electrónica se encuentran los sistemas de remisión de pacientes desde la consulta de Atención Primaria a la consulta de atención especializada24, incluyendo los procesos de priorización (selección) y citación de pacientes. El documento habitual de derivación tradicional en papel incluye el conjunto mínimo de datos (nombre del paciente, fecha de nacimiento, sexo, nombre del médico remitente, centro y fecha de remisión) y los datos clínicos que motivan la derivación (antecedentes personales, motivo de consulta, localización de las lesiones, síntomas asociados, tratamientos efectuados, etc.). El documento de derivación electrónico contiene estos mismos campos en formato digital. Las ventajas son innegables: legibilidad, obligatoriedad de ciertos campos (calidad mínima asegurada), ruptura de barreras témporo-espaciales (inmediatez), posibilidad de explotación estadística de los datos, asegurar la continuidad del cuidado mejorando la comunicación primaria-especializada, y en Dermatología la interesante posibilidad de llevar anexas imágenes clínicas en formato digital del proceso cutáneo que motiva la consulta. Estos documentos electrónicos son ya una herramienta cuyo uso es indiscutible.
La incógnita es si los documentos remitidos desde la consulta de Atención Primaria (datos e imágenes clínicas) permiten al dermatólogo llegar a un diagnóstico con la suficiente fiabilidad que posibilite, en casos seleccionados, realizar el manejo del paciente a distancia (teleconsulta) obviando la consulta de presencia25,26.
El contestar a esta pregunta no es tarea sencilla, pues exige comparar la teleconsulta con la consulta de presencia despejando varias incógnitas, entre las que destacan cinco que se corresponden con las áreas fundamentales de investigación desarrolladas en TD: fiabilidad, validez, resultados, costes y satisfacción27,28. Estas áreas serán el objetivo de estudio de la segunda parte de esta revisión.
La principal ventaja de la teleconsulta es la accesibilidad, y no se discute el uso en grandes distancias e instituciones cerradas (prisiones, geriátricos, etc.). No obstante, se han esgrimido otras razones de carácter político-sanitario para justificar el uso de la teleconsulta en dermatología29,30. El gasto en la atención dermatológica en EE. UU. (año 1997) ascendió a 36,7 billones de dólares, incluyendo unos 33 millones de consultas externas al dermatólogo31. El envejecimiento poblacional impulsa progresivamente la demanda que está en claro aumento32,33. Es interesante que sólo el 40 % de los problemas cutáneos sean manejados por dermatólogos en EE. UU.31, siendo el porcentaje todavía menor en Europa34,35. Sin embargo, varios estudios han mostrado la mayor efectividad de los dermatólogos respecto a los médicos de Atención Primaria en el manejo de la enfermedad cutánea36–38, justificando para diversos autores el acceso directo a la consulta de dermatología sin el paso intermedio por medicina primaria39. La TM facilita el acceso de pacientes desde la consulta de Atención Primaria al dermatólogo40, incrementando por tanto la calidad asistencial.
Uno de los argumentos, ampliamente utilizados, en defensa de esta técnica es que en muchos hospitales el tiempo de espera para una consulta ordinaria de dermatología es demasiado largo (Reino Unido). Es importante, por ello, identificar a los pacientes que necesitan una consulta urgente41–43.
Sin embargo, antes de la aplicación rutinaria de esta tecnología es preciso testar de forma exhaustiva su fiabilidad, validez y coste-efectividad4. A pesar del considerable esfuerzo investigador desplegado hasta ahora, estos interrogantes están lejos de ser contestados19, especialmente porque los trabajos publicados hasta la fecha adolecen de importantes defectos metodológicos19,28. Estos aspectos se abordarán de forma pormenorizada en la segunda parte de esta revisión.
Origen y desarrollo de la telemedicina y la teledermatologíaEn sus inicios la Medicina precisaba la co-localización de médicos-pacientes y de profesores-alumnos. La primera gran revolución científica la procuró Guttemberg en 1451 con la imprenta, permitiendo diseminar la información médica de forma masiva. A pesar de ello, los grandes centros médicos siempre se han situado en las aglomeraciones urbanas de más peso político44. Esto, lógicamente, condiciona la existencia de grandes diferencias en cuanto a las posibilidades de atención y formación médica de distintas áreas de población en virtud de su situación geográfica. Las revoluciones en el transporte permitieron paliar estas diferencias al romper las barreras de espacio acercando físicamente a médicos y pacientes. Inventos como la máquina de vapor en 1825, el automóvil en 1896 o el aeroplano en 1904 son ejemplos sucesivos. De igual manera, las mejoras en los sistemas de comunicaciones como el telégrafo en 1844 y el teléfono en 1876 ayudaron de forma importante a mejorar la comunicación entre pacientes y colegas. Actualmente las mejoras en estos ámbitos son patentes y exponenciales, entre ellas la capacidad de computación de datos, la fibra óptica e Internet45 (tabla 1).
Antecedentes de la telemedicina actual
| Fecha | Hecho o antecedente de la telemedicina |
| 1875 | Primer teléfono (Bell). ¿Origen de la telemedicina? |
| Primera conversación telefónica entre profesionales de la salud | |
| 1900 | Servicios médicos en la Antártida desde Australia mediante comunicación radiofónica |
| 1910 | Primer estetoscopio electrónico con comunicación telefónica |
| Guerra y postguerra | Departamento de defensa americano. Soporte para asistencia médica a soldados desplazados |
| 1950 | Proyecto Nebraska. Monitorización médica de vídeo en circuito cerrado de TV |
| Principios de 1950 | Primera transmisión de imágenes radiológicas vía telefónica en Pensylvania |
| Años 50 | Proyecto de la NASA para el control de señales vitales de astronautas en misiones espaciales |
| Programa STARPAHC de telemedicina para proyectos espaciales. Cuidados médicos a pacientes en lugares remotos. Transmisión por microondas | |
| 1968 | Programa Telediagnosis entre un hospital y un aeropuerto |
| Introducción del término telemedicine | |
| Transmisión interactiva de vídeo. Consultas psiquiátricas | |
| Años 70-80 | Proyecto de telemedicina vía satélite Hermes (EE. UU.-Canadá) |
| Transmisión de videoconferencias | |
| 80-90 | Pérdida de interés por proyectos de telemedicina |
| Coste elevado de las transmisiones | |
| 1990 | Acceso a red de comunicación Internet, basada en ARPANET del Departamento de Defensa americano |
| 1993 | Desarrollo de protocolos (http, ftp) y herramientas de transmisión de imágenes (MOSAIC) por Internet, y desarrollo de la World-Wide-Web |
| Finales de los 90 | Renacimiento de la telemedicina. Preocupación por el acceso de áreas rurales a unidades médicas |
| Hoy | Revolución de las comunicaciones (Internet, telefonía móvil) |
| Avances en digitalización de imágenes | |
| Acceso a Internet de 195 millones de personas. Sesenta millones de personas acceden a información sanitaria | |
| El 78 % de los médicos del mundo con acceso a Internet | |
| Aumento significativo del número de proyectos de telemedicina |
Tomada de García-Vega FJ45.
Los primeros proyectos en TM se remontan a 1960, pero la investigación en este campo prácticamente se extinguió a finales de los 70 por el elevado precio de la tecnología. A finales de los 80 se produce una mejoría espectacular de la tecnología de los ordenadores, las comunicaciones y los equipos de foto y vídeo, lo que sumado a un abaratamiento progresivo de la misma produjo un notable incremento de los proyectos en TM3. El incremento ha sido exponencial, en agosto de 2007 una búsqueda en Medline encontraba 8.982 referencias relacionadas con la TM. Las especialidades médicas que lideran esta investigación son por número de estudios e implantación: radiología, anatomía patológica, dermatología, psiquiatría y cirugía46.
A finales de los años 60 se realizó el primer proyecto en TD, incluido dentro de un proyecto más amplio de TM, entre una policlínica del aeropuerto internacional de Logan en Boston y el Hospital General de Massachussets3. Poco después, en 1970, Murphy et al realizan un estudio en el que diferentes dermatólogos observando imágenes de lesiones cutáneas47, ya fuera en televisión en blanco y negro como en diapositivas en color, alcanzaban un grado de acuerdo entre ellos del 85 %, significativamente mejor que si las diapositivas las veían médicos generales, en cuyo caso se producía una concordancia diagnóstica del 33 %. Estudios posteriores demostraron que los dermatólogos evaluaban mejor las imágenes de problemas de piel (tanto en sistemas de videoconferencia [VC] como en TD asíncrona [TDA]) para el diagnóstico y tratamiento que los médicos generales viendo al paciente directamente en la consulta42. Se concluyó que la tecnología de las comunicaciones era muy eficaz, pero excesivamente cara como para aplicarla a los cuidados de la salud. Hubo que esperar a la revolución tecnológica de los años 80 y principios de los 90, cuando el coste disminuyó hasta un rango aceptable para su uso en el ámbito clínico. Los programas de TM llegaron a su apogeo en los años 90, llevando la Dermatología a menudo el liderazgo dentro de los servicios de teleconsulta4,19.
En Europa, el país que primero introdujo las técnicas de TD fue Noruega. En 1989, se establece un servicio de TD en tiempo real entre el Hospital Universitario de Tromsø y el centro de atención primaria de Kirkenes, a 800km de distancia (aproximadamente 12 horas en coche). En un primer estudio piloto publicado por estos centros se consiguió un 100 % de coincidencia diagnóstica entre la consulta cara a cara y la de TD. Ante estos resultados se incluyó el procedimiento como rutinario, y en el año 1993 se compró un aparato de fototerapia para recibir este tratamiento en Kirkenes, sin que los pacientes tuvieran que desplazarse a Tromsø48.
El incremento del interés por la TD se ha producido en el momento en que ha aumentado considerablemente la demanda de la sociedad por los servicios de dermatología. Finlandia también ha sido un país con peso específico en el desarrollo de la TD49. En el Reino Unido, se produjo un incremento aproximado del 50 % en los pacientes remitidos al dermatólogo, en la década de 1981 a 1991, originando un replanteamiento sobre la situación general de los dermatólogos en este país4,50. A nivel mundial han ido aumentando los programas de TD de manera paralela al desarrollo de las comunicaciones.
Desde su inicio a finales de los 60, la TD se mostraba moderadamente eficiente en el diagnóstico, alcanzando una fiabilidad entre 59-80 % en estudios posteriores51, la mayoría de ellos en la modalidad sincrónica de teleconsulta. A partir del año 2000 la mayoría de los estudios en TD se han realizado en la modalidad asíncrona por ser más baratos, fáciles de coordinar y con una fiabilidad similar a los síncronos19,52. La mejora en la eficiencia en TM se podría basar en la estandarización y maximización de la información recogida en la historia clínica, el uso de protocolos en la obtención y envío de imágenes clínicas y el almacenamiento de los datos clínicos en bases de datos centralizadas53.
En la actualidad, los países punteros en TM son países ricos y con baja densidad de población (Australia, Canadá,
Escandinavia, EE. UU.) o escasez de especialistas (Reino Unido). Es decir, factores geográficos o de política sanitaria justificarían el uso de la TM, pues son claras las ventajas de accesibilidad que aporta al eliminar barreras espaciales8. Sin embargo, el uso rutinario de la TM en países con tradición investigadora en TM y que reúnen estos requisitos como Noruega7 o Canadá54 no está alcanzando la popularidad esperada. Muchos proyectos se quedan en simples estudios piloto, y los escollos al desarrollo de los mismos pueden ser múltiples55–57. Problemas de remuneración y tiempo necesario para realizar las teleconsultas limitan el uso de la TM en Noruega7, aunque es destacable que la TD es la disciplina de mayor implantación y uso. En Australia58 encuentran limitaciones para el uso rutinario de la TD, entre ellas: menor fiabilidad y precisión de la TD frente a la consulta convencional, falta de interacción paciente-médico, remuneración, falta de formación a los participantes, falta de aceptación entre los usuarios potenciales, etc. En el Reino Unido recientemente se ha llamado la atención28,57 sobre las dificultades para la supervivencia de los proyectos en TD. El éxito de los mismos exige flexibilidad e importantes esfuerzos de adaptación por parte de los servicios de salud, profesionales y pacientes, en especial en lo relativo a la aparición de nuevos patrones y flujos de trabajo, que deben ser pensados y diseñados de forma específica59–61. Por tanto, aunque el desarrollo en esta área es espectacular aún quedan importantes cuestiones que dilucidar.
Aplicaciones de la telemedicinaDe un modo general, se puede definir la TM como el uso de la tecnología de las telecomunicaciones para ofrecer o gestionar información y servicios médicos62. Desde el punto de vista asistencial, la TM es la provisión de cuidados médicos y el intercambio de información sanitaria y médica realizada a distancia.
La Organización Mundial de la Salud (OMS) define la TM como: «el suministro de servicios de atención sanitaria, en los que la distancia constituye un factor crítico, por profesionales que apelan a tecnologías de la información y de la comunicación con objeto de intercambiar datos para hacer diagnósticos, preconizar tratamientos y prevenir enfermedades y lesiones, así como para la formación permanente de los profesionales de atención de salud y en actividades de investigación y de evaluación, con el fin de mejorar la salud de las personas y de las comunidades en que viven»17,51,63.
Las aplicaciones de la TM (tabla 2) son múltiples e incluyen desde el simple envío de informaciones de actualización a listas de distribución, a las búsquedas bibliográficas, pasando por teleconferencias para discutir casos clínicos en sesiones interdepartamentales o en congresos médicos, teleformación a médicos, educación médica para pacientes, monitorización de determinados pacientes en sus domicilios, hasta la teleconsulta en cualquiera de sus aspectos5,16,64. Las comunicaciones pueden incluir imágenes radiológicas, citológicas o de examen psíquico, un texto enviado por correo electrónico, una tabla de parámetros fisiológicos, voz o imágenes del médico o de los pacientes65.
Diferentes aplicaciones de las nuevas tecnologías de la comunicación en Medicina
| Telediagnóstico | Intercambio de información, ya sea texto o imágenes, entre médicos, con o sin participación del paciente, con el fin de establecer un diagnóstico y/o un tratamiento (teledermatología, telerradiología, telecardiología, teleoftalmología, telepatología, etc.) |
| Teleasistencia | Se realiza el control de determinados parámetros físicos o bioquímicos para el seguimiento domiciliario de enfermos crónicos (dializados, cardiorrespiratorios, terminales, etc.), en hogares de ancianos, residencias geriátricas, centros penitenciarios, etc. |
| Teleinterconsulta | Contacto vía correo electrónico entre médicos para solicitar la valoración de una patología determinada de pacientes concretos |
| Urgencias sanitarias | Este novedoso campo de la telemedicina se puede extender desde los núcleos urbanos o rurales, en donde trabajan los servicios de emergencias médicas, hasta los servicios de asistencia sanitaria remota a embarcaciones, áreas apartadas, desastres naturales, conflictos bélicos, países en vías de desarrollo, etc. |
| Telegestión | Utilización de las comunicaciones para cuestiones exclusivamente administrativas (por ejemplo, telecita) |
| Teleformación | Los diferentes profesionales reciben información de actualizaciones o resultados de estudios, o a través de la creación de contenidos multimedia, difundidos en Internet o redes de Intranet, sin necesidad de tener que asistir a congresos o cursos presenciales |
| Consulta virtual | Se produce un asesoramiento médico al paciente a través de Internet. Probablemente sea el área que más va a crecer en los próximos años |
| Portal sanitario en Internet | Puede aglutinar diferentes aplicaciones, desde las meramente informativas (estáticas) o con una interacción completa, y tanto en aspectos clínicos como educativos. También pueden ser páginas abiertas o cerradas a un grupo de usuarios específico (médicos, socios autorizados, etc.) |
Modificada de García Vega FJ45.
Existen numerosas especialidades médicas que han incorporado sistemas de TM en sus actividades cotidianas. Entre ellas destacan aquéllas que utilizan un soporte de imagen, como la radiología, la anatomía patológica o la dermatología, aunque también se ha desarrollado en la asistencia a distancia en caso de urgencias o emergencias sanitarias, control de enfermos a domicilio, oftalmología, cirugía, psiquiatría, pediatría, oncología o cardiología66,67.
El cambio paradigmático ha venido de la mano de la telerradiología. Si bien hubo resistencias iniciales, actualmente se está produciendo la transición a los sistemas digitales en casi todos los hospitales. La revolución es total, las placas radiológicas desaparecen físicamente, el acceso es ahora posible on line por múltiples usuarios y de forma simultánea, las imágenes pueden ser manipuladas para mejorar su visualización, y permiten el teletrabajo de los especialistas68–70. La telepatología ha experimentado un gran impulso en los últimos años, las dificultades debidas al gran tamaño de los archivos de imagen generados al digitalizar preparaciones histológicas han sido superadas y el uso de sistemas de telepatología es una realidad con interesantes aplicaciones en el campo de la dermatopatología71–73. Estas transformaciones del método de trabajo repercuten tanto en el medio hospitalario como extrahospitalario, promoviendo nuevos y prometedores cauces de comunicación entre diferentes niveles asistenciales16.
La TM incluye cuatro tipos básicos de servicios45,74:
Asistencia remotaSe trata del uso de sistemas de telecomunicación para proporcionar asistencia médica a distancia. Comprende dos áreas de interés:
- 1.
Consulta/diagnóstico: consultas remotas con participación de uno o varios facultativos para llegar a un diagnóstico compartido.
- 2.
Monitorización/vigilancia: seguimiento a distancia de parámetros relacionados con un proceso asistencial (registro electrocardiográfico en cardiopatía isquémica o espirométrico en pacientes neumológicos, parámetros vitales en urgencias, etc.), o la propia evolución de pacientes crónicos o en seguimiento (control postquirúrgico en oncología cutánea).
Detección precoz de procesos de especial impacto en la salud pública como pueden ser el melanoma75 o la retinopatía diabética76.
Gestión de pacientes y administraciónAbarca todo lo que comprende la gestión de procesos en el entorno sanitario.
Al paciente se le facilita la relación con el sistema sanitario (petición de consultas, pruebas analíticas, radiológicas, etc.).
Al profesional le permite una mayor agilidad en el acceso e intercambio de información mejorando los tiempos de respuesta, constituyendo la denominada historia clínica electrónica (recepción de partes de interconsulta, resultados de las pruebas solicitadas, conocimiento de la situación del proceso asistencial, acceso a informes clínicos, etc.).
Por último, la conexión interniveles permite la existencia de una historia clínica común para Atención Primaria y especializada, mejorando la información y evitando duplicidades.
Información sanitariaInternet realmente contiene una cantidad ingente de conocimiento accesible para cualquiera de forma rápida. El problema es asegurar que la información sea veraz y basada en la evidencia, y disponer de sistemas que faciliten el cribado de la información que no cumple estos requisitos. Para ello es clave acceder a fuentes acreditadas como sociedades médicas, universidades, etc.
Procura a la población información relacionada con la salud en general, bien con carácter meramente informativo para mantener un adecuado nivel de salud (nutrición, estilo de vida, fotoprotección, etc.) bien para informar sobre determinadas enfermedades (melanoma, psoriasis, eccema, etc.), como medida para prevenir enfermedades, o como apoyo para su autocuidado16,77.
También facilita formación e información a distancia a los profesionales, poniendo a su disposición fuentes de conocimiento y niveles de evidencia como pilares de la formación continuada de los profesionales de la sanidad en general.
La TM, por tanto, tiene como objetivo suministrar servicios de salud destinados a mantener el bienestar de la sociedad o mejorar su estado de salud general. Como servicio comprende no sólo una prestación asistencial a los pacientes, sino también facilitar los procesos administrativos y suministrar información sanitaria. De esta forma, los usuarios de un sistema de TM pueden ser tanto los profesionales sanitarios (personal médico, de enfermería, administrativos, etc.) como los pacientes y ciudadanos en general.
Objetivos fundamentales de la telemedicina- 1.
Promover la igualdad de los ciudadanos en el acceso a los servicios médicos especializados.
- 2.
Fomentar la cooperación entre niveles (Atención Primaria y especializada).
- 3.
Disminuir los costes directos e indirectos de la asistencia sanitaria.
- 4.
Estimular las habilidades de los médicos y otros profesionales de la salud por medio de la formación basada en las teleconsultas y las videoconferencias.
- 5.
Intentar alcanzar el mismo nivel de cuidados clínicos a los pacientes que los que se dan con la tecnología convencional.
- 6.
Reducir las listas de espera de determinadas especialidades médicas mediante la provisión de consultas a distancia en centros de salud.
- 7.
Mejorar y agilizar las consultas entre diferentes unidades de atención especializada (superespecialidades y centros de excelencia tecnológica).
- 8.
Incrementar la utilización de servicios de salud primarios y secundarios en el domicilio y poder aumentar la información sobre los cuidados de salud directamente desde el domicilio de los pacientes.
Existen varios países punteros en el uso de la TM, que desde hace años han desarrollado programas en este campo. Las razones para la implantación de esta tecnología han sido diversas, destacando5:
- 1.
La dificultad de acceso al especialista debido a las grandes distancias: EE. UU., países nórdicos, Australia e islas del Pacífico Sur.
- 2.
La carencia de especialistas suficientes en el país: Japón y Reino Unido.
- 3.
La existencia de programas específicos de planificación de estrategias de desarrollo: EE. UU., Rusia, Reino Unido, Alemania y Francia.
Son múltiples los beneficios que las distintas aplicaciones de la TM pueden aportar a las instituciones sanitarias, a los pacientes y a los profesionales del sector (tabla 3). Razones de carácter ético aconsejan su aplicación, puesto que favorece la universalidad del acceso a la asistencia sanitaria fomentando la equidad, al llevar la atención a las áreas aisladas78. También facilita la concepción integral del paciente, apoyando el desarrollo de un nuevo modelo sanitario centrado en el paciente, al facilitar la integración entre niveles evitando duplicidades60.
Beneficios hipotéticos que aporta la telemedicina en los procesos asistenciales (Plan de Telemedicina del INSALUD. Madrid 2000)
| Beneficiarios | Beneficios |
| Los ciudadanos | Mejor calidad asistencial, bien por tener acceso de forma sencilla y rápida a los especialistas o bien por la posibilidad de que los facultativos dispongan de mayor cantidad de información acerca del paciente |
| Los pacientes evitarán gastos, pérdida de tiempo y la inconveniencia de viajar, en ocasiones, largas distancias, para consultas adicionales cuando se requiere contar con la opinión de un especialista | |
| Los profesionales sanitarios | Disponer de amplia información sobre temas de salud |
| Posibilidad de recabar una segunda opinión para la realización de diagnósticos | |
| Mejora de la coordinación clínica y terapéutica | |
| Apoyo a los médicos que ejercen su labor en zonas aisladas. Mejora de las comunicaciones entre profesionales | |
| Unificación de la historia clínica a todos los niveles asistenciales | |
| Posibilidad de uso de herramientas informáticas en la historia clínica | |
| Posibilidades de investigación y docencia | |
| La organización sanitaria | Favorece la equidad y universalidad del servicio sanitario |
| Mejora la continuidad asistencial. Comunicación interprofesional | |
| Permite el suministro de asistencia sanitaria de calidad en las zonas remotas del país. Mejora la calidad de la atención | |
| Facilita una menor duración de la estancia en el hospital, lo que se traduce en una mejor utilización de los recursos y una mayor rapidez en la incorporación del paciente a su medio habitual | |
| Reduce las necesidades de desplazamientos y el transporte que deben ser asumidos por el sistema sanitario | |
| Facilita trámites burocráticos |
Tomada de Ministerio de Sanidad y Consumo63.
Ese carácter integrador supone un aumento de la eficiencia del sistema mediante la optimización de los recursos asistenciales, la mejora de la gestión de la demanda, la reducción de las estancias hospitalarias y la disminución de las repeticiones de actos médicos y exploraciones, así como de los desplazamientos79.
Los beneficios en formación son indiscutibles, puesto que aumenta la accesibilidad de la información a todos los niveles asistenciales. Así, no solo provee apoyo científico y tecnológico a los profesionales facilitando su formación continua, sino que aumenta el conocimiento sanitario de la población y fomenta el autocuidado.
Se consideran indiscutibles las siguientes ventajas aportadas por la TM: la mejora del acceso a los servicios para las poblaciones distantes, la disminución de los costes de transferencias y desplazamientos de pacientes, de médicos y de otros profesionales, y la difusión y puesta al día de los conocimientos clínicos y administrativos45.
¿Cómo se realiza la telemedicina?En el año 1993 se crea en Washington DC, EE. UU., la Asociación Americana de Telemedicina (ATA) (http://www.atmeda.org/), organización sin ánimo de lucro abierta a individuos, sociedades médicas, compañías y organizaciones con interés en promocionar el desarrollo de la TM a lo largo del mundo.
Los componentes necesarios para la interacción práctica en TM son medios de captura de información (PC convencional y cámaras de foto o vídeo), medios de transmisión (satélite, red telefónica, cable, etc.) y medios de representación de la información (generalmente la pantalla de un ordenador)80. El proceso de comunicación se puede hacer en tiempo real (TD en tiempo real [TDTR]) por VC, o mediante medios de almacenamiento (TDA) o Store-and-Forward3,65.
La TM puede ser practicada por cualquiera que tenga el conocimiento médico preciso y el equipo adecuado, algo que cada vez es más fácil y barato de conseguir45. La principal ventaja es la mejora en la accesibilidad: pacientes internados en residencias de ancianos30, encamados en sus domicilios, aquellos que se encuentren en barcos, en aviones, en campos de batalla, en la cima de una montaña o en la Antártida pueden tener acceso especializado cuando lo requieran.
Los sistemas de satélite permiten acceder a las más remotas localizaciones del planeta, mientras que las conexiones ADSL o DSL (Digital Subscriber Line) permiten transferencias directas más rápidas utilizando la propia red telefónica. Aunque la mayoría de los sistemas de TM utilizan la red telefónica, existen numerosas soluciones81 que emplean redes digitales dedicadas de ámbito global o local (LAN [local area network]), como redes RDSI (Red Digital de Servicios Integrados o ISDN [Integrated Services Digital Network]), líneas T1 o redes de telefonía móvil GSM (Global System for Mobile comunications)82, generalmente con transmisión de paquetes de datos en modo asíncrono (ATM [asynchronous transfer mode]) a través de vías de gran capacidad (banda ancha) basadas en cableado coaxial, fibra óptica, cadenas de transmisión por microondas, etc.
Actualmente es posible hacer servicios de TM rápida, sofisticada y automatizada empleando interfaces intuitivas y sistemas de manejo de información potentes52. Sin embargo, para conseguir un resultado satisfactorio, pueden ser suficientes sistemas muy simples11, accesibles a cualquier usuario con mínimos conocimientos de informática. Cualquier ordenador de sobremesa o portátil, con unos requerimientos de software y hardware nada sofisticados, son suficientes para realizar una tele-consulta con una calidad más que aceptable45.
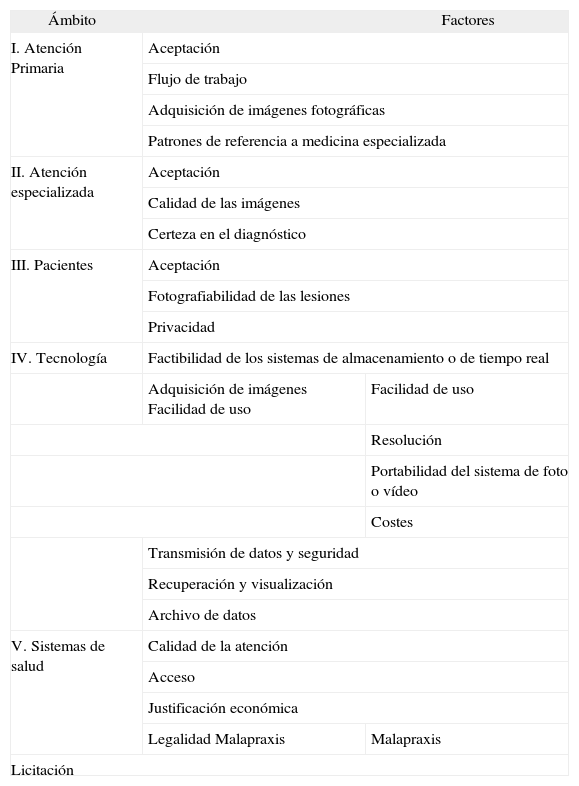
Componentes de la telemedicina de los que depende su éxitoSon múltiples los componentes o factores que pueden ser clave a la hora de poner en marcha un sistema de TM29, y todos ellos deben ser tenidos en cuenta (tabla 4). No es el objetivo de esta revisión hacer un análisis pormenorizado de los mismos, pero es preciso, al menos, enumerarlos para poder hacerse una idea de la complejidad de este tipo de sistemas que sobrepasa de forma evidente los aspectos puramente técnicos57.
Componentes y factores de la telemedicina de los que depende su éxito
| Ámbito | Factores | |
| I. Atención Primaria | Aceptación | |
| Flujo de trabajo | ||
| Adquisición de imágenes fotográficas | ||
| Patrones de referencia a medicina especializada | ||
| II. Atención especializada | Aceptación | |
| Calidad de las imágenes | ||
| Certeza en el diagnóstico | ||
| III. Pacientes | Aceptación | |
| Fotografiabilidad de las lesiones | ||
| Privacidad | ||
| IV. Tecnología | Factibilidad de los sistemas de almacenamiento o de tiempo real | |
| Adquisición de imágenes Facilidad de uso | Facilidad de uso | |
| Resolución | ||
| Portabilidad del sistema de foto o vídeo | ||
| Costes | ||
| Transmisión de datos y seguridad | ||
| Recuperación y visualización | ||
| Archivo de datos | ||
| V. Sistemas de salud | Calidad de la atención | |
| Acceso | ||
| Justificación económica | ||
| Legalidad Malapraxis | Malapraxis | |
| Licitación | ||
Tomada de Romero G23.
La TD es la evaluación clínica de las lesiones cutáneas y la revisión de los datos de laboratorio por dermatólogos con técnicas de TM, permitiendo el diagnóstico y el tratamiento de pacientes a distancia. El objetivo fundamental es conseguir el acceso a la medicina cutánea especializada desde lugares remotos. Algunos autores han llegado a considerar la TD como una subespecialidad de la TM3,16,25. El término abarca consultas entre un paciente con una enfermedad de la piel (y/o el proveedor primario de cuidados de salud) y un dermatólogo con el fin de conseguir un diagnóstico y un consejo de éste. También puede cubrir la educación dermatológica para los profesionales de la salud y para los propios pacientes.
Tipos de teledermatologíaLa investigación y utilización de un servicio de TD se realiza habitualmente por medio de equipos de teleconferencia en tiempo real (TDTR) o mediante sistemas informáticos de captura y almacenamiento (TDA) de imágenes que son enviadas posteriormente, sistema también llamado Store-and-Forward (S&F).
Teledermatología en tiempo real o síncronaAl menos dos individuos se comunican de forma síncrona, es decir, hay una interacción en tiempo real. El concepto es aplicable tanto a un sistema de videoconferencia como a una simple llamada telefónica. El paciente que contacta con el dermatólogo puede estar solo, pero generalmente se acompaña del médico consultor de primaria, o bien de personal técnico auxiliar especializado en TM.
Teledermatología en diferido Store-and-Forward (almacenamiento y envío) o asíncronaLa información previamente recogida se almacena y se remite al dermatólogo, de forma que éste contesta en un segundo tiempo. No hay posibilidad de interacción en tiempo real entre paciente y dermatólogo, por lo que la recolección de información está supeditada a una tercera persona (médico de Atención Primaria, enfermera o en muchos estudios asistentes de investigación). Puede utilizar el sistema del correo electrónico o bien un acceso web, lo que permite adjuntar un modelo de historia clínica, con unos ítem mínimos imprescindibles, junto a las imágenes digitales de las lesiones cutáneas del paciente. El procedimiento es asíncrono, ya que la teleconsulta (datos clínicos e imágenes) es creada, remitida, evaluada y respondida de forma totalmente independiente en el tiempo.
Tipos híbridosSon sistemas de almacenamiento (TDA) a los que se añade una interacción en tiempo real. Esta puede ser una comunicación con audio bidireccional (como en el Picasso still phone)3 o videoconferencia mediante web-cam8,83. También es un sistema híbrido el utilizado en el proyecto suizo DERMANET, en el que se transmiten en modalidad diferida fotos clínicas, histológicas o dermoscópicas, para posteriormente discutir entre los médicos de la red de TD los diferentes casos en un sistema de videoconferencia multilateral en tiempo real17,84.
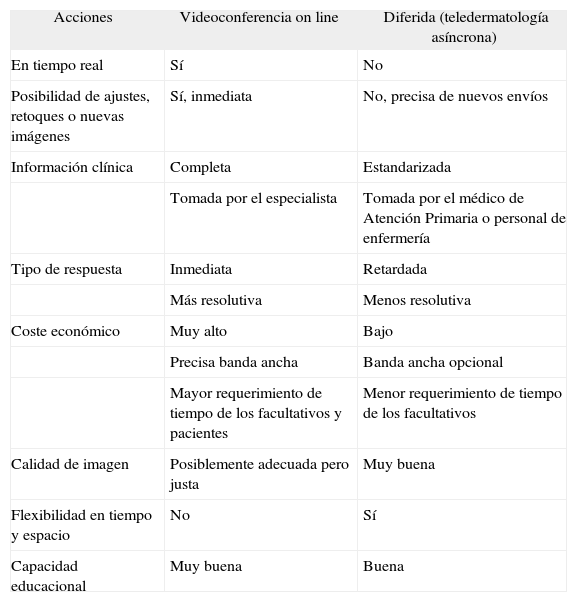
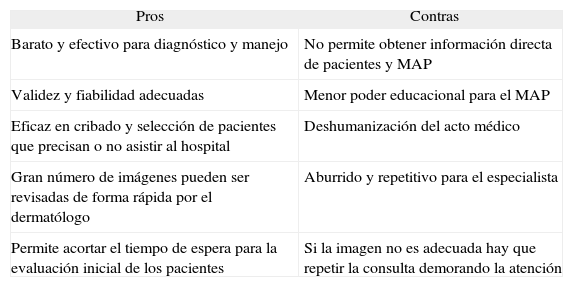
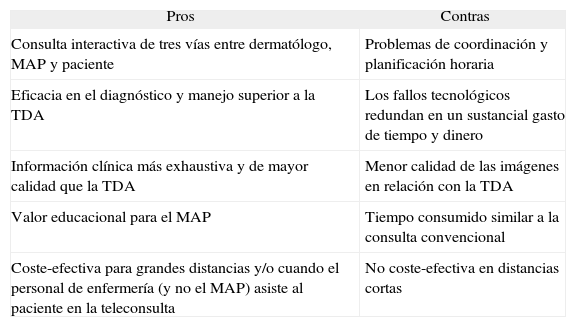
Cada sistema tiene sus ventajas y desventajas (tablas 5-7); la mayoría de los dermatólogos, sin embargo, se inclinan por la TDA debido a que es más sencilla de coordinar, consumiendo menos tiempo y también menos recursos económicos85. La mayor ventaja de la videoconferencia es que se parece más a una consulta tradicional cara a cara, y permite la interacción entre el dermatólogo, el médico general y el paciente, lo que la hace habitualmente más fiable para el diagnóstico y el manejo. Por el contrario, las desventajas son que tiene mayor coste, mayores requerimientos en ancho de banda y, lo más importante, requiere una coordinación temporal entre los diversos participantes, incrementando de forma notoria las necesidades de tiempo en su realización. Por otra parte, la consulta TDA es menos costosa, requiere menor ancho de banda y material técnico cada vez más asequible (cámaras fotográficas digitales). La TDA no requiere la coordinación de médico y paciente, ahorrando tiempo, algo muy valorado por cualquiera, pero especialmente por pacientes, profesionales y gestores. La TDA ha evolucionado paralelamente a los avances de la imagen digital y del acceso a Internet, cuyo rápido crecimiento ha permitido la cada vez más rápida y eficiente transmisión de información51.
Diferencias entre teledermatología on line (teledermatología en tiempo real) y almacenamiento (teledermatología asíncrona)
| Acciones | Videoconferencia on line | Diferida (teledermatología asíncrona) |
| En tiempo real | Sí | No |
| Posibilidad de ajustes, retoques o nuevas imágenes | Sí, inmediata | No, precisa de nuevos envíos |
| Información clínica | Completa | Estandarizada |
| Tomada por el especialista | Tomada por el médico de Atención Primaria o personal de enfermería | |
| Tipo de respuesta | Inmediata | Retardada |
| Más resolutiva | Menos resolutiva | |
| Coste económico | Muy alto | Bajo |
| Precisa banda ancha | Banda ancha opcional | |
| Mayor requerimiento de tiempo de los facultativos y pacientes | Menor requerimiento de tiempo de los facultativos | |
| Calidad de imagen | Posiblemente adecuada pero justa | Muy buena |
| Flexibilidad en tiempo y espacio | No | Sí |
| Capacidad educacional | Muy buena | Buena |
Pros y contras de los sistemas de almacenamiento (teledermatología asíncrona)
| Pros | Contras |
| Barato y efectivo para diagnóstico y manejo | No permite obtener información directa de pacientes y MAP |
| Validez y fiabilidad adecuadas | Menor poder educacional para el MAP |
| Eficaz en cribado y selección de pacientes que precisan o no asistir al hospital | Deshumanización del acto médico |
| Gran número de imágenes pueden ser revisadas de forma rápida por el dermatólogo | Aburrido y repetitivo para el especialista |
| Permite acortar el tiempo de espera para la evaluación inicial de los pacientes | Si la imagen no es adecuada hay que repetir la consulta demorando la atención |
MAP: médico de Atención Primaria.
Fuente: Romero G23
Pros y contras de los sistemas en tiempo real o videoconferencia
| Pros | Contras |
| Consulta interactiva de tres vías entre dermatólogo, MAP y paciente | Problemas de coordinación y planificación horaria |
| Eficacia en el diagnóstico y manejo superior a la TDA | Los fallos tecnológicos redundan en un sustancial gasto de tiempo y dinero |
| Información clínica más exhaustiva y de mayor calidad que la TDA | Menor calidad de las imágenes en relación con la TDA |
| Valor educacional para el MAP | Tiempo consumido similar a la consulta convencional |
| Coste-efectiva para grandes distancias y/o cuando el personal de enfermería (y no el MAP) asiste al paciente en la teleconsulta | No coste-efectiva en distancias cortas |
MAP: médico de Atención Primaria; TDA: teledermatología asíncrona.
Tomada de Romero G23.
La TD es un sistema de comunicación interpersonal entre dermatólogos de diferentes localizaciones (centros de especialidades con hospital, interhospitales de la misma o distintas comunidades o incluso entre diferentes países), entre un dermatólogo y otros médicos (de primaria o especializada), y entre el dermatólogo y los propios pacientes.
Con la TD se pueden desempeñar funciones asistenciales y docentes. Como ya se ha comentado, la Dermatología es una especialidad que fundamenta su esencia diagnóstica en la observación de determinadas lesiones y, en caso necesario, de su microscopia. Normalmente, este acto diagnóstico se realiza en forma de consulta clásica, convencional o de presencia (CP) y que en la literatura internacional se conoce como FTF (face-to-face), con la presencia simultánea del dermatólogo y el paciente, realizando la historia clínica y la exploración en la misma visita. Se pueden utilizar diferentes tipos de documentación iconográfica, como fotografías, diapositivas, etc., para realizar consultas con otros colegas en sesiones clínicas5.
TeleconsultaExisten diferentes formas de realizarla según quién participe, el propio paciente, personal de enfermería, técnicos especializados, médico de Atención Primaria o todos ellos86. Puede ser útil la consulta entre personal de enfermería y dermatólogos en geriátricos, pero la teleconsulta más habitual es entre el médico de Atención Primaria y el dermatólogo. El contar con personal paramédico especializado en TM que se encargue de la foto clínica y del uso del software puede descargar de trabajo al médico de Atención Primaria en el Centro de Salud51. Puede hacerse teleconsulta entre dermatólogos, ya sea por el carácter de superespecialista de uno de ellos o buscando segundas opiniones, que para algunos autores serían el futuro estándar oro en diagnóstico87. Frecuentemente en este caso se adjuntan imágenes histológicas (preparaciones virtuales) y dermatoscópicas88. La teleconsulta de paciente a dermatólogo, si bien ha sido testada18,89, no se recomienda de rutina por problemas legales y organizativos.
El objetivo de la teleconsulta es siempre complementar, nunca sustituir a la consulta presencial90. Se utiliza sobre todo para funciones de cribado y priorización24,91, pero también para la evaluación pre y post quirúrgica en el cáncer de piel12,92, o solicitar la opinión de un experto en dermatoscopia93.
Función docenteLa TD se puede utilizar perfectamente como medio de impartir una clase a estudiantes de medicina, diferentes cursos de postgrado o de formación continuada para dermatólogos y médicos de Atención Primaria. Al igual que la teleconsulta, se puede realizar tanto en tiempo real, posibilitando la participación interactiva de los alumnos, como en diferido. La presentación en tiempo real e interactiva es, con diferencia, la que más motivación consigue para los alumnos y, al mismo tiempo, la que cumple mejor con los estándares metodológicos docentes5.
De especial interés son las web para estudiantes de medicina como dermatoweb.net, para la formación médica continuada como la austriaca www.telederm.org o la suiza dermanet94,95, los atlas on line con miles de fotos clínicas (DOIA-www.dermis.netodermatlas.org) o los programas de e-learning como cyberderm-doit (http://www.cyberderm.net) o dermconsult.com. Novedosas tecnologías como la realidad virtual pueden facilitar la enseñanza de técnicas quirúrgicas96 o la complejidad de estructuras anatómicas97.
Existen aplicaciones de la TD que se pueden incluir tanto dentro de la función asistencial como de la docente, este es el caso de la presentación de casos clínicos. En estos casos se puede realizar tal presentación dentro de un congreso médico para su discusión (situación cada vez más frecuente), como parte de un programa formativo establecido al efecto, o simplemente como planteamiento entre dermatólogos con la finalidad de aclarar un diagnóstico o discutirlo1.
Ventajas e inconvenientes de la teledermatologíaComo técnica novedosa que es, la TD cuenta con partidarios y detractores. Y como ocurre de forma habitual, las posturas intermedias, más ecuánimes, permiten hacer una valoración más exacta y facilitan la comprensión de esta novedosa tecnología. En la tabla 8 se resumen los aspectos básicos de esta controversia.
Ventajas y desventajas de la teledermatología
| A favor | En contra |
| Incremento de la equidad al proveer de servicio especializado a áreas remotas, con acceso a todos los ciudadanos | Debería ser sólo una faceta del servicio de dermatología, y no una solución fácil para las deficiencias del sistema de salud |
| Posibilidad de elección de centro o especialista soslayando las dificultades impuestas por las distancias | Resistencia profesional a los cambios |
| Las imágenes son tan buenas como en la consulta tradicional | Tendencia a centrarse en la presentación de la lesión en vez de en el paciente en su totalidad. Deterioro de la medicina preventiva |
| Planes de manejo similares a los de las consultas convencionales | Más de la mitad de los pacientes requerirán una consulta convencional posterior |
| Alta aceptabilidad general por los pacientes | Algunos pacientes prefieren ver al dermatólogo directamente |
| Disminuye el gasto de los pacientes (por ejemplo: viajes y tiempo de trabajo perdido) | Aumento del gasto de los sistemas de salud en adquisición y mantenimiento de medios tecnológicos |
| Evita gastos y morbilidad asociada al diagnóstico y tratamiento erróneo prescrito por el MAP | Menor seguridad al hacer los diagnósticos y mayor número de diagnósticos erróneos en atención especializada |
| Ahorra tiempo al especialista cuando tiene que desplazarse a otras áreas | Sobrecarga de los médicos de Atención Primaria |
| Puede realizarse en menos tiempo que las listas de espera de consulta clásica | Desmotivación del especialista (instrumento al servicio de Atención Primaria) |
| Incremento del interés del MAP por la dermatología | Deshumanización de la atención especializada |
| Instrumento de mejora de la formación continuada del médico de Atención Primaria y del especialista | Problemas de seguridad, privacidad y responsabilidad legal |
| Mejora la calidad asistencial frente a la asistencia por médicos no dermatólogos. Incremento de puestos de trabajo para teledermatólogos | Disminución potencial del número de puestos de trabajo de especialistas en la consulta convencional |
| Mejor aprovechamiento de los recursos sanitarios del sistema de salud. Evita duplicidad y triplicidad de consultas entre Atención Primaria y atención especializada | |
| Disminución progresiva del precio de los equipos, que se acompaña de una mejora de la calidad y potencialidad de los mismos |
MAP: médico de Atención Primaria.
Modificada de García Vega FJ, et al45
La práctica de la dermatología convencional exige una historia clínica cuidadosa y una inspección adecuada que pueden ser suplidas mediante la TM si la historia y las imágenes contienen los datos precisos para el diagnóstico y el manejo del paciente.
Características de la historiaRequiere los datos demográficos, tiempo de evolución, sintomatología, factores relevantes o agravantes, localización o distribución de las lesiones, sospecha diagnóstica y tratamientos previos. La información médica general debería incluir datos de antecedentes personales del paciente, medicación a la que está sometido y alergias, así como historia familiar de relevancia. El dermatólogo deberá solicitar ampliación de la información si lo considera importante.
Los sistemas TDA, menos flexibles, precisan que la información remitida figure en una plantilla estandarizada. La información será almacenada para poder ser recuperada posteriormente98,99.
Aspectos técnicosLa base para el diagnóstico es la calidad de las imágenes. Esta determina la definición de la misma, la exactitud del color, la precisión del encuadre y el proceso de transmisión. La técnica ya permite la transmisión de imágenes con una precisión similar a la obtenida con diapositivas, lo que permite el diagnóstico en un elevado porcentaje de pacientes5. Ya en estudios iniciales Perednia et al utilizaban diapositivas convencionales de lesiones dermatológicas e imágenes digitalizadas en diferentes resoluciones, encontrando una buena correlación estadística con las imágenes de 574×489 píxeles y 24 bit de color100. Posteriormente, en 1997, Bittorf encuentra que imágenes de 768×512 y 24 bit de color son percibidas igual que las de resoluciones superiores101. La ventaja de la fotografía digital frente a la analógica viene dada por las múltiples posibilidades de manejo y acceso que ofrece.
Con resolución de 1.024×744 píxeles, o incluso con 768×512 píxeles se consiguen buenas imágenes a una distancia correcta. Sin embargo, usando resoluciones más altas (1.280×1.024 píxeles) se pueden ampliar detalles en la pantalla sin sufrir pérdidas de calidad102. Hon S. Pack considera como óptimas para una cámara de fotografía digital que va a ser utilizada en TD las siguientes especificaciones: resolución de 2.048×1.536 píxeles y 24 bits de profundidad de color (16,7 millones de colores o color real); zoom óptico con un aumento mínimo de al menos 3x (3 aumentos); flash intrínseco a través de la lente; sistema de macro (que permita un enfoque perfecto a 10-30cm de distancia) y opción de compresión en formato Joint Photographic Expert Group (JPEG)103. Existe una amplia variedad de cámaras en el mercado a bajo precio y que cumplen con estos requisitos. Las características mínimas de visionado de imágenes de calidad las consigue una cámara fotográfica digital media y una cámara de vídeo digital estándar.
La resolución del sistema TDA es generalmente 3 veces mejor que la de la mayoría de los vídeos analógicos. Además, una VC en tiempo real requiere, al menos, 384kbps. Las conexiones de RDSI soportan 144kbps, mientras que las T1 pueden alcanzar 1.544kbps. Un sistema TDA necesita únicamente 56kbps, tolerable en la mayoría de las líneas telefónicas convencionales. El coste de una VC en tiempo real a través de una conexión de banda ancha es aproximadamente 6 veces mayor que el sistema de TDA103. Para un uso rutinario de la TDA se recomiendan líneas especialmente rápidas del tipo ADSL, cable o líneas dedicadas T1, T2, T3 o T4. Las líneas telefónicas convencionales pueden ser usadas en lugares donde las antes mencionadas no se encuentren disponibles.
La ATA estableció un protocolo para la realización de fotografías en TDA (tabla 9), así como la necesidad de adjuntar datos relativos a la identificación del paciente y a la localización de las lesiones fotografiadas, con el fin de unificar la sistemática de transmisión de los datos.
Recomendaciones de la Asociación Americana de Telemedicina para realizar las fotografías de teledermatología
| Para una erupción generalizada: |
| 1. Imágenes de la parte anterior y posterior del cuerpo para distribuir la información |
| 2. Distancia normal de examen de las lesiones típicas (de 22,86 a 30,48cm) |
| 3. Para lesiones muy concretas, utilizar un acercamiento extremo con el objetivo macro a no menos de 10,16cm de distancia de la superficie de la lesión (identificar siempre la zona del cuerpo que se examina) |
| Para lesiones individuales: |
| 1. Distancia normal de fotografía (de 22,86 a 30,48cm) |
| 2. Utilizar el macro para lesiones muy concretas, aproximadamente a 10,16cm de distancia de la superficie de la lesión (identificando la parte del cuerpo que se fotografía) |
| Recomendaciones generales: |
| 1. Utilizar siempre una referencia en centímetros, presente en la fotografía, para saber el tamaño de la lesión |
| 2. Siempre que sea posible, utilizar de fondo una cortina azul o gris |
| 3. Aunque exista una buena luz ambiental, utilizar el flash |
En cualquier tipo de teleconsulta es esencial garantizar la privacidad, la seguridad de los datos y la sencillez de manejo que asegure la reproducibilidad del proceso. Aunque puede ser suficiente una información sensata y el consentimiento oral, es recomendable que el paciente firme el consentimiento informado5, en especial si la foto permite reconocer a la persona. Se debe intentar, en lo posible, que esto último no ocurra, pero no es siempre posible. La modalidad TDTR exige mantener unas mínimas condiciones de privacidad, comodidad, luminosidad y espacio físico adecuados3. Esto es menos necesario para las consultas de TDA, que sólo exigen una técnica fotográfica adecuada. Los protocolos de la TD deben ser cuidadosamente explicados al paciente, antes de realizar una sesión de vídeo, para facilitar la consulta. Al mismo tiempo, es precisa una cuidadosa formación del personal (médico de Atención Primaria, enfermera o técnico) ya que actúan como si fueran las propias manos y los oídos del dermatólogo. El personal implicado debe estar convenientemente entrenado, y no tiene por qué ser un médico; tanto el personal de enfermería como los trabajadores cualificados de la salud no médicos pueden ser los que realicen la consulta a distancia30,104.
En más de la mitad de los casos no se puede completar la consulta exclusivamente por TM. Es preciso, pues, que no se contemple la TM como única opción, sino que debe ser complementaria de las consultas convencionales de presencia. La necesidad de consulta presencial viene dada por dificultades en el diagnóstico (casos complejos, necesidad de palpación o dificultad de tomar imágenes) y la necesidad de pruebas complementarias o tratamientos que sólo se realizan en el hospital (crioterapia, toma de biopsia, cirugía, etc.)23,90.
Aspectos organizativos y legalesLa organización del sistema de TD tiene la complejidad específica de todas las actividades que precisan coordinación interniveles. Exige cursos de formación de los profesionales implicados y, por supuesto, contar con la aceptación de todos ellos. Esto lleva asociada la necesidad de una inversión económica adecuada, y el contar con tiempo específico para todas estas actividades. A pesar de que esto es algo evidente, no son pocos los programas en TM que han terminado extinguiéndose por no cumplir con estos requisitos imprescindibles20,23.
La seguridad en el acceso a los datos es otro de los problemas más importantes5. La criptografía en transmisión segura de datos electrónicos implica tres aspectos clave: confidencialidad, identificación-autentificación e integridad de los datos, como núcleo de la denominada security onion105. Para el cumplimiento de la legislación vigente sobre privacidad de datos sensibles, como son siempre los datos médicos, son puntos cruciales el uso de protocolos seguros (https), autentificaciones de usuarios y contraseñas, la trazabilidad de los accesos y la preferencia de intranets sobre redes abiertas106. En cualquier caso, tanto la legislación americana107 como la europea90 permiten compartir información médica entre colegas cuando el objetivo es la atención médica del paciente16. Cuando el objetivo es la formación médica o la enseñanza, es preciso el consentimiento explícito del paciente cuyas fotos o datos se van a utilizar17.
Como tecnología emergente, el uso de las teleconsultas plantea aspectos legales pendientes de resolver108,109. No se considera, sin embargo, que estos aspectos impidan la puesta en marcha de sistemas de TM110. El debate central se centra en fijar de quién es la responsabilidad última de la consulta realizada a través de este sistema, tanto para el diagnóstico como para el tratamiento suministrado al paciente103. La consulta realizada mediante TM no difiere del manejo«clásico», es un consejo clínico del especialista al médico consultante que sigue siendo el responsable asistencial del paciente, tanto en el establecimiento del diagnóstico como del tratamiento17,111.
Un problema común a la medicina pública y privada es la forma de facturación del servicio de TD. En la medicina privada se incluye en los sistemas de baremación, algo que ocurre desde el año 2000 en EE. UU. El seguro Medicare cubre las teleconsultas mediante VC en todas las áreas rurales del país, así como las consultas TDA con Hawai y Alaska16,31. En la medicina pública los gestores deben cuantificar esta actividad, así como dotarla de un tiempo específico para su realización tanto por el médico de medicina primaria como por el dermatólogo. El no considerar este precepto básico supone la sobrecarga y el fracaso del sistema de TM7. Quizá el principal escollo en la medicina privada sea la cobertura de seguros por mala praxis31. Un último aspecto a tener en cuenta es si los médicos pueden ser obligados a realizar la TD como un acto médico más en su jornada laboral, o se pueden adscribir a ella de forma voluntaria5. La mayoría de los centros optan por esta segunda opción, pues es la única forma de asegurar el buen funcionamiento del sistema.
Conflicto de interesesDeclaramos no tener ningún conflicto de intereses.