La sífilis maligna es una forma de presentación muy poco frecuente en el secundarismo luético, asociada en la mayoría de los casos a inmunosupresión1–4.
Presentamos el caso de un varón de 26 años de edad, con el antecedente de una dudosa reacción adversa a la penicilina. Consultaba por unas lesiones de aparición progresiva en el tronco, los genitales y los miembros inferiores, en forma de pápulas no foliculares escoriadas, levemente dolorosas. En el exudado de estas lesiones se aisló Staphylococcus aureus, por lo que fue tratado con mupirocina tópica y posteriormente con eritromicina por vía oral (500mg/día durante 14 días). Aportaba una serología positiva para lúes (RPR +, TPHA 1/80) relacionada con una úlcera genital tratada con eritromicina oral en atención primaria, un año antes de acudir a nuestra consulta.
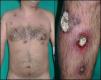
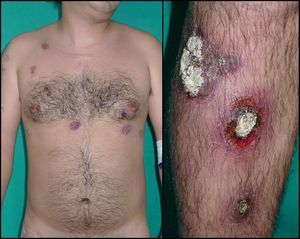
Un mes después, pese al tratamiento recibido, refería intenso empeoramiento. Se constató la presencia de numerosas placas redondeadas, de bordes elevados y descamación en «collarete», intensamente dolorosas. La mayoría presentaban escaras necróticas y escamo-costras centrales, muy adheridas, de entre 2 y 5cm de diámetro, localizadas en el cuero cabelludo, el tronco, los genitales y los miembros inferiores (fig. 1). En el último mes asociaba fiebre vespertina y afectación del estado general.
El diagnóstico diferencial clínicamente se planteó con un linfoma cutáneo de células T.
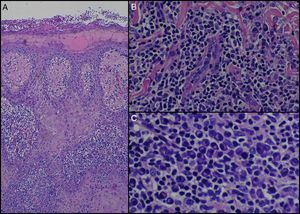
Se tomó una biopsia de una de las lesiones, donde se observó una epidermis acantósica, con zonas de hiperplasia pseudoepiteliomatosa, cubierta por una escamo-costra (fig. 2A). En la dermis destacaba un intenso infiltrado linfohistiocitario y de células plasmáticas, de localización perivascular con endarteritis y oclusión vascular asociada (fig. 2B y C).
En la radiografía de tórax no se evidenció patología pleuro-pulmonar. El hemograma presentaba leve leucocitosis sin desviación izquierda, ni linfocitosis, y las determinaciones del virus de la inmunodeficiencia humana (VIH) y de virus hepatotropos fueron repetidamente negativas. Se descartó afectación ocular, neurológica y cardiaca, así como otros trastornos de la inmunidad celular. La serología de lúes fue positiva a títulos significativamente altos (VDRL 1/128 y TPHA 1/20.480), confirmando el diagnóstico de sífilis maligna en un paciente negativo para el VIH. Tras obtener una muestra de líquido cefalorraquídeo sin alteraciones significativas, y descartar alergia a β-lactámicos mediante prick-test, iniciamos pauta de penicilina G benzatina intramuscular con 7,2 millones de unidades repartidas en tres dosis de aplicación semanal. La respuesta clínica fue rápida y sin complicaciones, con involución de todas las lesiones a las tres semanas.
Se realizaron controles a los 3, 6 y 12 meses. Las serologías de VIH fueron reiteradamente negativas, manteniéndose las reagínicas estables, a títulos al menos 4 veces más bajos (VDRL 1/32). Planeamos seguir realizando revisiones semestralmente, incluyendo serologías, hasta completar los dos años de seguimiento.
La lúes maligna es una forma poco frecuente de sífilis secundaria. La mayor parte de los casos publicados en las dos últimas décadas se han descrito en pacientes portadores del VIH1–4. Este dato orienta a una relación entre alteraciones cualitativas de la inmunidad y un curso más virulento de la infección. Sin embargo, resulta paradójico que la mayoría de estos pacientes presentasen un recuento de linfocitos CD4 mayor de 2001–4. La relación entre VIH y sífilis está regulada por complejos mecanismos inmunológicos, no bien definidos en la actualidad2,3. Otros casos descritos en pacientes VIH negativos asociaban algún menoscabo de la inmunidad como son: el alcoholismo5,6, las hepatitis7 o la reinfección8.
Las guías del Center for disease Control (CDC) de 20109 no establecen ninguna recomendación específica para la lúes maligna, exista o no seropositividad para el VIH, siendo la pauta de la sífilis secundaria latente tardía la más frecuentemente utilizada.
La recomendación de estas guías en la lúes secundaria en caso de alergia a penicilina se basa en pautas orales de al menos dos semanas de doxiciclina o una tetraciclina. La experiencia en la literatura, como en nuestro caso, orienta a una mala respuesta con estos fármacos en la sífilis maligna, planteándose como alternativa, la ceftriaxona intravenosa2,3. El tratamiento con cefalosporinas resulta desaconsejable sin descartar previamente una reacción adversa «cruzada» entre β-lactámicos9. Por lo tanto, consideramos imprescindible confirmar dicha alergia antes de condicionar el tratamiento.
Los últimos datos publicados por el Ministerio de Sanidad sobre incidencia en España de sífilis, recogidos en recientes publicaciones10, vislumbran un importante aumento de casos en los últimos años, probablemente relacionados con cambios en los hábitos sexuales. Aunque las enfermedades de declaración obligatoria no siempre son comunicadas, observamos cómo en la última década pasamos de 700 notificaciones de sífilis anuales a superar los 2.500 nuevos casos en los años 2008 y 200910.
Basándonos en estos datos, entendemos la lúes maligna como una forma atípica de una infección de transmisión sexual cada vez más frecuente en nuestro medio. Dicho aumento de incidencia puede acompañarse de manifestaciones clínicas poco comunes de difícil diagnóstico.
La sífilis maligna no debe considerarse una infección oportunista, ni una manifestación exclusiva de pacientes VIH positivos6, puesto que ocasionalmente puede presentarse en pacientes inmunocompetentes.