La rosácea es una dermatosis inflamatoria crónica que asienta en el área centrofacial de pacientes de mediana edad. Se caracteriza por episodios transitorios de rubor, eritema permanente, telangiectasias, pápulas y pústulas, con ausencia de comedones. Se desconocen los mecanismos fisiopatológicos subyacentes, aunque se dispone de varias hipótesis que implican principalmente las alteraciones vasculares y la infestación por microorganismos como Demodex folliculorum. La rosácea se clasifica en 4 variantes, que tienen un manejo terapéutico distinto, basado en el cuidado de la piel, los antiinflamatorios tópicos, los antibióticos y los retinoides tópicos o sistémicos y, en determinados casos, la terapia basada en la luz y la cirugía.
Rosacea is a chronic inflammatory skin disease appearing in the central area of the face of middle-aged patients. It is characterized by flushing, permanent erythema, telangiectasia, papules, pustules, and the absence of comedones. Its underlying pathophysiological mechanisms are not completely understood, although a number of hypotheses point to vascular abnormalities and infection by microorganisms such as Demodex folliculorum. Rosacea is classified into 4 subtypes, which determine the therapeutic approach based on skin care, topical antiinflammatory agents, topical and oral antibiotics and retinoids, and, in some instances, light-based therapy and surgery.
La rosácea es una dermatosis inflamatoria crónica caracterizada por la aparición de eritema, telangiectasias, pápulas y pústulas en el área centrofacial. Su etiología es desconocida, aunque se han implicado varios factores como los trastornos de la reactividad vascular y la respuesta inmunológica frente a microorganismos como Demodex folliculorum o Helicobacter pylori. Como consecuencia del limitado conocimiento sobre la fisiopatología de la enfermedad, las opciones terapéuticas no están dirigidas contra los mecanismos patogénicos ni son curativas. El tratamiento se basa en el uso de antibióticos, antiinflamatorios y retinoides, por vía tópica o sistémica. Para determinados signos pueden emplearse los láseres, y en casos graves se puede recurrir a técnicas quirúrgicas.
EpidemiologíaLa rosácea es una enfermedad propia de sujetos de entre 30 y 50 años1–4. Según la National Rosacea Society se calcula que en los Estados Unidos hay 14 millones de personas afectas5–7. En Europa el porcentaje de la población con rosácea se estima entre el 1,5 y el 10 %1. Desde 1990 hasta 1997 esta enfermedad supuso 1,1 millones de visitas ambulatorias a hospitales y consultas médicas en los Estados Unidos4. Algunos autores afirman que comprende un 1 % de las consultas dermatológicas7. Es más frecuente en mujeres (razón 3:1)2 y en personas con fototipos de Fitzpatrick I y II1,4,5,8, aunque incide en todas las razas3. En varones tiende a ser más grave5,7,9,10, con mayor incidencia de complicaciones9 y una prevalencia más alta de la variante fimatosa3,7. Se cree que hay una predisposición genética para padecer rosácea, ya que hasta un tercio de los pacientes refieren una historia familiar positiva1. Los factores de riesgo son el daño actínico crónico, el uso de corticoesteroides tópicos, la tendencia espontánea a la rubefacción (flushing en la literatura anglosajona), la genética y ser originario del norte o del este de Europa5,10. Dado que la rosácea suele afectar al área facial supone un impacto psicológico, social y laboral considerable11: hasta un 70 % de los pacientes refieren una pérdida de autoestima y de confianza en sí mismos6, y otro 70 % expresa que sus relaciones profesionales están comprometidas por el impacto estético de la enfermedad; hasta un tercio han perdido el puesto de trabajo por este motivo6.
ClínicaLa rosácea es una enfermedad centrofacial: afecta la nariz, las mejillas, el mentón, la frente y la glabela7,8. Raramente podemos encontrar lesiones extrafaciales en regiones proclives al daño solar, como las orejas, el escote, el cuello, la espalda y el cuero cabelludo7,8. Los signos característicos son: eritema (transitorio o fijo), episodios de rubefacción, telangiectasias, edema, pápulas y pústulas5,8. Las lesiones se distribuyen simétricamente12 respetando la zona periocular11. A diferencia de lo que ocurre en el acné, la rosácea no presenta comedones13. Para algunos autores el eritema central prolongado durante más de tres meses es el hallazgo de mayor importancia, y proponen que sea el único criterio obligatorio para su diagnóstico11. El rubor espontáneo, las telangiectasias, las pápulas y las pústulas son frecuentes, pero no necesarias para el diagnóstico11. Hay otros hallazgos secundarios, reflejados en la tabla 1, que pueden coincidir o ser independientes de los primarios7. La coexistencia de descamación de dermatitis seborreica o perioral no es rara. Basándose en el tipo de lesión predominante el National Rosacea Society Expert Committee propuso en el 2002 una clasificación clínica de la rosácea, que incluye 4 subtipos14:
- 1.
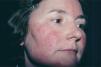
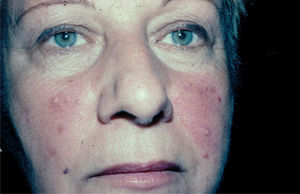
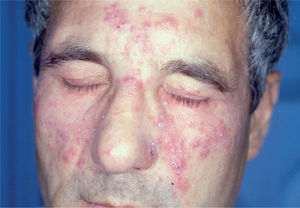
Rosácea eritemato-telangiectásica. El aspecto más importante es la historia de rubefacción. Sus episodios suelen durar más de 10 minutos8 y pueden ser precipitados por algunos agentes que citaremos más adelante. También aparecen el eritema persistente, las telangiectasias y el edema centrofacial4,8 (fig. 1). Pueden verse implicadas las orejas, el cuello y el escote7. En ocasiones el paciente refiere prurito, quemazón y/o descamación13, y su piel tiene mayor tendencia a experimentar los efectos adversos locales de los preparados tópicos8.
- 2.
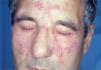
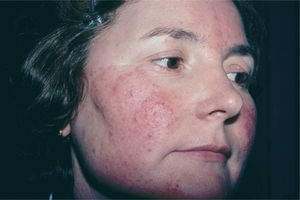
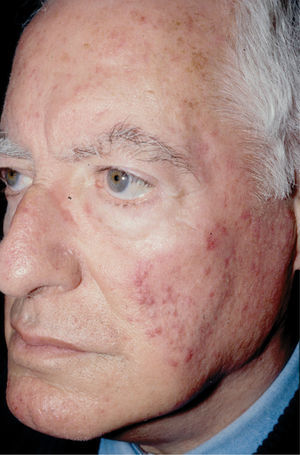
Rosácea pápulo-pustulosa (clásica). Se caracteriza por pápulas y pústulas en la región centrofacial8, perioral, perinasal o periocular7 (figs. 2 y 3). El eritema central también está presente4,7 y no se observan comedones4,13. pueden conducir a un edema blando de días de duración, o a un edema duro sin fóvea en la frente, la glabela, los párpados superiores, la nariz y las mejillas. Esta presentación se denomina enfermedad de Morbihan y puede confundirse con una celulitis7. El edema periorbitario puede ser la presentación inicial. Las telangiectasias son menos frecuentes que en la rosácea eritemato-telangiectásica, y los episodios de rubefacción son menos habituales e intensos.
- 3.
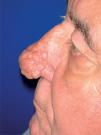
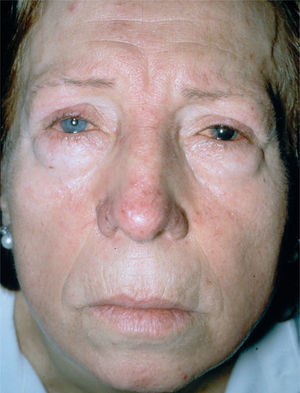
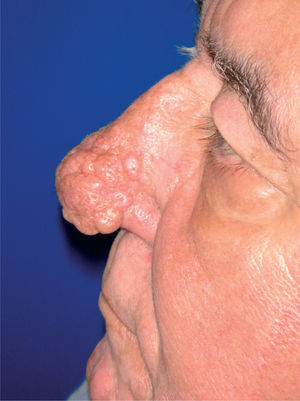
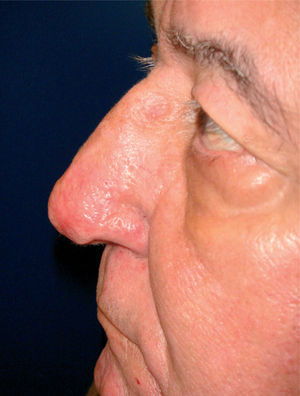
Rosácea fimatosa. La mayoría de los pacientes son varones. Se compone de pápulas o nódulos y engrasamiento de la piel8, con una acentuación de los orificios foliculares, que pueden contener tapones de sebo y queratina7 (fig. 4). Las telangiectasias nasales suelen ser frecuentes13. Es posible encontrar signos de rosácea eritemato-telangiectásica y pápulo-pustulosa8, y lo habitual es que siga a estos dos subtipos de rosácea7. Suele asentar en la nariz (rinofima), aunque se puede encontrar en el mentón (gnatofima), la frente (metofima), la oreja (otofima) o los párpados (blefarofima)7.
- 4.
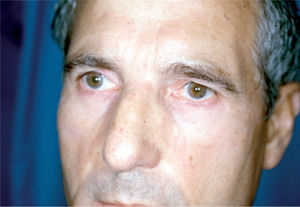
Rosácea ocular. Se centra en los párpados, la conjuntiva y la córnea. Habitualmente va acompañada de lesiones cutáneas, aunque no son obligatorias para el diagnóstico. La afectación ocular puede preceder a la cutánea en un 20 % de los casos7. Su incidencia está subestimada, y se calcula que hasta el 58 % de los pacientes con rosácea tiene clínica ocular, desde una blefaritis leve hasta una afectación corneal con riesgo de opacidades, cicatrices y pérdida de la visión7,8. La blefaritis y la conjuntivitis son los hallazgos más frecuentes7 (fig. 5), aunque pueden presentarse muchos otros síntomas (tabla 2).
En esta clasificación se incluyen dos variantes aparte: a) rosácea granulomatosa: se caracteriza por pápulas o nódulos amarillos, marrones o eritematosos periorales, perioculares, y/o malares (fig. 6). Suelen ser menos inflamatorios que en la rosácea pápulo-pustulosa13. Hasta un 15 % de los pacientes tienen afectación extrafacial7. Algunos autores prefieren considerar esta entidad como una dermatitis granulomatosa distinta de la rosácea, dado que no asocia eritema ni localización centrofacial8. La presencia de otras lesiones de rosácea es frecuente, aunque no obligatoria para diagnosticar la enfermedad7; b) rosácea fulminante inicialmente se denominó «pioderma facial», y actualmente se considera una variante extrema de rosácea. Suele aparecer súbitamente en mujeres jóvenes, en forma de pápulas, pústulas y nódulos coalescentes situados en el mentón, las mejillas y la frente7. Puede empezar como un cuadro de rosácea leve.
La clasificación de la rosácea por subtipos es primordial, ya que permite un mejor manejo terapéutico11.
HistologíaEl aspecto histológico de las lesiones de rosácea es variable en función del estadio biopsiado. En los períodos iniciales se observa un infiltrado inflamatorio perivascular superficial compuesto por linfocitos, telangiectasias e infiltrados de neutrófilos y linfocitos alrededor de los infundíbulos foliculares7. En los estadios más avanzados los neutrófilos se acumulan intrafolicularmente, y alrededor de los folículos se forman infiltrados con histiocitos epitelioides y linfocitos. Es posible encontrar granulomas epitelioides no caseificantes rodeados de linfocitos y células plasmáticas en los infiltrados inflamatorios, que normalmente son consecuencia de la ruptura de los folículos afectos. En la dermis superior suelen encontrarse telangiectasias notables, y en algunos pacientes la elastosis actínica es destacada7. Los cambios histológicos del rinofima se componen de hiperplasia de las glándulas sebáceas, dilatación de los infundíbulos foliculares, telangiectasias e infiltrados linfohistiocitarios y de células plasmáticas perifoliculares. Es frecuente observar supuración, granulomas y fibroplasia7.
Diagnóstico y diagnóstico diferencialPara el diagnóstico de rosácea se requiere que en las áreas convexas de la cara aparezcan uno o más de los signos primarios11,15 (tabla 1). La presencia de hallazgos secundarios no es obligatoria para el diagnóstico, aunque suelen presentarse asociados a los primarios o incluso aisladamente. La combinación de dos o más signos secundarios no implica necesariamente el diagnóstico de rosácea13. No se dispone de pruebas complementarias ni marcadores clínicos que confirmen el diagnóstico clínico, por lo que la observación y la historia clínica son primordiales5. En ella deben constar los factores que precipitan y alivian los episodios de rubefacción la frecuencia y duración de los mismos, la morfología y el curso temporal de las lesiones y los factores que mejoran o empeoran el cuadro. La misma National Rosacea Society identificó los factores provocadores de rubefacción que refieren los pacientes con mayor frecuencia, siendo el más habitual la exposición al sol15. En la tabla 3 mostramos los precipitantes identificados de rubefacción y de lesiones. El diagnóstico diferencial de la rosácea debe establecerse con el acné, la dermatitis seborreica, la dermatitis perioral, el síndrome carcinoide5, las enfermedades del tejido conectivo (lupus eritematoso, dermatomiositis y enfermedad mixta del tejido conectivo), la policitemia vera y la mastocitosis11. En ocasiones puede plantearse el diagnóstico diferencial con la dermatitis de contacto alérgica o la fotoalérgica11. En todas estas enfermedades se dispone de pruebas complementarias que ayudan a llegar a su diagnóstico.
Precipitantes de rubefacción y/o lesiones e irritantes comunes en la rosácea
| Factores alimentarios | Hígado, yogur, crema agria, queso, berenjena, tomate, espinacas, lima, judías blancas, guisantes, aguacate, plátano, ciruela roja, pasas, higo, cítricos, chocolate, vainilla, salsa de soja, vinagre, comidas picantes y calientes, derivados de levaduras, alcohol, bebidas calientes |
| Factores emocionales | Estrés, ansiedad |
| Factores climáticos | Sol, viento intenso, frío, humedad |
| Temperatura | Ambiente caldeado, saunas, baños calientes |
| Productos cosméticos y fármacos | Cosméticos y sprays, especialmente que contengan alcohol, hammamelis o fragancias. Sustancias hidroalcohólicas o acetonadas. Vasodilatadores, corticoides tópicos |
| Factores relacionados con el estado de salud | Menopausia, síndrome de abstinencia por cafeína, tos crónica |
| Ejercicio físico | Ejercicio intenso o carga de peso |
| Irritantes comunes en la rosácea | Acetona, alcohol, propilenglicol, alfa-hidroxiácidos, lauril sulfato sódico, liberadores de formaldehído, ácido sórbico, ácido para-aminobenzoico, cinamatos, benzofenonas, mentol, alcohol benzílico, alcanforbenzílico, alcanfor |
Modificadas de citas bibliográficas 10 y 51.
Se desconoce el mecanismo por el cual se produce esta enfermedad. Debido a la variabilidad clínica que presenta la rosácea es probable que el factor causante no sea único y que haya distintos mecanismos fisiopatogénicos implicados. Todas las teorías sobre la fisiopatología de la rosácea cuentan con resultados contradictorios en distintos estudios.
Alteración vascularEs uno de los factores más citados, por la importancia que tiene la rubefacción entre los síntomas de la rosácea. Consiste en un aumento de la circulación sanguínea de la dermis superficial. Parece que la respuesta vasodilatadora fisiológica ante los estímulos humorales y neurales está conservada en la rosácea eritemato-telangiectásica y en la pápulo-pustulosa, siendo el flujo basal facial el que está aumentado16. El eritema es más visible en el área centrofacial porque los vasos de esa región son más superficiales, mayores y más numerosos que en otras áreas8,11. La repetición de episodios de rubefacción puede conducir a una pérdida del tono vascular, con una dilatación de los pequeños vasos dérmicos y de los linfáticos7. La respuesta normal a la hipertermia es el aumento de flujo desde los vasos cutáneos hacia el cerebro para refrigerar el mismo. Este fenómeno parece ser defectuoso en la rosácea, ocasionando rubefacción más fácilmente ante los estímulos térmicos7,8,11. También apoya la teoría de la predisposición a la vasodilatación el empeoramiento clínico con la ingesta de vasodilatadores y la incidencia aumentada de migraña entre los pacientes7. No se han obtenido datos sólidos sobre posibles alteraciones en la concentración de sustancias vasoactivas como la sustancia P, el péptido intestinal vasoactivo, la serotonina, la gastrina, la histamina o las prostaglandinas8,11.
Radiación ultravioletaHay varios puntos que apoyan esta hipótesis, como son la preferencia de la rosácea por las áreas fotoexpuestas y el respeto por las fotoprotegidas, el hecho de ser más frecuente en fototipos claros, el aumento de brotes durante la primavera, la poca afectación de la población joven y la presencia de elastosis actínica en las muestras histológicas7,11,17. El daño solar crónico conduciría a una acumulación de proteoglicanos y material elastótico en la dermis, que alteraría el soporte estructural vascular y favorecería la extravasación de fluidos, proteínas y mediadores inflamatorios1,7,17. La radiación ultravioleta (UV) induce la proteína activadora 1 de la matriz y las especies reactivas de oxígeno, que incrementan la actividad de las enzimas que degradan el colágeno, las metaloproteinasas1,17. La radiación UV-B activa la sintetasa de óxido nítrico endotelial y la de los queratinocitos, que generan óxido nítrico18. Este es un modulador inflamatorio y de la respuesta vascular que también aumenta la síntesis de metaloproteinasas18. No obstante, hay datos contradictorios en lo que respecta al papel de la radiación UV11: algunos estudios muestran que el porcentaje de empeoramiento de la rosácea con la fotoexposición es bajo19–21; otros indican que es muy elevado15 o que incluso se produce una mejoría21. La reducción de las lesiones podría explicarse por el efecto inmunosupresor de la radiación UV17. Varios trabajos no han constatado un aumento de la sensibilidad a la radiación UV con pruebas de fotoprovocación8,20–22, ni mayor historia de fotoexposición o de daño solar cutáneo21 entre pacientes. En conclusión, resulta difícil extraer una idea clara sobre el protagonismo real de la fotoexposición y la génesis de la rosácea.
Degradación de la matriz dérmicaSegún esta hipótesis la lesión vascular precede a la alteración de la matriz, que es consecuencia de la extravasación de proteínas séricas, mediadores inflamatorios y desechos metabólicos de los vasos afectos1,11. Otros autores opinan lo contrario: la radiación UV deterioraría las fibras elásticas y colágenas del soporte dérmico, dañándose los vasos sanguíneos y linfáticos, que en estas condiciones perderían parte de su contenido7,23–25. La conservación de la respuesta vascular constrictora ante agentes vasoactivos apoya la teoría del daño matricial primario11.
DemodexEl papel de Demodex folliculorum y Demodex brevis ha sido debatido ampliamente7. Es un comensal habitual de los infundíbulos foliculares8 centrofaciales de la nariz y las mejillas8,26. Algunos autores han encontrado una prevalencia de infestación mayor en los pacientes con rosácea27,28 que apoyaría una relación causal entre el microorganismo y la enfermedad. La densidad normal de Demodex aumenta con la edad, paralelamente a la incidencia de rosácea. En los pacientes parecen existir respuestas inmunitarias contra antígenos de Demodex22,29, que podrían generar lesiones inflamatorias por hipersensibilidad retardada30 y granulomas cuando éste penetra en la dermis31,32. De todos modos, la prevalencia de Demodex es del 100 % en adultos sanos, por lo que las lesiones no se relacionan tanto con su presencia como con su densidad y localización extrafolicular11. Se dispone de otros datos contradictorios: en la rosácea pápulo-pustulosa sí se ha encontrado una mayor densidad del microorganismo en las biopsias, pero no en la variante eritemato-telangiectásica33,34. Algunos estudios han relacionado Demodex con la inflamación linfohistiocítica perifolicular, y otros no han conseguido encontrar ninguna asociación24,25. Se desconoce si el éxito terapéutico de metronidazol se debe a una respuesta inmunológica o a la generación de un metabolito que actúe sobre Demodex, ya que éste sobrevive a altas concentraciones del antibiótico35–37. Asimismo, tras cursos de tetraciclina oral no se ha observado una disminución en el número de Demodex entre los pacientes27.
Helicobacter pyloriSu hipotético papel deriva de la asociación histórica entre la rosácea y algunas alteraciones gastrointestinales (por ejemplo gastritis o aclorhidria), la fluctuación estacional que comparten la úlcera gastroduodenal y la rosácea y la efectividad del metronidazol sobre ésta y sobre H. pylori8,11. En algunos estudios se ha observado una alta prevalencia de anticuerpos frente a H. pylori38–40 entre sujetos con rosácea, y en otros una mejoría de la dermatosis tras el tratamiento erradicador de H. pylori38,41,42. Contrariamente, otros trabajos no encuentran diferencias cuantitativas de anticuerpos frente a H. pylori entre pacientes y controles, ni mejoría de las lesiones cutáneas tras su erradicación43–45. Las cepas de H. pylori que sintetizan las citotoxinas CagA o VacA pueden liberar sustancias vasoactivas como la histamina, las prostaglandinas, los leucotrienos y algunas citocinas, que podrían estar implicadas en la rosácea. De los sujetos con rosácea infectados por H. pylori un 67 % tiene cepas CagA, mientras que los controles poseen sólo cepas CagA en un 32 % de los casos. En éstos el nivel de factor de necrosis tumoral α y de interleucina 8 es elevado y se normaliza tras el tratamiento erradicador46.
Anomalías de la unidad pilosebáceaLa importancia de las alteraciones foliculares en la rosácea es controvertida. En tres estudios histológicos de lesiones de rosácea se observó con más frecuencia un infiltrado perivascular que perianexial24,25. No obstante, la distribución de las lesiones en áreas con mayor densidad de folículos pilosebáceos y el que pueda asociar inflamación ocular orientan a la participación de la unidad pilosebácea en la fisiopatogenia47. También apoya la teoría folicular el hecho de que varios tratamientos ataquen a microorganismos foliculares (Propionibacterium acnes o Demodex)8,11 y que en la rinofima haya una hiperplasia sebácea con un infiltrado perifolicular con pérdida de estructuras pilosebáceas en los casos más graves8,47.
Agentes externos ingeridosNo se dispone de ninguna evidencia sobre la participación de la dieta u otros factores gastrointestinales en la génesis de la rosácea11. Ningún estudio ha encontrado relación entre el consumo enólico y la aparición de rinofima11. Contrariamente, algunos agentes externos como la amiodarona, los corticoides tópicos, las vitaminas B6 y B12 sí pueden inducir lesiones rosaceiformes o acneiformes8,48–50.
GenéticaParece que puede haber una predisposición genética para la rosácea, ya que existe una alta prevalencia de la enfermedad entre familiares (hasta un 40 % de los pacientes tienen un familiar afecto)51 y que varios de los factores que precipitan la rubefacción son comunes entre los pacientes52.
Defectos de la barrera epidérmicaEl aumento de la pérdida transepidérmica de agua que se ha observado en las áreas afectas por la rosácea da soporte a esta hipótesis, aunque es necesario realizar más estudios para llegar a una conclusión53.
TratamientoDebido a la falta de conocimiento sobre la fisiopatogenia de la enfermedad, el tratamiento es básicamente sintomático. El espectro terapéutico empleado incluye el uso de preparados para el cuidado de la piel, fotoprotección, antiinflamatorios, antibióticos, retinoides, láseres y técnicas quirúrgicas. Para un mejor enfoque terapéutico resulta útil emplear la clasificación actual de la rosácea, siguiendo la pauta de tratamiento recomendada para cada uno de los subtipos (tabla 4). Debe tenerse en cuenta que tanto el tratamiento tópico como el oral resultan inefectivos para la resolución de las telangiectasias5 y que, en todas las variantes, éstas pueden mejorar con los dispositivos láser. Los tratamientos aprobados por la Food and Drug Administration para el tratamiento de la rosácea se muestran en la tabla 5.
Subtipos, variantes, características y manejo de la rosácea
| Subtipo o variante | Características clínicas | Manejo primario | Alternativas |
| Eritemato-telangiectásica | Rubefacción, eritema, telangiectasias, edema | Metronidazol tópicoÁcido azelaico tópicoSulfacetamida sódica con azufreTetraciclinas oralesTretinoína tópica | Láseres no ablativosBloqueadores betaClonidinaRilmenidinaAINEÁcido acetilsalicílicoAntibióticos tópicosInhibidores de la calcineurina tópicos |
| Pápulo-pustulosa | Pápulas, pústulas, eritema, edema | Si es leve, monoterapia con antibiótico tópicoSi no es leve, tratamiento tópico más oral:Metronidazol tópicoÁcido azelaico tópicoSulfacetamida sódica con azufreTetraciclinas oralesTras buena respuesta a antibiótico oral puede mantenerse sólo con terapia tópica | Tretinoína tópicaPeróxido de benzoiloPermetrina 5%Inhibidores de la calcineurina tópicosAmpicilina oralMetronidazol oralMacrólidos oralesCotrimoxazol oralIsotretinoína oralTerapia con láseres no ablativos |
| Fimatosa | Pápulas, nódulos, piel engrosada, demarcación folicular, telangiectasias | Retinoides oralesTetraciclinas oralesLáseres ablativosElectrocirugía | |
| Ocular | Telangiectasias, blefaritis, conjuntivitis, queratitis | Higiene ocularLágrimas artificialesTetraciclinas orales | Metronidazol tópicoÁcido fusídico tópicoMetronidazol oralEritromicina oral |
| Granulomatosa | Pápulas marrones periorales, perioculares, malares | Retinoides oralesTetraciclinas oralesloduro potásico | |
| Fuminante | Pústulas, nódulos, abscesos, senos | Isotretinoína oral |
El cuidado cutáneo, la fotoprotección, el empleo de maquillaje y evitar los precipitantes de rubefacción son válidos para todos los subtipos de rosácea.
AINE: antiinflamatorios no esteroideos.
Modificada de las citas bibliográficas 7, 12, 50, 55 y 57.
Terapias aprobadas por la Food and Drug Administration para el tratamiento de la rosácea
| Tratamientos tópicos | Tratamientos basados en la luz |
| Metronidazol 0,75% emulsión | Láseres de luz pulsada intensa |
| Ácido azelaico 15 % gel | Otros dispositivos con emisión entre 560–900 nm, con tamaño de disparo entre 4–8 mm y 10–50 mm, con una fluencia máxima de 10–90 J/m |
| Sulfacetamida sódica 10 %/azufre 5 % Gel con tinte verdeGel y limpiador sin tinteGel acuoso y limpiador en vehículo con urea 10%Crema emoliente sin alcohol y jabón espumosoLimpiador con pH neutroCombinado con fotoprotector en crema |
Modificada de la cita bibliográfica 55.
Los pacientes con rosácea o tendencia a la misma presentan episodios de rubefacción o lesiones cuando se exponen a ciertos factores (tabla 3). Hasta un 78 % de los sujetos con rosácea refiere una mejoría de la clínica si evita sus factores precipitantes54.
Cuidado de la pielLa piel del paciente con rosácea suele tener una alta sensibilidad y reactividad. La restauración del estrato córneo es un aspecto importante en los sujetos con alteraciones de la barrera epidérmica51. Además de evitar los productos agresivos se debería emplear un emoliente una o dos veces al día antes de la aplicación del resto de productos. Los limpiadores sin jabón son menos irritantes, presentan un pH más favorable, contienen surfactantes y resecan menos que los jabones52. Además, alivian la irritación y reducen el picor, la sequedad y el eritema, por lo que se recomienda su uso en forma de barra o líquido52. En la tabla 6 mostramos los aspectos más destacables sobre el uso de fotoprotectores, maquillajes y productos para el cuidado de la piel.
Recomendaciones para la fotoprotección y uso de cosméticos en la rosácea
| Los preparados limpiadores deben ser libres de jabones |
| Se recomiendan las formulaciones ligeras basadas en agua, libres de grasa, y deben evitarse los preparados pastosos difíciles de aplicar y de retirar |
| Los fotoprotectores y los cosméticos deben contener siliconas como la dimeticona y la ciclometicona, para aumentar la tolerabilidad y la cosmética |
| Deben evitarse los preparados astringentes, mentoles, alcanfores, aceite de eucalipto o clavo, pimienta, hamamelis, fragancias fuertes y el lauril sulfato sódico |
| La aplicación del preparado debe realizarse con los dedos, para no dañar la barrera epidérmica |
| Utilizar fotoprotectores frente a UV-A y UV-B, como los físicos (dióxido de titanio y óxido de zinc) |
| La crema base debe tener un color similar al de la piel natural. Los maquillajes o fotoprotectores con tinte verde pueden ayudar a disimular los defectos eritematosos. Evitar los tonos rosados o anaranjados. |
Modificada de las citas bibliográficas 10 y 50.
Se recomienda el uso diario de fotoprotectores de amplio espectro, como el dióxido de titanio y el óxido de zinc. Son bien tolerados y se dispone de combinaciones con metronidazol o sulfacetamida sódica y azufre. Para reducir una potencial irritación los fotoprotectores deberían contener siliconas como la dimeticona y la ciclometicona, que disminuyen la pérdida transepidérmica de agua y mejoran la cosmética y la aplicación del preparado51.
MaquillajeCamufla los estigmas de la rosácea, mejorando el aspecto físico y psicológico del paciente10. Se usan cremas que cubren los defectos con un acabado ajustado al tipo de piel y con una duración prolongada. Idealmente deberían contener un fotoprotector de amplio espectro, siliconas y presentarse en una fórmula líquida no comedogénica y fácil de extender55. El tinte verde se utiliza para camuflar los defectos rojos51. Las depresiones e irregularidades de la superficie hacen que sea más difícil de conseguir un buen resultado cosmético10.
Tratamiento tópicoLos fármacos tópicos aprobados por la Food and Drug Administration se muestran en la tabla 5.
MetronidazolEs un nitro-imidazol con acción antibacteriana y antiprotozoaria, y es el fármaco más clásico y con mayor número de estudios en la rosácea5. Pertenece a la categoría B para su uso durante la gestación51. Se desconoce el mecanismo por el cual actúa, aunque parece que podría ser por vía antiinflamatoria o inmunosupresora7. Se emplea para la rosácea pápulo-pustulosa7 y su eficacia ha sido demostrada en crema, gel y loción a concentraciones del 0,75 o 1 % con una o dos aplicaciones al día51,56. Reduce el eritema en más del 50 %, las pápulas en un 77 % y las pústulas en un 80 % a las 12 semanas57. Varios estudios han demostrado una eficacia claramente mayor que el placebo12 con una tolerabilidad excelente56. No se aprecian diferencias significativas entre el tratamiento con metronidazol tópico y oxitetraciclina oral a las 8 semanas12. Los efectos adversos locales son leves e incluyen prurito, irritación y sequedad12. No se han demostrado diferencias de respuesta valoradas por el paciente entre el ácido azelaico y el metronidazol, aunque la valoración del investigador es más favorable con el ácido azelaico12. Los efectos adversos son más frecuentes con el ácido azelaico, si bien los de ambos son leves y la tolerabilidad es buena12. El metronidazol tópico consigue mantener el período de remisión tras un curso de tetraciclinas orales10,56 y es el único agente validado por estudios de hasta 6 meses de duración56, siendo el fármaco recomendado como tratamiento de mantenimiento5,58.
Ácido azelaicoEs un ácido dicarboxílico saturado con acción antibacteriana, antiinflamatoria, correctora de la queratinización7 e inhibidora de la síntesis de especies reactivas de oxígeno de los neutrófilos51. Es de categoría B para su uso durante el embarazo51. A la concentración de 20 % en crema y de 15 % en gel es efectivo en la rosácea pápulo-pustulosa, reduciendo el eritema, las lesiones inflamatorias y siendo una opción comparable o mejor que el metronidazol6. Al 20% es más efectivo que el metronidazol al 0,75 % en la reducción de lesiones inflamatorias a las 15 semanas (78,5 % frente a 69,4 %, respectivamente)59. La respuesta terapéutica al ácido azelaico es ascendente durante 15 semanas, mientras que la del metronidazol consigue su máximo a las 8 semanas y no se aprecia una mejoría progresiva60. Dos estudios controlados y aleatorizados de 12 semanas de duración han mostrado su eficacia a una concentración del 15 %, dos veces al día, en comparación con el placebo para reducir las lesiones inflamatorias (58 y 51 %, respectivamente) y el eritema (44 y 46 % en comparación con el 28 y 29% del placebo)61. Los efectos adversos locales son más frecuentes (38 %) que con placebo, aunque leves (quemazón, prurito e irritación12). Otro estudio a doble ciego muestra que la incidencia de efectos adversos locales es del 26 %, opinando el 90 % de los pacientes que la tolerabilidad es buena o aceptable62.
Sulfacetamida sódica 10% con azufre 5%Es un antagonista competitivo del ácido paraaminobenzoico, un componente esencial para el crecimiento bacteriano y también tiene una acción comedolítica y queratolítica5. Pertenece al grupo C para su uso durante la gestación. Suele emplearse como adyuvante (loción o limpiador) en casos graves, con una buena tolerancia7. Es eficaz en monoterapia, aunque la combinación de un limpiador de sulfacetamida sódica/azufre con metronidazol en gel obtiene mejores resultados51. La loción de sulfacetamida/azufre muestra buenos resultados tanto en la disminución del eritema como de las lesiones inflamatorias63. En un estudio ciego las reacciones adversas locales se observaron en el 19% de los casos, siendo leves64.
Peróxido de benzoiloLos pacientes sin alteración de la barrera epidérmica obtienen una rápida mejoría de las pápulas y las pústulas. De lo contrario, el prurito y el eritema secundarios pueden ser intensos51. La combinación de peróxido de benzoilo y clindamicina muestra unos resultados esperanzadores, aunque se necesitan más estudios para determinar su eficacia12,51.
Otros antibióticosTanto la clindamicina como la eritromicina tópicas han obtenido resultados favorables en la reducción de pápulas y pústulas65,66.
TretinoínaLos resultados no se observan hasta los dos meses de tratamiento67. El retinaldehído parece tener una mejor tolerabilidad68.
Inhibidores de la calcineurinaDeben emplearse con cautela, ya que tanto el tacrolimus como el pimecrolimus pueden causar una dermatitis rosaceiforme como efecto adverso en dermatosis inflamatorias69. El tacrolimus está indicado para la rosácea secundaria a la aplicación de corticoides tópicos70.
Tratamiento oralTetraciclinasSon bacteriostáticos y con acción antiinflamatoria por disminuir citocinas como la interleucina 1 y el factor de necrosis tumoral α3. También son inhibidores de las metaloproteinasas3,71 y de la quimiotaxis neutrofílica7,71. Tienen una excelente y rápida respuesta en la rosácea pápulo-pustulosa, aunque las recidivas son frecuentes cuando cesa el tratamiento (50-60 % a los 6 meses)72. No reducen el eritema ni las telangiectasias. Las dosis más frecuentemente empleadas son: tetraciclina 250–1.000 mg/día, doxiciclina 100–200 mg/día y minociclina 100–200 mg/día3. La tetraciclina resulta menos efectiva que la doxiciclina o la minociclina, que obtienen respuestas equivalentes7, tienen mayor biodisponibilidad y pueden tomarse con alimentos51. La dosis de 100 mg/día de doxiciclina o minociclina se mantiene durante 2–4 semanas y se disminuye progresivamente cuando el cuadro mejora sustancialmente, hasta conseguir la cantidad mínima que controla la enfermedad; esta dosis puede mantenerse durante meses7. Las dosis sub-antimicrobianas o antiinflamatorias de doxiciclina (20 mg/12 h) son eficaces para reducir las lesiones, pueden mantenerse durante períodos prolongados, presentan pocos efectos adversos y no favorecen la resistencia antibiótica bacteriana51. La doxiciclina a dosis de 100 mg/día durante 12 semanas mejora sustancialmente la rosácea ocular73. Como efectos adversos, las tetraciclinas pueden provocar molestias gastrointestinales, candidiasis vulvovaginal o hipertensión intracraneal. La doxiciclina puede ocasionar fotosensibilidad y la minociclina puede producir vértigo, pigmentación azulada y un cuadro similar al lupus3.
MacrólidosNormalmente se emplean en pacientes gestantes o con intolerancia a las tetraciclinas51. La dosis de eritromicina oscila entre 250–1.000 mg/día. Los macrólidos de segunda generación, como la claritromicina y la azitromicina, son de acción más rápida y provocan menos molestias gastrointestinales3. La azitromicina a la dosis de 250 mg 3 veces/semana es efectiva y segura para la rosácea moderada-grave74. Con un seguimiento de tres años se ha observado que el uso de claritromicina requiere repetir menos ciclos de tratamiento que administrando doxiciclina75.
MetronidazolSuele administrarse a la dosis de 250–1.000 mg/día durante 10–14 días7 y muestra una eficacia similar a la oxitetraciclina3. La administración a largo plazo provoca efectos secundarios y toxicidad7 que incluyen neuropatía, crisis comiciales y cefalea por efecto disulfiram al combinarse con alcohol3,51.
IsotretinoínaEl inicio de acción es más lento que el de los antibióticos51, aunque la respuesta se mantiene después de dejar el tratamiento76. La dosis oscila entre 0,1-0,2 mg/kg de peso/día durante 6 meses7. Reduce las pápulas, las pústulas, el eritema y las telangiectasias a la dosis de 10 mg/día77 en la rosácea pápulo-pustulosa, y es el tratamiento de elección para la granulomatosa, la fimatosa y la fulminante7 (figs. 7 y 8).
Tratamiento basado en la luzLos tratamientos con láser muestran los mejores resultados en la rosácea eritemato-telangiectásica2. Los láseres de colorante pulsado corto y largo (de 585 y 595 nm, respectivamente) tienen su acción sobre los vasos superficiales de la dermis, dado que se absorben en mayor grado por la oxihemoglobina. El láser de colorante pulsado de 585 nm reduce las lesiones inflamatorias, aunque ocasiona púrpura, hipopigmentación y cicatrices atróficas2,56. Los láseres de colorante pulsado de onda larga causan menor daño epidérmico pero, pese a obtener resultados excelentes, pueden ocasionar púrpura, hiperpigmentación transitoria y costras2. Parece que los resultados óptimos para el eritema y las telangiectasias se obtienen con pulsos de larga duración y 2 ó 3 pases en 2–6 sesiones, reduciendo el riesgo de complicaciones2. Los vasos eritematosos superficiales también pueden ser tratados con láseres de potasio titanil-fosfato (KTP) y con los de doble frecuencia accionados por un diodo (de 532 nm). Los vasos azulados más profundos pueden ser alcanzados por el láser diodo de 810 nm, el alejandrita de pulso largo (755 nm) y el de neodinio-YAG de pulso largo (1.064 nm)2,51. La terapia con luz pulsada intensa es efectiva frente al eritema, las telangiectasias y la rubefacción56. Tiene un espectro de onda amplio (515–1.200 nm) que puede ajustarse para atacar vasos de distintos tamaños situados a diferentes profundidades2, alcanzando también el tejido conectivo51. La terapia fotodinámica puede emplearse si hay daño actínico concomitante56.
Tratamiento quirúrgicoSe emplea en la rosácea fimatosa para normalizar el contorno de las estructuras con la mínima cicatriz posible. Se puede practicar una escisión o bien completa con sutura directa o injertos, o bien incompleta con reepitelización posterior. Esta última muestra mejores resultados cosméticos y es el tratamiento de elección10. Dentro de la escisión incompleta se contempla la criocirugía, la dermoabrasión, la electrocauterización (especialmente con radiofrecuencia), la escisión con bisturí y los dispositivos láser. La criocirugía emplea ciclos de congelación de 30 segundos con otros de descongelación de 4 minutos. La dermoabrasión es una terapia adyuvante que perfila el contorno nasal. La electrocauterización emplea un dispositivo bipolar con un aro metálico que retira el tejido excesivo mediante calor (figs. 4 y 9). La exéresis con bisturí obtiene resultados excelentes, siendo el principal inconveniente la hemostasia intraoperatoria. Los láseres eliminan el tejido sobrante por vaporización, permitiendo una mejor visualización y coagulación. Independientemente del método empleado, en las maniobras quirúrgicas es esencial respetar la profundidad de acción y mantener las estructuras glandulares sebáceas para evitar cicatrices retráctiles y antiestéticas.
Otros tratamientosAntagonistas de la rubefacciónEn general son poco efectivos e incluyen vasoconstrictores, hipotensores y modificadores de la respuesta vascular ante estímulos emocionales3. El ondansetrón, el ácido acetilsalicílico y los inhibidores selectivos de la recaptación de la serotonina han mostrado resultados positivos anecdóticamente3. Tanto la clonidina como el nadolol tienen una eficacia discreta, y no consiguen reducir los episodios de rubefacción78,79. La naloxona subcutánea muestra mejores resultados para el control del rubor causado por el etanol80. En la actualidad no se dispone de fármacos efectivos a largo plazo para el control de la rubefacción10.
MisceláneaLa permetrina ha demostrado resultados inferiores al metronidazol tópico, ya que no tiene efecto sobre las pápulas, aunque puede ser una opción terapéutica válida en los casos de gran densidad de colonias de Demodex. La espironolactona ha obtenido buenas respuestas aisladamente, aunque ocasiona efectos adversos notables y modifica los niveles sanguíneos de algunas hormonas sexuales81. Los anticonceptivos orales, en monoterapia o combinados con acetato de ciproterona, han mostrado resultados positivos en pequeños estudios51.
ConclusiónLa rosácea es una dermatosis inflamatoria crónica que cursa con eritema, pápulas, pústulas y telangiectasias en el área centrofacial; sin comedones. Su etiología es desconocida, aunque entre los mecanismos fisiopatogénicos se han implicado principalmente la alteración de la estructura vascular y del tejido conectivo, microorganismos como Demodex folliculorum o Helicobacter pylori y el daño actínico crónico. El tratamiento de la enfermedad comprende la evitación de los precipitantes de la rubefacción, el cuidado de la piel, el uso de fármacos antibióticos (metronidazol, tetraciclinas y macrólidos), antiinflamatorios (sulfacetamida sódica/azufre o ácido azelaico) o retinoides tópicos (tretinoína e isotretinoína) para los casos leves y fármacos orales para los casos más graves (tetraciclinas, metronidazol, macrólidos y retinoides). En todos los estadios de rosácea se pueden emplear los dispositivos láser para el tratamiento de las lesiones vasculares. En relación con la variante fimatosa también se incluye la cirugía en su manejo terapéutico.