En las últimas décadas, la realización de piercings y tatuajes se ha convertido en una práctica muy popular en los países occidentales, especialmente entre los más jóvenes. Paralelamente al auge de estas técnicas decorativas corporales, las comunicaciones acerca de complicaciones médicas asociadas han aumentado. De todas estas complicaciones potenciales destacan por su frecuencia las que afectan a la piel y mucosas.
Las complicaciones asociadas a los tatuajes incluyen múltiples procesos infecciosos, cutáneos o sistémicos, debido a la ruptura de la barrera epidérmica, reacciones inflamatorias agudas y crónicas con diferentes patrones histológicos, la aparición de tumores benignos y malignos sobre áreas tatuadas o el brote de ciertas dermatosis por el fenómeno isomórfico. Las complicaciones asociadas a los piercings son similares, aunque algunas de ellas, como las piodermitis, son mucho más comunes debido al lento proceso de cicatrización de la perforación en determinadas localizaciones. Hemos de diferenciar entre las complicaciones que son independientes de la localización del piercing y de las complicaciones específicas, las cuales están estrechamente relacionadas con el área perforada.
La tasa de complicaciones tras la realización de tatuajes y perforaciones depende de la experiencia del artista, de las condiciones higiénicas en las que tiene lugar y de los cuidados posteriores tras la realización de la técnica por parte del propio cliente. Sin embargo, algunas de estas complicaciones son impredecibles y dependen de factores intrínsecos del propio paciente.
En este artículo revisamos las técnicas decorativas más frecuentes que abarca el body art, con especial interés en sus posibles complicaciones cutáneas y en el manejo de éstas.
Piercings and tattoos have become very popular in western society in recent decades, particularly among younger generations. Reports of medical complications associated with these decorative techniques have increased in parallel with the rise in their popularity. Due to their high frequency, adverse cutaneous reactions are particularly important among these potential complications.
Tattoo-related complications include a number of cutaneous and systemic infections secondary to breach of the epidermal barrier, acute and delayed inflammatory reactions with different histopathological patterns, the appearance of benign and malignant tumors on tattooed areas of skin, and certain dermatoses triggered by isomorphic phenomena. Piercing-related complications are similar, though some, such as pyogenic skin infections, are much more common due to the delayed wound healing after piercing in certain sites. We must differentiate between complications that are independent of the site of piercing, and specific complications, which are closely related to the body area pierced.
The rate of complications after performing piercings or tattoos depends on the experience of the artist, the hygiene techniques applied, and the postprocedural care by the customer. However, some of these complications are unpredictable and depend on factors intrinsic to the patient.
In this article, we review the most common decorative techniques of body art, with particular focus on the potential cutaneous complications and their management.
En la sociedad actual, el aspecto externo de las personas adquiere cada vez mayor importancia y la modificación del mismo a través de la decoración del cuerpo con tatuajes y piercings forma parte de una corriente de moda actual, especialmente entre los adolescentes. Estas técnicas decorativas quizá deban interpretarse como una forma de comunicación, como una forma de expresión de la identidad o como una forma de expresión del culto al cuerpo, lo que en la actualidad se conoce por body art, un tipo de arte conceptual en el que el propio cuerpo es el material en el que se pinta, se modela y se retuerce como si fuese una obra de arte. Estos tipos de prácticas obedecen a motivos muy diversos, como son moda, rebeldía, diferenciación, razones sexuales, recuerdo de eventos, disfrute de sensaciones e influencias étnicas o tribales1.
Sin embargo, la realización de estas técnicas no está exenta de posibles efectos adversos, entre los que destacan por su frecuencia aquellos que afectan a la piel. Por este motivo, el dermatólogo, como especialista del cuidado de la piel y anejos, debe estar familiarizado con las distintos tipos de tatuajes y piercings que existen, y conocer las posibles complicaciones cutáneas que pueda presentar cada una de estas técnicas decorativas. Como dermatólogos nos corresponde llegar precozmente al diagnóstico de tales complicaciones, establecer el tratamiento más adecuado y, si es posible, prevenirlas informando a los posibles usuarios.
TatuajesEl término«tatuar»hace referencia al acto de grabar dibujos indelebles en la piel, introduciendo pigmentos en la dermis. Aunque el origen del tatuaje no está claramente definido, se sabe que, durante toda la historia, ha sido una práctica realizada en muchas civilizaciones de zonas geográficas muy distantes, con unos motivos o finalidades diferentes. La palabra«tatuaje»fue introducida en Europa a finales del siglo XVIII gracias a las exploraciones geográficas que el Capitán Cook llevó a cabo en Tahití y las islas de la Polinesia2. En esta zona del sur del Pacífico los tatuajes consistían en diseños geométricos muy elaborados que usualmente eran trabajados durante toda la vida hasta que llegaban a cubrir el cuerpo entero. El tatuaje era una parte natural y espiritual de la vida de los polinesios, tenía un profundo significado cultural y social, y era normal que el respeto hacia una persona se midiera por la cantidad de tatuajes que tuviera.
Durante la década de los setenta, la realización de tatuajes en los países más industrializados estuvo limitada a determinadas profesiones como el personal militar, o a miembros de ciertos movimientos culturales alternativos, como la cultura punk3. Sin embargo, en las últimas dos décadas estamos asistiendo a un notable aumento en la demanda de tatuajes, especialmente entre los más jóvenes. En Estados Unidos, donde esta práctica está ampliamente generalizada, se estima que entre un 8 y un 24 % de la población es portadora de un tatuaje4–7. Aunque la clasificación puede ser compleja, los tatuajes se pueden dividir a grandes rasgos en tres grupos: traumáticos, cosméticos y decorativos8.
Los tatuajes traumáticos son aquellos en los que un determinado material se impacta en la dermis de manera involuntaria. Esto ocurre a menudo en las abrasiones de la piel que se producen tras un accidente de bicicleta o moto, o también tras un pinchazo con la punta de un lápiz, que deja un tatuaje de grafito. Los tatuajes cosméticos o micropigmentaciones se emplean como maquillaje permanente para delinear ojos, labios o cejas, y en las reconstrucciones mamarias para el diseño del complejo areola-pezón. También se han utilizado de forma terapéutica para corregir varias dermatosis cosméticamente desfigurantes como el vitíligo, la alopecia areata o ciertas malformaciones vasculares, entre otras9. Por último, los tatuajes decorativos son aquellos que pretenden otorgar al individuo un cierto rasgo distintivo por determinadas creencias culturales, religiosas o sociales. Los tatuajes decorativos pueden ser realizados por profesionales o por personal amateur. Los tatuajes no profesionales son realizados por personal no cualificado, habitualmente bajo escasas o nulas condiciones de higiene, y suelen utilizar tinta china, carbón vegetal o cenizas como pigmento y un alfiler como tatuador. Estos tatuajes no suelen tener una gran calidad artística y su realización aumenta considerablemente la probabilidad de padecer efectos secundarios indeseables, habitualmente de origen infeccioso. Por el contrario, los tatuajes profesionales son realizados con una pistola de tatuar, tienen una gran calidad artística con profusión de detalles y, al menos en teoría, deben realizarse bajo unas estrictas condiciones higiénico-sanitarias en establecimientos especialmente habilitados para tal fin y siempre bajo la vigilancia y control de la administración regional y de los ayuntamientos correspondientes. La composición de los pigmentos que utilizan los tatuadores profesionales son sales inorgánicas de metales o pigmentos vegetales orgánicos muy variados (tabla 1).
Composición de los tatuajes y láser de elección para su eliminación
| Color | Composición | Láser más efectivo |
| Rojo | Cinabrio (sulfuro de mercurio) | Nd:YAG modo Q-switched doble frecuencia (532nm) |
| Siena (óxido férrico) Cadmio | ||
| Madera de sándalo | ||
| Madera de Brasil | ||
| Verde | Dicromato potásico | Alejandrita modo Q-switched (755nm) |
| Verde malaquita | Rubí modo Q-switched (694nm) | |
| Amarillo | Sulfuro de cadmio | Nd:YAG modo Q-switched doble frecuencia (532nm) |
| Amarillo curcumino | ||
| Azul | Aluminato de cobalto | Alejandrita modo Q-switched (755nm) |
| Rubí modo Q-switched (694nm) | ||
| Blanco | Óxido de titanio | Mala respuesta en general |
| Óxido de zinc | ||
| Púrpura | Manganeso | Rubí modo Q-switched (694nm) |
| Nd:YAG modo Q-switched doble frecuencia (532nm) | ||
| Negro | Óxido de hierro negro | Rubí modo Q-switched (694nm) |
| Carbón (tinta india) | Alejandrita modo Q-switched (755nm) | |
| Logwood | Nd:YAG modo Q-switched (1.064nm) |
En contraste con los tatuajes convencionales, los tatuajes temporales no requieren la inyección intradérmica del pigmento, sino que éste se aplica superficialmente tiñendo tan solo el estrato córneo. Estos tatuajes temporales se realizan habitualmente con henna, un pigmento natural obtenido de la planta Lawsonia inermis que deja la piel teñida de un color marrón rojizo y que se elimina al cabo de dos o tres semanas por el proceso fisiológico de renovación cutánea. La lawsona o 2-hidroxi-1,4-naftoquinona es la responsable del poder colorante de esta planta y raramente produce sensibilizaciones. La henna natural se utiliza desde hace siglos de manera habitual en países musulmanes e hindúes con fines cosméticos. En Occidente, sin embargo, la henna se adultera con diversos aditivos. Por una parte, se añaden diversos productos como aceite de limón, vinagre u hojas de té con el fin de evitar su deterioro, y por otra parte, se utilizan otros aditivos como la parafenilenediamina (PPDA) o derivados de la misma para oscurecer el pigmento y conferir un tono más negro al producto final (henna negra). La realización de tatuajes temporales con henna negra está actualmente de moda y es práctica habitual durante el periodo de vacaciones estivales, especialmente entre la población infantil.
Efectos adversos cutáneos por tatuajes permanentesReacciones inflamatoriasLas reacciones inflamatorias agudas aparecen de manera inmediata tras la realización del tatuaje y se prolongan durante 1-2 semanas como consecuencia de la agresión que suponen las múltiples infiltraciones intradérmicas de pigmento10. Se trata, por tanto, de un efecto secundario esperable y prácticamente constante tras la realización del tatuaje, por lo que los pacientes son advertidos de antemano por el tatuador y no suelen requerir asistencia médica, a lo sumo la aplicación de un corticoide tópico.
Por otro lado, las reacciones retardadas ocurren semanas e incluso años tras la realización del tatuaje. Aunque se ha pretendido clasificar estas reacciones tardías en distintos patrones clínico-patológicos2,7, en la práctica puede resultar difícil tal individualización debido, por un lado, a la inespecificidad de las manifestaciones clínicas11 y, por otro lado, al solapamiento de los patrones histológicos. Se ha comunicado la aparición de estas reacciones retardadas como manifestación clínica del síndrome de restauración inmunológica en pacientes infectados por el virus de la inmunodeficiencia humana (VIH) en los que se inicia terapia antirretroviral12.
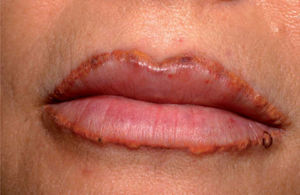
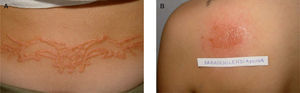
Las dermatitis de contacto alérgicas se caracterizan clínicamente por la aparición de lesiones eccematosas limitadas al área tatuada (fig. 1) con ocasional generalización secundaria 13. Histológicamente, se caracterizan por la presencia de acantosis, espongiosis y un infiltrado inflamatorio linfocitario perivascular. Los tatuajes rojos, especialmente aquellos que contienen mercurio, son los que ocasionan con más frecuencia este tipo de reacción retardada10. Las reacciones fotoinducidas se manifiestan por la aparición de lesiones eritemato-edematosas tras la exposición a radiación ultravioleta. Los tatuajes amarillos o rojos que contienen cadmio en su composición son los que con más frecuencia provocan esta fotodermatosis14,15. Para algunos autores las reacciones liquenoides son las que se presentan con más frecuencia16 y se caracterizan, tanto desde un punto de vista clínico como histológico, por la presencia de lesiones similares al liquen plano en un área concreta del tatuaje (fig. 2)17. Los pigmentos que contienen mercurio en su composición son los más frecuentemente implicados en este tipo de reacciones10.
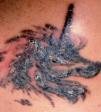
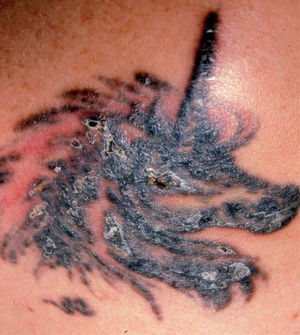
También se han descrito reacciones granulomatosas (fig. 3) que desde un punto de vista histológico se pueden presentar bien como reacciones a cuerpo extraño con numerosas células gigantes que contienen en su interior partículas de pigmento, bien como reacciones de hipersensibilidad con escasas células gigantes. Estas reacciones granulomatosas se han asociado al uso de cromo, mercurio, cobalto y manganeso18–20. De manera más infrecuente, se ha descrito la aparición de granulomas sarcoideos en el interior del tatuaje. Este hallazgo puede ser inespecífico o tratarse de la manifestación clínica inicial de una sarcoidosis sistémica, por lo que en tal situación es necesario descartar la presencia de otras manifestaciones de la enfermedad21,22.
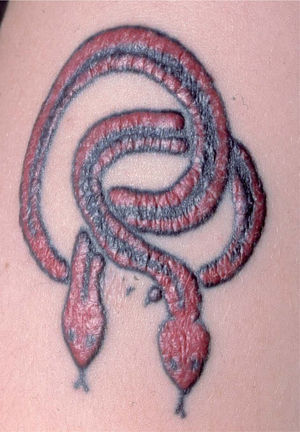
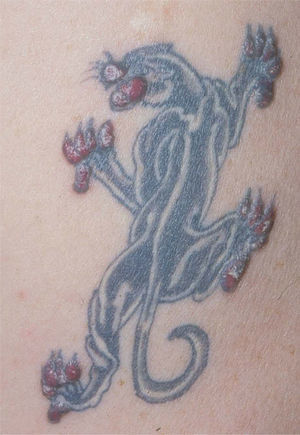
Las reacciones pseudolinfomatosas se manifiestan como nódulos eritematovioláceos indurados limitados al área tatuada (fig. 4). Histológicamente simulan linfomas cutáneos T o B, aunque su comportamiento biológico, por definición, es benigno. De manera característica, los linfocitos que componen este tipo de infiltrados pseudolinfomatosos muestran policlonalidad, al contrario que los auténticos linfomas cutáneos. Este tipo de reacción cutánea se ha descrito asociada al uso de pigmento rojo fundamentalmente, pero también al verde y al azul23,24.
Por último, la hiperplasia pseudoepiteliomatosa (HP) es un patrón histológico reactivo, que de manera infrecuente se presenta como efecto secundario tras la realización de un tatuaje. La importancia de este hallazgo histológico radica en la dificultad a la hora de diferenciarlo de auténticas neoplasias cutáneas como el carcinoma escamoso o el queratoacantoma25. El diagnóstico preciso puede resultar especialmente complejo en caso de obtención de biopsias incompletas por afeitado o punch cutáneo, por lo que en estos casos es siempre recomendable la realización de biopsias escisionales. La HP se caracteriza desde un punto de vista histológico por una acantosis irregular que afecta la epidermis y el infundíbulo folicular, ausencia de atipia citológica y una escasa actividad mitótica. Dado que la HP se ha descrito como patrón reactivo ante distintos procesos infecciosos, se recomienda la realización de tinciones para descartar la presencia de hongos, bacterias y micobacterias26.
Fenómeno de KoebnerLa realización de un tatuaje supone una agresión cutánea y como tal puede desencadenar la aparición de ciertas dermatosis a través del fenómeno isomórfico de Koebner. La aparición de lesiones psoriasiformes sobre áreas tatuadas fue descrita inicialmente por el propio Heinrich Koebner en 1872 y desde entonces se han publicado varios casos adicionales27. Este fenómeno también ha sido comunicado en relación a tatuajes con la sarcoidosis21,22, el pioderma gangrenoso28 o el lupus eritematoso cutáneo29. Adicionalmente, la aparición de una sarcoidosis sobre tatuajes se ha descrito como manifestación clínica del síndrome de restauración inmunológica en pacientes infectados por el VIH que inician terapia antirretroviral30.
Aunque la aparición de un liquen plano sobre un área tatuada es posible teóricamente al ser bien conocida la predisposición de esta dermatosis a presentar el fenómeno isomórfico, en la práctica puede resultar difícil diferenciar un auténtico liquen plano de las ya comentadas reacciones liquenoides localizadas en las áreas tatuadas.
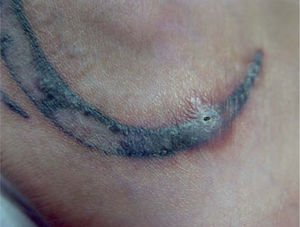
Enfermedades infecciosasDurante el proceso de tatuaje, el pigmento penetra en la dermis y entra en contacto con capilares sanguíneos y vasos linfáticos, por lo que es posible la transmisión de enfermedades infecciosas (tabla 2). La probabilidad de adquisición de enfermedades infecciosas depende en gran medida de las condiciones higiénicas en las cuales se realice el tatuaje y de la experiencia del tatuador, por lo que la realización de estas técnicas por personal no profesional aumenta de manera considerable el riesgo. En ocasiones, aunque las medidas higiénico-sanitarias a la hora de realizar la técnica sean las correctas, la esterilidad de los pigmentos suministrados al tatuador es escasa, encontrándose envases de pigmento contaminados (fig. 5)57,58. Las piodermitis estafilocócicas y estreptocócicas son relativamente frecuentes, bien por su adquisición durante el procedimiento, bien por la ausencia de unos mínimos cuidados posteriores. Sin embargo, resulta difícil dar cifras exactas sobre la incidencia de esta complicación debido a que pocos casos llegan a consultar al médico, y acuden directamente al establecimiento donde se les realizó el tatuaje. Por otra parte, estamos asistiendo a un aumento importante de infecciones bacterianas sistémicas cuya puerta de entrada son los tatuajes40,42,43,59. Dada la mayor susceptibilidad de sufrir una endocarditis, en aquellos pacientes con cardiopatías congénitas se debería desaconsejar la realización de tatuajes o piercings o, al menos, retrasarla hasta consultar con el cardiólogo60.
Casos comunicados de infecciones secundarias a tatuajes
| Infecciones bacterianas |
| Micobacterias atípicas31,32 SAMR33 |
| Tuberculosis34–36 |
| Lepra37–39 |
| S. lugdunensis40 (endocarditis) |
| S. aureus41 (endocarditis) |
| P. aeruginosa42,43 (septicemia) |
| S. pyogenes42 (septicemia) |
| Treponema pallidum2 |
| Infecciones fúngicas |
| Cigomicosis54 |
| Candida albicans55 (endoftalmitis) |
| Trichophyton rubrum56 |
| Epidermophyton floccosum56 |
Quedan excluidas las infecciones locales por estafilococos, estreptococos o Pseudomona. SAMR: Staphylococcus aureus meticilín-resistente; VHB: virus de la hepatitis B; VHC: virus de la hepatitis C; VIH: virus de la inmunodeficiencia humana.
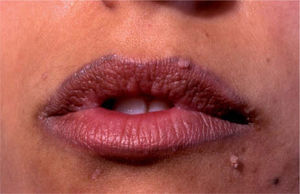
La realización de un tatuaje supone un factor de riesgo conocido para la adquisición de ciertas infecciones virales como la hepatitis B49–51. Aunque la evidencia científica y la publicación de casos anecdóticos sugieren que es posible la transmisión del VIH 51 y del virus de la hepatitis C (VHC)51–53 a través del tatuaje, desde un punto de vista epidemiológico no se considera un factor de riesgo con relevancia estadística3. A pesar de estas controversias, no está permitida la donación de sangre hasta 6-12 meses después de la realización de un tatuaje. También se han descrito casos aislados de infecciones cutáneas por el virus del papiloma humano46–48 (fig. 6) o moluscos contagiosos44,45 tras la realización de tatuajes.
En un intento por minimizar estos y otros problemas asociados a la realización de tatuajes, micropigmentaciones o piercings, los gobiernos autonómicos han aprobado decretos que regulan la práctica de dichas técnicas, así como los requisitos para la autorización y funcionamiento de los establecimientos donde se llevan a cabo este tipo de actuaciones. Con estas medidas se trata de garantizar la correcta realización de estos adornos en establecimientos adecuados, por parte de personal bien formado, y siempre bajo la vigilancia y control de la administración regional y de los ayuntamientos correspondientes.
TumoresVarios artículos hacen referencia a la aparición de tumores cutáneos malignos en el interior de los tatuajes. Hasta el momento se han publicado 12 casos de melanoma maligno (MM)61–71, 7 de carcinomas basocelulares72–76, 3 de carcinomas espinocelulares77,78 , 5 de queratoacantomas78–82 y uno de dermatofibrosarcoma protuberans83. Actualmente, la causa de la aparición de estos tumores en áreas tatuadas es desconocida. La reacción inflamatoria provocada por la realización del mismo tatuaje, la introducción intradérmica de compuestos potencialmente tóxicos o carcinogénicos, junto con la exposición a radiación ultravioleta y, probablemente, factores genéticos, podrían intervenir en su etiopatogenia. Sin embargo, dado el escaso número de casos comunicados y la gran prevalencia de personas tatuadas, parece que esta asociación es puramente casual y, a la espera de datos más concluyentes, así es como debe considerarse por el momento. Por este motivo, y dado el debate existente, la comunidad médica debería comunicar todos los casos encontrados en su práctica clínica y, a ser posible, iniciarse estudios de cohortes prospectivos para averiguar el verdadero papel de los tatuajes sobre la carcinogénesis cutánea84.
La aparición de un MM sobre un área tatuada ocasiona una serie de problemas tanto en la interpretación clínica como histológica de este tumor maligno. Como es lógico, los tatuajes pueden enmascarar la aparición de nuevas lesiones melanocíticas e incluso pueden modificar la morfología de un nevus preexistente dotándolo de una apariencia atípica85. Por otra parte, el mismo procedimiento del tatuaje puede ocasionar la aparición de una serie de cambios histológicos como respuesta a esta agresión externa. Estos hallazgos microscópicos, que incluyen la presencia de un infiltrado inflamatorio linfocitario, fibrosis dérmica y melanófagos, pueden simular la regresión de un MM en el caso de que éste apareciera sobre un área tatuada. Guitart et al han demostrado que aquellos MM con un índice de Breslow de menos de 1mm y que presentan una regresión histológica importante (> 50 %) poseen un mayor potencial metastático, comparados con MM del mismo espesor sin signos de regresión86. Por tanto, la regresión histológica en este tipo de pacientes debe ser interpretada con mucha cautela, ya que puede estar ocasionada por el mismo tatuaje. Por último, la aparición de un MM en el espesor de un tatuaje o en su vecindad puede ocasionar problemas a la hora de interpretar la técnica del ganglio centinela. La aparición de pigmento en la exploración macroscópica de los ganglios linfáticos que drenan un área tatuada no presupone una infiltración metastática, sino que puede tratarse del propio pigmento del tatuaje. Sin embargo, desde un punto de vista histológico no resulta difícil tal diferenciación con las actuales técnicas inmunohistoquímicas71,87,88.
Efectos adversos cutáneos por tatuajes temporalesLos tatuajes de henna natural son muy seguros y raramente ocasionan reacciones cutáneas adversas. Solo de manera excepcional se han comunicado reacciones de hipersensibilidad tanto aguda como retardada a este pigmento natural89,90. Sin embargo, los casos de eccema de contacto alérgico por henna negra debido a los derivados de la PPDA que contiene son muy frecuentes e incluso se han comunicado microepidemias (fig. 7). En general ocurren con una única exposición, ya que los tatuajes suelen llevar concentraciones elevadas de PPDA90, y se presentan clínicamente en forma de eccema agudo. Estas reacciones curan en 2-3 semanas y pueden dejar temporalmente un área hipopigmentada postinflamatoria con la forma original del tatuaje. Pero ésta no es la única consecuencia que trae consigo una sensibilización a la PPDA. Estos pacientes no podrán utilizar en un futuro tintes capilares permanentes que la contengan y podrán desarrollar eccemas alérgicos por artículos de goma negra, colorantes textiles del grupo azo y fotoprotectores con ácido paraaminobenzoico debido a que estos compuestos presentan una estructura química similar y pueden tener reacción cruzada con la PPDA. Por este mismo motivo, los pacientes podrían desarrollar toxicodermias por sulfamidas, anestésicos locales del grupo éster tipo benzocaína y sulfonamidas. Además, el desarrollo de estas sensibilizaciones puede tener consecuencias laborales en caso de dedicarse en un futuro a ciertas profesiones como peluquería, revelado fotográfico o tinte de calzado, entre otras 91. Se han comunicado algunos casos de alergia a la henna negra en que la sustancia sensibilizante ha sido el perfume utilizado como aditivo en vez de la PPDA92.
Sin embargo, no todos los tatuajes temporales de color negro son de henna con derivados de PPDA. Existen otros tatuajes temporales, entre los que se incluyen el kohl y el harquus. Recientemente se han descrito tres casos de dermatitis de contacto alérgica por harquus en pacientes que habían sido tatuados con esta sustancia durante sus vacaciones en Túnez. El harquus es un tatuaje temporal de color negro que se obtiene de forma artesanal tras la mezcla de varias plantas del desierto93.
Evaluación y tratamientoAnte la presencia de una lesión cutánea sobre un tatuaje se impone, según el caso, la realización de una biopsia cutánea y/o un cultivo microbiológico. Las pruebas epicutáneas suelen tener una baja rentabilidad diagnóstica, y aunque cuando las lesiones son de tipo eccematoso se pueden obtener resultados positivos, éstas suelen ser negativas para el resto de reacciones inflamatorias retardadas. Por este motivo, algunos autores defienden la utilidad de las intradermorreacciones en estos casos16.
Antes de realizar las pruebas epicutáneas conviene conocer la composición de los pigmentos utilizados por el artista. Esta tarea puede resultar muy difícil e incluso inviable, ya que la composición de los pigmentos suele ser muy compleja y puede incluir pigmentos orgánicos, metales y/o solventes. Además, los pigmentos suelen mezclarse antes de la manufacturación y el artista puede mezclar estos productos finales entre sí. Si no disponemos de la información necesaria nos puede ayudar la realización de un microanálisis de rayos X de la pieza de la biopsia o, mejor aún, del pigmento utilizado.
Para la realización de las pruebas epicutáneas utilizaremos la batería estándar del GEIDAC que incluye, entre otros, dicromato potásico, cloruro cobalto, sulfato de níquel, mercurio metal, PPDA, benzocaína, goma negra y mezcla de fragancias, y una batería de metales que incluya sales de hierro, tiosulfato sódico de oro, cloruro de paladio, cloruro de platino, óxido de titanio y sales de cadmio. El aceite de sándalo, presente en algunos pigmentos rojos, lo podemos encontrar en la batería de fragancias. Se puede utilizar el pigmento tal cual, pero en general es insoluble y no penetra en la piel. Si sospechamos una fotoalergia al pigmento amarillo con cadmio practicaremos un fotoparche. Ante la presencia de un tatuaje en la espalda deberíamos evitar la realización de pruebas epicutáneas en dicha zona, ya que posiblemente la inmunidad celular esté disminuida en esa área y el pigmento del tatuaje puede enmascarar las reacciones débiles. No obstante, se han comunicado pacientes con parches positivos sobre las áreas tatuadas3,94.
Las reacciones a tatuajes pueden resolverse espontáneamente pero, a menudo, persisten durante meses o años a pesar del tratamiento con corticosteroides tópicos, intralesionales o sistémicos, y pueden requerir finalmente su eliminación mediante dermoabrasión, extirpación quirúrgica o láser.
Por otra parte, cada vez son más frecuentes las consultas para eliminar tatuajes y desgraciadamente éstos son más fáciles de adquirir que de eliminar. Tradicionalmente las posibilidades terapéuticas se centraban en la destrucción mecánica del tatuaje a través de procedimientos como la dermoabrasión o la quimioabrasión, o bien la escisión quirúrgica convencional. En la actualidad, el láser es la opción terapéutica más empleada y la que ofrece mejores resultados cosméticos. Se han utilizado tanto la luz intensa pulsada como el láser, con resultados variables. Según el concepto de la fototermolisis selectiva, la elección del tipo de láser va a depender de la longitud de onda necesaria para destruir cada pigmento (tabla 1). Los más utilizados son el láser de Nd:YAG y el de alejandrita en modo Q-switched que lo hace más selectivo para lesiones pigmentarias. Los tatuajes monocromáticos requieren menos número de sesiones que los policromáticos, en los que deben emplearse varios tipos de láser3. Tras el tratamiento con láser pueden quedar cambios de textura y alteraciones pigmentarias transitorias o permanentes. Los tatuajes con dióxido de titanio y óxido de hierro son los que peor responden y pueden sufrir un oscurecimiento tras el tratamiento con láser95,96. A su vez, debemos advertir al paciente de la posibilidad de aparición de alergias cutáneas al intentar eliminar el tatuaje. Se ha descrito la aparición de una urticaria local con generalización secundaria al intentar eliminar un tatuaje con láser CO297 y la precipitación de una reacción alérgica local y sistémica en dos pacientes tratados con láser Nd:YAG y rubí, respectivamente98.
EscarificaciónLas escarificaciones son básicamente incisiones poco profundas causadas en la piel con motivos artísticos y/o culturales, y desde tiempos ancestrales se utilizan para marcar un cierto escalafón social o símbolo de belleza entre los miembros de una tribu. En ciertas regiones de África o Australia es habitual esta práctica en determinadas culturas, en parte debido a que el color de su piel hace menos vistosos los tatuajes. Sin embargo, actualmente estamos asistiendo a un aumento en la demanda de esta técnica en los países más desarrollados, como una alternativa a los tatuajes. De 210 adolescentes examinados en un hospital de los Estados Unidos, un 4 % presentaba algún tipo de escarificación99.
La técnica consiste en realizar incisiones hasta dermis, con o sin eliminación de áreas de tejido, con el objetivo de que el posterior proceso de cicatrización por segunda intención ocasione unas cicatrices permanentes sobre las áreas escarificadas. En la mayoría de las ocasiones se pretende intencionadamente la obtención de una cicatriz hipertrófica para dotar a la escarificación de un cierto relieve. Sin embargo, el proceso de cicatrización no es en absoluto controlable, por lo que se pueden desarrollar queloides en los cuales, por definición, el tejido cicatricial sobrepasa el área escarificada ocasionando problemas no solo estéticos, sino funcionales, como limitaciones de la movilidad. Por otro lado, el dolor que ocasiona la técnica y el riesgo de infecciones locales o sistémicas es aun mayor que con otras modalidades decorativas.
Piercings/perforacionesSe entiende como práctica de perforación, anillado corporal o piercing el procedimiento que consiste en la sujeción de objetos decorativos (joyas) al cuerpo, atravesando la piel, mucosas o tejidos corporales, excluyendo de esta definición la perforación de la oreja realizada mediante técnicas de sujeción de pendientes de forma automática, estéril y de un solo uso.
El piercing es una forma de expresión que ha existido prácticamente en la totalidad de las civilizaciones. Así, en el Imperio Romano, los centuriones llevaban aros en los pezones como muestra de su virilidad y coraje y como un accesorio de sus vestimentas, ya que les permitían colgar en ellos las cortas capas que usaban. Actualmente es una técnica decorativa muy en auge, y aunque los datos son variables, se calcula que entre un 8 y un 50 % de la población tiene una o más perforaciones en cualquiera de sus modalidades4–6.
Dado el gran número de modalidades de anillado corporal resulta difícil su clasificación. De manera sencilla podemos dividirlo en cinco grupos. Los piercings clásicos (tabla 3) son aquéllos en los que se realiza una perforación y posteriormente se atraviesa con pequeños palos o aros rematados con una bolita o un colmillo de metal o plástico. El dermal anchoring o punch dérmico consiste en una perforación única en la cual se inserta subcutáneamente una parte del piercing que funciona como base. Luego se enrosca la joyería en este orificio y el piercing queda atornillado. Las barras de superficie (surface bars) son una modalidad decorativa en la que los orificios de entrada y salida se sitúan en el mismo plano y se realiza la inserción en la piel de una barra de metal, normalmente de pequeño tamaño, quedando visibles los extremos de ella. El pocketing es un tipo de piercing similar a la barra de superficie, pero en este caso se expone el centro de la joya en vez de los extremos. El implante (implanting) consiste en la inserción subcutánea de materiales tales como teflón o acero, moldeándose la superficie cutánea al antojo del cliente.
Tipos de piercings clásicos. Nomenclatura, definición y tiempos aproximados de curación
| Área | Tipo de piercing | Descripción | Tiempo de cicatrización |
| Genital | Prince Albert | Se perfora la uretra en la base del glande y luego se introduce un anillo en el orificio realizado | 4-6 semanas |
| Apadravya | Atraviesa el glande verticalmente | 4-6 meses | |
| Ampallang | Atraviesa el glande horizontalmente pudiendo o no pasar por el canal de la uretra | 4-6 meses | |
| Guigue | Piercing horizontal situado en el periné | 2-3 meses | |
| Dydoes | Atraviesa la corona del glande | 2-3 meses | |
| Hafada | Perforación de la piel del escroto | 2-3 meses | |
| Foreskin | Perforación del prepucio | 6-8 semanas | |
| Frenum | Perforación del frenillo del glande | 4-6 semanas | |
| Labios mayores/ menores | Perforación de labios mayores/menores | Labio menor: 4-6 semanas; labio mayor: 2-3 meses | |
| Clítoris | Atravesar total (Clit) o parcialmente (Hood) el clítoris | Clit: 6-8 semanas; Hood: 4-6 semanas | |
| Faciales | Nostril/septum | Perforación del ala o septum nasal | Ala nasal: 2-3 meses; septum: 4-6 semanas |
| Eyebrown/bridge | Perforación en la ceja. Su variación entre las dos cejas se llama bridge | 6-8 semanas | |
| Monroe | Perforación del labio superior en cualquiera de los lados | 6-8 semanas | |
| Labret | Perforación de la parte central del labio inferior | 6-8 semanas | |
| Oreja | Earlobe | Perforación del lóbulo de la oreja | 4-6 semanas |
| Tragus, Antitragos, Conch, Daith, Rook, Industrial y Helix | Perforaciones variadas en sitios específicos del cartílago de la oreja | 2-3 meses | |
| Pezón | 6-9 meses | ||
| Ombligo | 6-9 meses |
Al igual que sucede con los tatuajes, la tasa de complicaciones agudas tras la realización de un piercing depende de la experiencia del sujeto que lo realiza, de las condiciones higiénico-sanitarias en las que se lleva a cabo y de los cuidados posteriores por parte del sujeto. Sin embargo, la probabilidad de aparición de efectos indeseables también depende en gran medida de la región anatómica en la cual se localiza el piercing. Conviene diferenciar, por tanto, entre complicaciones comunes a la realización de cualquier perforación y complicaciones específicas según la región anatómica (tabla 4)7,100. Según los datos publicados, la probabilidad de sufrir un efecto cutáneo adverso tras la realización de una perforación es mayor que tras la realización de un tatuaje6,101.
Complicaciones específicas de los piercings en función de su localización
| Localización del piercing | Complicaciones potenciales |
| Cavidad oral | Rotura parcial o total de dientes |
| Recesión gingival | |
| Aumento de la salivación | |
| Halitosis | |
| Problemas en la masticación o el habla | |
| Aspiración/digestión | |
| Corrientes galvánicas | |
| Hemorragia | |
| Pabellón auricular | Cicatriz hipertrófica/queloides |
| Condritis/pericondritis | |
| Incrustación | |
| Complejo areola-pezón | Tiempos de cicatrización prolongados |
| Mastitis | |
| Infección de prótesis mamarias | |
| Dificultades en la lactancia materna | |
| Ombligo | Tiempos de cicatrización prolongados |
| Altas tasas de infecciones locales | |
| Genitales | Tiempos de cicatrización prolongados |
| Contagio de enfermedades de transmisión sexual | |
| Rotura del preservativo | |
| Infertilidad masculina | |
| Infecciones ascendentes prostáticas en piercings uretrales | |
| Infecciones testiculares en piercings escrotales | |
| Infertilidad femenina | |
| Enfermedad inflamatoria pélvica | |
| Problemas durante el parto por vía vaginal | |
| Lesiones traumáticas durante el acto sexual | |
| Rupturas uretrales | |
| Parafimosis | |
| Priapismo | |
| Aspiración/digestión | |
| Gangrena de Fournier | |
| Párpados | Celulitis orbitaria |
Entre las complicaciones comunes destaca la aparición de procesos infecciosos. Las infecciones locales son especialmente frecuentes, ya que se producen hasta en un 10-20 % de los casos, siendo los microorganismos implicados con más frecuencia S. aureus, estreptococos del grupo A y diferentes especies de Pseudomona102. En la mayoría de los casos estas infecciones locales son autolimitadas o mejoran rápidamente con antibióticos tópicos, pero en otras ocasiones desencadenan cuadros infecciosos más graves como condritis103 o celulitis104–106, que requieren la retirada del piercing y la administración de antibioterapia sistémica. De manera más infrecuente se han descrito infecciones locales por estafilococos coagulasa negativos106, lactobacilos103, Mycobacterium tuberculosis107 o micobacterias atípicas108.
En cuanto al riesgo de infecciones sistémicas, la realización de una perforación supone un factor de riesgo para el desarrollo de una endocarditis, estando en mayor riesgo aquellos pacientes con cardiopatías congénitas o enfermedades cardiacas adquiridas109,110. Por este motivo, todas las recomendaciones comentadas anteriormente para los tatuajes son perfectamente válidas en esta situación60. Aunque no todos los estudios han logrado demostrar una auténtica relación causal3, también se han comunicado casos de transmisión de hepatitis B111, C112 y D y del VIH113 tras la realización de esta técnica decorativa.
Por otra parte, los piercings desempeñan un papel importante en las dermatitis de contacto alérgicas por metales114. Ehrlich et al han encontrado una sensibilización a metales en el 4 % de los varones a los que nunca se les ha realizado un piercing, comparado con un 11,1 % en aquellos que llevan una perforación o un 14,6 % de los varones que tienen más de una115. La causa más frecuente de sensibilización al sulfato de níquel es el uso de bisutería. Por este motivo, en julio de 2001 entró en vigor la Directiva Europea del Níquel, la cual limitaba no solo la cantidad de este metal que podía contener un determinado artículo de bisutería, sino también la cantidad que podía liberar durante su uso. Posteriormente, varios autores han investigado la correcta aplicación de esta nueva directiva y, a pesar de que pudieron confirmar una disminución significativa en la cantidad de sulfato de níquel que contenían los artículos de bisutería, encontraron que hasta un 17 % de los piercings contenían aún concentraciones mayores de las permitidas116. El momento más crítico a la hora de desarrollar una sensibilización a los componentes metálicos de los piercings es el periodo de cicatrización posterior a la perforación7, el cual en algunas localizaciones puede prolongarse hasta 9 meses (tabla 3). Tradicionalmente, los fabricantes de piercings empleaban el acero quirúrgico, que consiste en una aleación de carbono, cromo, níquel, molibdeno y hierro. Esta aleación, designada 316L y 316LVM en su versión al vacío, depende de la calidad del acabado para mantener su integridad una vez insertado en el cuerpo. Esto significa que, si el acabado del pendiente es deficiente, o si la pieza se daña, puede terminar liberando cromo, molibdeno o níquel. Por este motivo no se recomienda su uso durante el proceso de cicatrización7. El oro, para poder ser utilizado con esta finalidad decorativa, debe ser por lo menos de 14 quilates (58,3 % de oro), y en perforaciones recién hechas de al menos 18 quilates (75 % de oro). La utilización de materiales inertes como el titanio o el niobio puede ser una buena alternativa, aunque debemos recordar que, en ocasiones, también se encuentran trazas de níquel en estos artículos117. Por otra parte, conviene recordar que los metales no son la única fuente de sensibilización, y que al igual que sucede en cualquier intervención quirúrgica, el material utilizado en la realización de una perforación, como los antisépticos, los anestésicos o los guantes, pueden causar reacciones de hipersensibilidad retardada o inmediata.
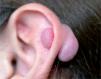
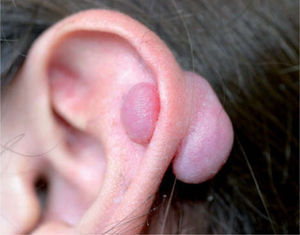
La realización de cualquier piercing puede ocasionar problemas de cicatrización. La perforación de determinadas áreas corporales como el pezón, el ombligo o la zona genital conlleva procesos de cicatrización lentos, de hasta 6 meses, que aumentan considerablemente la probabilidad de sobreinfecciones (tabla 3). Por otra parte, la realización de un piercing supone un riesgo para la aparición de cicatrices hipertróficas o queloides, especialmente frecuentes en ciertas localizaciones como el pabellón auricular (fig. 8) o la región porción superior del tórax, una de las localizaciones donde con más frecuencia se realizan los surface piercing o el pocketing. La técnica del piercing con pistola, usada sobre todo para colocar piercings en el pabellón auricular, conlleva una mayor incidencia de cicatrizaciones excesivas debido a la inflamación que se desencadena3. Por este motivo, en cualquier persona con antecedentes de cicatrices hipertróficas o queloides debería desaconsejarse la realización de cualquiera de estas técnicas decorativas. También resulta prudente posponer la realización de una perforación o de cualquier otra técnica decorativa en pacientes que tomen o hayan tomado recientemente isotretinoína, dado el riesgo de cicatrización anormal.
Otras complicaciones, comunes a la realización de cualquier piercing, son las hemorragias. En ciertas localizaciones como la lengua118, o bajo determinadas circunstancias (fármacos -anticoagulantes o antiagregantes- o enfermedades hematológicas -hemofilia, plaquetopenia-) pueden ser especialmente llamativas. Hardee et al han comunicado el caso de un paciente con shock hipovolémico tras la realización de un piercing lingual119.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.