La queratodermia acuagénica es una rara variante de queratodermia adquirida y transitoria, que se desencadena o intensifica con la inmersión en el agua de las palmas o las plantas. Se caracteriza por pápulas blanquecinas o translúcidas, con una depresión puntiforme central, confluentes en placas edematosas, de aspecto macerado. Aparece a los pocos minutos de la exposición al agua y remite al poco tiempo del secado. Se presentan tres nuevos casos de queratodermia acuagénica que afectan a un varón de 28 años con antecedentes de enfermedad de Behçet, una mujer de 18 años y un varón de 20 años. Se discuten la clínica, la histopatología, el tratamiento y la evolución de las lesiones de los casos descritos en la literatura.
Aquagenic keratoderma is a rare type of transient acquired keratoderma that is triggered or exacerbated by immersion of the palms or soles in water. It is characterized by whitish or translucent papules with central punctate depressions that coalesce in macerated edematous plaques. It appears within a few minutes of exposure to water and subsides soon after drying. We describe 3 new cases of aquagenic keratoderma in a 28-year-old man with a history of Behçet disease, an 18-year-old woman, and a 20-year-old man. We discuss the clinical and histopathologic features, treatment options, and course of the lesions in the cases described in the literature.
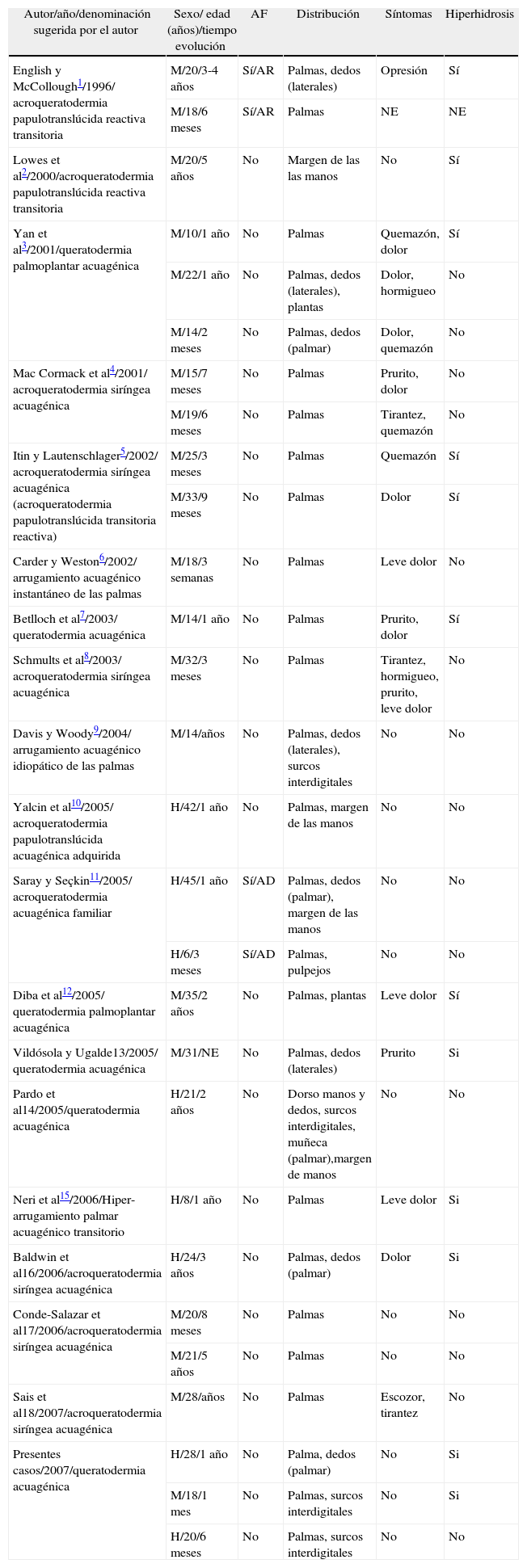
En 1997, English y McCollough1 describieron los dos primeros casos de queratodermia acuagénica. Desde entonces se han comunicado 25 casos, recogidos en 18 publicaciones1-18 (tabla 1).
Revisión de los casos publicados de acroqueratodermia acuagénica
| Autor/año/denominación sugerida por el autor | Sexo/ edad (años)/tiempo evolución | AF | Distribución | Síntomas | Hiperhidrosis |
| English y McCollough1/1996/ acroqueratodermia papulotranslúcida reactiva transitoria | M/20/3-4 años | Sí/AR | Palmas, dedos (laterales) | Opresión | Sí |
| M/18/6 meses | Sí/AR | Palmas | NE | NE | |
| Lowes et al2/2000/acroqueratodermia papulotranslúcida reactiva transitoria | M/20/5 años | No | Margen de las las manos | No | Sí |
| Yan et al3/2001/queratodermia palmoplantar acuagénica | M/10/1 año | No | Palmas | Quemazón, dolor | Sí |
| M/22/1 año | No | Palmas, dedos (laterales), plantas | Dolor, hormigueo | No | |
| M/14/2 meses | No | Palmas, dedos (palmar) | Dolor, quemazón | No | |
| Mac Cormack et al4/2001/ acroqueratodermia siríngea acuagénica | M/15/7 meses | No | Palmas | Prurito, dolor | No |
| M/19/6 meses | No | Palmas | Tirantez, quemazón | No | |
| Itin y Lautenschlager5/2002/ acroqueratodermia siríngea acuagénica (acroqueratodermia papulotranslúcida transitoria reactiva) | M/25/3 meses | No | Palmas | Quemazón | Sí |
| M/33/9 meses | No | Palmas | Dolor | Sí | |
| Carder y Weston6/2002/ arrugamiento acuagénico instantáneo de las palmas | M/18/3 semanas | No | Palmas | Leve dolor | No |
| Betlloch et al7/2003/ queratodermia acuagénica | M/14/1 año | No | Palmas | Prurito, dolor | Sí |
| Schmults et al8/2003/ acroqueratodermia siríngea acuagénica | M/32/3 meses | No | Palmas | Tirantez, hormigueo, prurito, leve dolor | No |
| Davis y Woody9/2004/ arrugamiento acuagénico idiopático de las palmas | M/14/años | No | Palmas, dedos (laterales), surcos interdigitales | No | No |
| Yalcin et al10/2005/ acroqueratodermia papulotranslúcida acuagénica adquirida | H/42/1 año | No | Palmas, margen de las manos | No | No |
| Saray y Seçkin11/2005/ acroqueratodermia acuagénica familiar | H/45/1 año | Sí/AD | Palmas, dedos (palmar), margen de las manos | No | No |
| H/6/3 meses | Sí/AD | Palmas, pulpejos | No | No | |
| Diba et al12/2005/ queratodermia palmoplantar acuagénica | M/35/2 años | No | Palmas, plantas | Leve dolor | Sí |
| Vildósola y Ugalde13/2005/ queratodermia acuagénica | M/31/NE | No | Palmas, dedos (laterales) | Prurito | Si |
| Pardo et al14/2005/queratodermia acuagénica | H/21/2 años | No | Dorso manos y dedos, surcos interdigitales, muñeca (palmar),margen de manos | No | No |
| Neri et al15/2006/Hiper-arrugamiento palmar acuagénico transitorio | H/8/1 año | No | Palmas | Leve dolor | Si |
| Baldwin et al16/2006/acroqueratodermia siríngea acuagénica | H/24/3 años | No | Palmas, dedos (palmar) | Dolor | Si |
| Conde-Salazar et al17/2006/acroqueratodermia siríngea acuagénica | M/20/8 meses | No | Palmas | No | No |
| M/21/5 años | No | Palmas | No | No | |
| Sais et al18/2007/acroqueratodermia siríngea acuagénica | M/28/años | No | Palmas | Escozor, tirantez | No |
| Presentes casos/2007/queratodermia acuagénica | H/28/1 año | No | Palma, dedos (palmar) | No | Si |
| M/18/1 mes | No | Palmas, surcos interdigitales | No | Si | |
| H/20/6 meses | No | Palmas, surcos interdigitales | No | No |
AD: autosómico dominante; AF: antecedentes familiares; AR: autosómico recesivo; EMTC: enfermedad mixta del tejido conectivo; H: hombre; M: mujer; NE: no especificada (por los autores); VHC: virus de la hepatitis C.
Se presentan tres nuevos casos y se revisa la literatura con el fin de describir las características clínicas, los hallazgos histopatológicos, la etiopatogenia, el tratamiento y el pronóstico de este proceso.
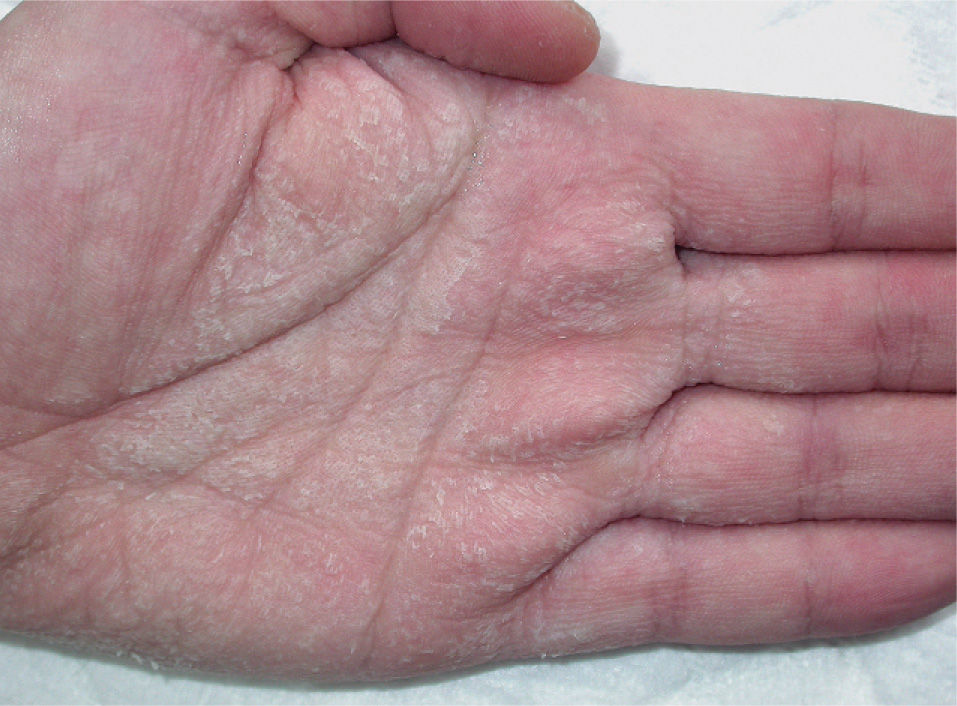
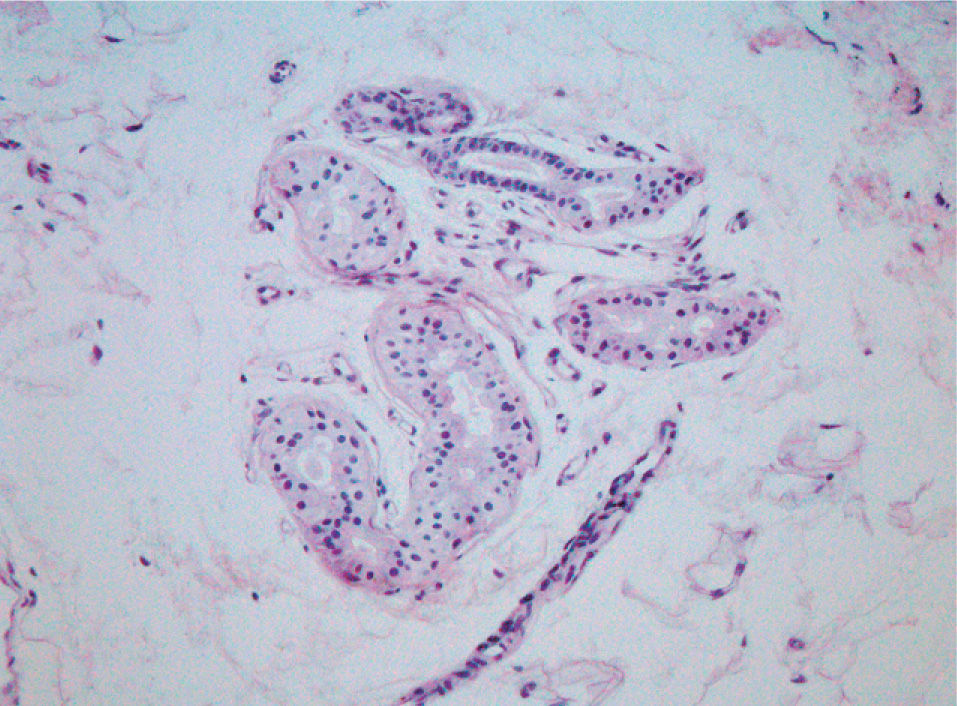
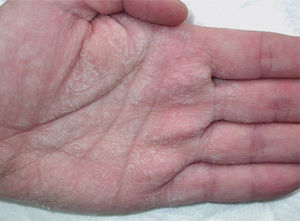
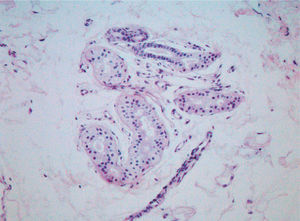
Casos clínicosCaso 1Se trata de un varón de 28 años con enfermedad de Behçet en tratamiento con prednisona, azatioprina, micofenolato mofetilo, colchicina y acenocumarina, que consultó por placas hiperqueratósicas y maceradas en las palmas, de 1 año de evolución, que se desencadenaban a los pocos minutos de sumergir las manos en agua y remitían al cabo de una hora de secarlas. En la superficie de estas placas se advertían numerosos orificios puntiformes (fig. 1). Las lesiones eran más intensas cuanto mayor era la temperatura del agua y el tiempo de exposición. En períodos de inactividad sólo se apreciaba una hiperhidrosis palmar leve-moderada. El paciente negaba antecedentes de atopia, alteraciones ungueales o del pelo. Se realizó una biopsia cutánea a los cinco minutos de sumergir las manos en agua. El estudio histopatológico reveló hiperplasia de las glándulas sudoríparas ecrinas con ligera dilatación, estratificación y morfología serrada de la luz (fig. 2).
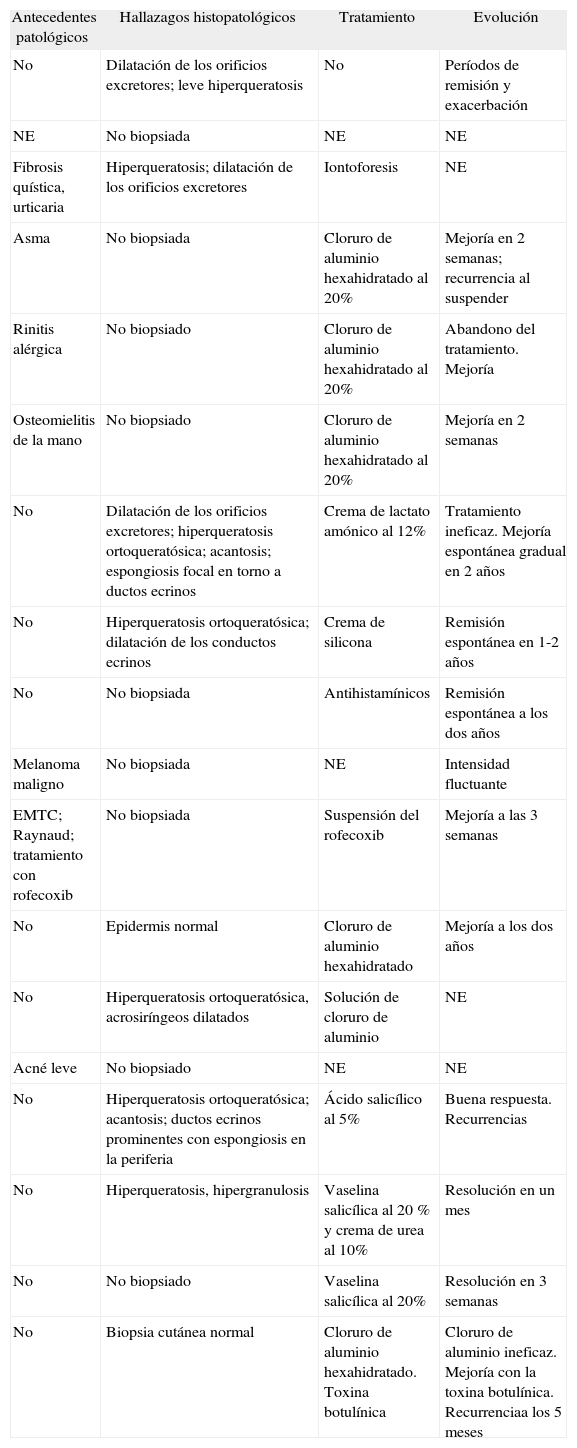
| Antecedentes patológicos | Hallazagos histopatológicos | Tratamiento | Evolución |
| No | Dilatación de los orificios excretores; leve hiperqueratosis | No | Períodos de remisión y exacerbación |
| NE | No biopsiada | NE | NE |
| Fibrosis quística, urticaria | Hiperqueratosis; dilatación de los orificios excretores | Iontoforesis | NE |
| Asma | No biopsiada | Cloruro de aluminio hexahidratado al 20% | Mejoría en 2 semanas; recurrencia al suspender |
| Rinitis alérgica | No biopsiado | Cloruro de aluminio hexahidratado al 20% | Abandono del tratamiento. Mejoría |
| Osteomielitis de la mano | No biopsiado | Cloruro de aluminio hexahidratado al 20% | Mejoría en 2 semanas |
| No | Dilatación de los orificios excretores; hiperqueratosis ortoqueratósica; acantosis; espongiosis focal en torno a ductos ecrinos | Crema de lactato amónico al 12% | Tratamiento ineficaz. Mejoría espontánea gradual en 2 años |
| No | Hiperqueratosis ortoqueratósica; dilatación de los conductos ecrinos | Crema de silicona | Remisión espontánea en 1-2 años |
| No | No biopsiada | Antihistamínicos | Remisión espontánea a los dos años |
| Melanoma maligno | No biopsiada | NE | Intensidad fluctuante |
| EMTC; Raynaud; tratamiento con rofecoxib | No biopsiada | Suspensión del rofecoxib | Mejoría a las 3 semanas |
| No | Epidermis normal | Cloruro de aluminio hexahidratado | Mejoría a los dos años |
| No | Hiperqueratosis ortoqueratósica, acrosiríngeos dilatados | Solución de cloruro de aluminio | NE |
| Acné leve | No biopsiado | NE | NE |
| No | Hiperqueratosis ortoqueratósica; acantosis; ductos ecrinos prominentes con espongiosis en la periferia | Ácido salicílico al 5% | Buena respuesta. Recurrencias |
| No | Hiperqueratosis, hipergranulosis | Vaselina salicílica al 20 % y crema de urea al 10% | Resolución en un mes |
| No | No biopsiado | Vaselina salicílica al 20% | Resolución en 3 semanas |
| No | Biopsia cutánea normal | Cloruro de aluminio hexahidratado. Toxina botulínica | Cloruro de aluminio ineficaz. Mejoría con la toxina botulínica. Recurrenciaa los 5 meses |
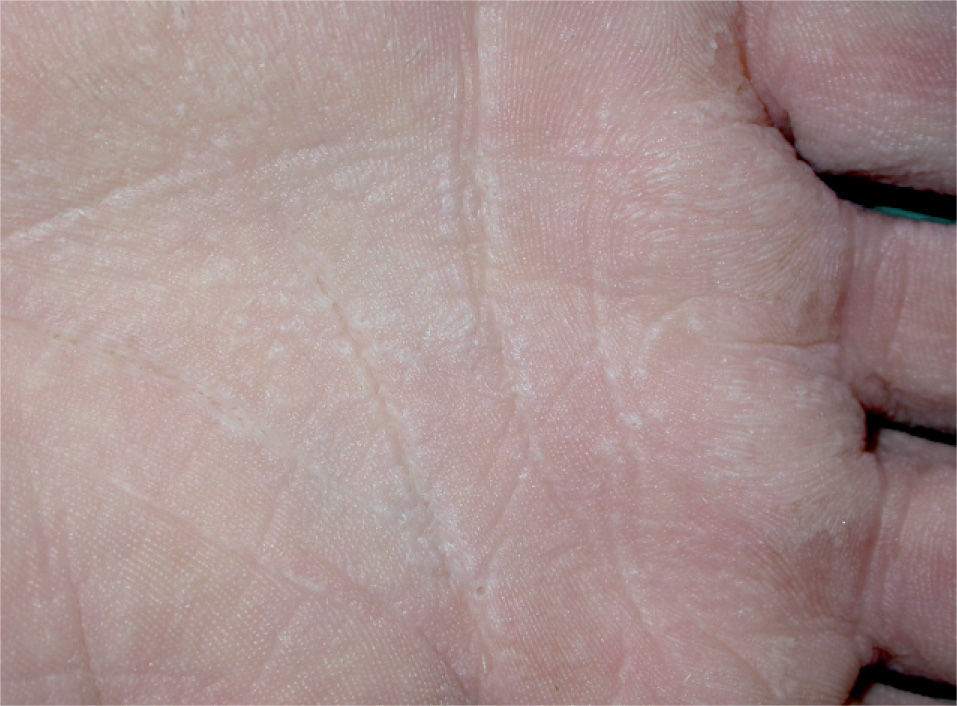
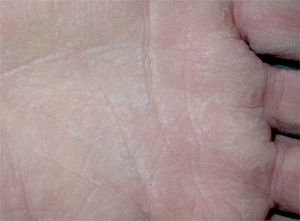
Se trata de una mujer de 18 años con antecedentes de asma y psoriasis ungueal, que consultó por hiperhidrosis leve y lesiones asintomáticas en las manos de un mes de evolución. Las lesiones consistían en placas blanquecinas en las palmas y los surcos interdigitales, que se exacerbaban con la sudoración y a los pocos minutos de exponerse al agua, adquiriendo un aspecto macerado con acentuación de los pliegues palmares. En la superficie de dichas placas se apreciaban numerosos poros milimétricos (fig. 3). Al poco tiempo de secar las manos las lesiones remitían, dejando una mínima hiperqueratosis en el centro de las palmas. Las plantas se hallaban indemnes.
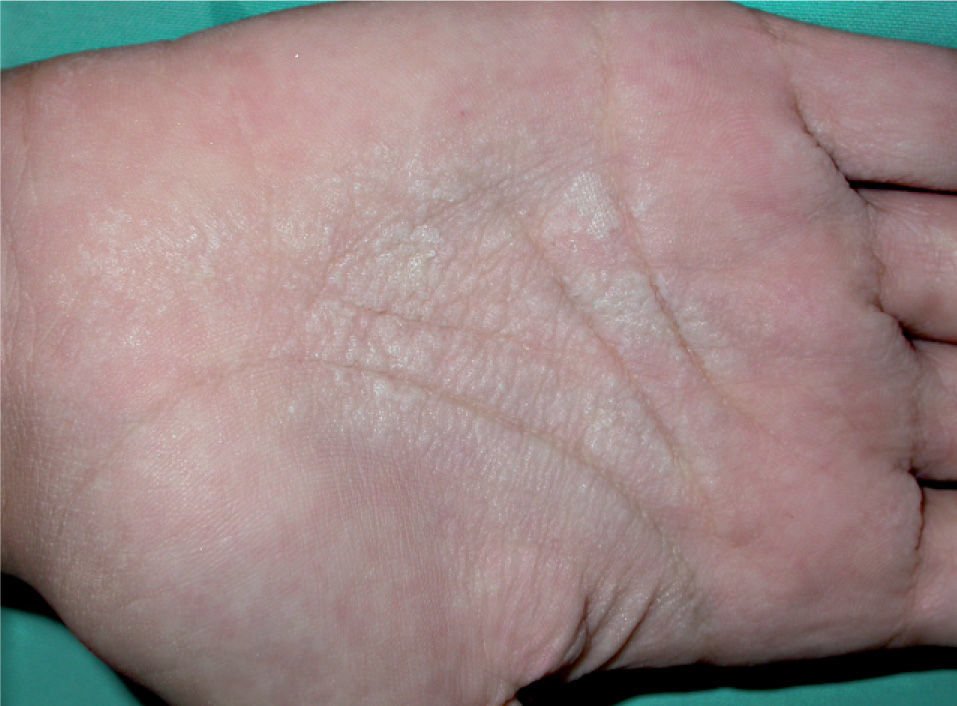
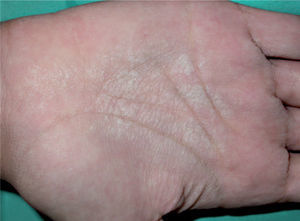
Caso 3Se trata de un varón de 20 años, con placas blanquecinas, aterciopeladas, en las palmas y los surcos interdigitales, asintomáticas, de 6 meses de evolución, que se desencadenaban a los pocos minutos de sumergir las manos en agua y desaparecían a los 15 minutos de secarlas (fig. 4). No existían antecedentes de atopia, alteraciones ungueales o del pelo. El paciente utilizaba un estropajo para lavarse las manos. En ningún momento de la evolución se apreciaron lesiones en las plantas.
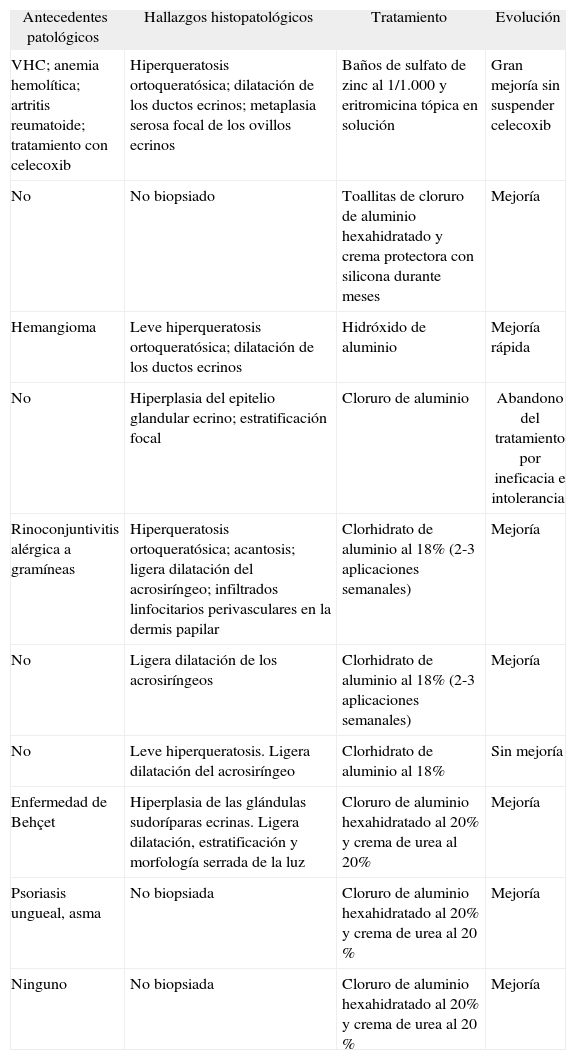
| Antecedentes patológicos | Hallazgos histopatológicos | Tratamiento | Evolución |
| VHC; anemia hemolítica; artritis reumatoide; tratamiento con celecoxib | Hiperqueratosis ortoqueratósica; dilatación de los ductos ecrinos; metaplasia serosa focal de los ovillos ecrinos | Baños de sulfato de zinc al 1/1.000 y eritromicina tópica en solución | Gran mejoría sin suspender celecoxib |
| No | No biopsiado | Toallitas de cloruro de aluminio hexahidratado y crema protectora con silicona durante meses | Mejoría |
| Hemangioma | Leve hiperqueratosis ortoqueratósica; dilatación de los ductos ecrinos | Hidróxido de aluminio | Mejoría rápida |
| No | Hiperplasia del epitelio glandular ecrino; estratificación focal | Cloruro de aluminio | Abandono del tratamiento por ineficacia e intolerancia |
| Rinoconjuntivitis alérgica a gramíneas | Hiperqueratosis ortoqueratósica; acantosis; ligera dilatación del acrosiríngeo; infiltrados linfocitarios perivasculares en la dermis papilar | Clorhidrato de aluminio al 18% (2-3 aplicaciones semanales) | Mejoría |
| No | Ligera dilatación de los acrosiríngeos | Clorhidrato de aluminio al 18% (2-3 aplicaciones semanales) | Mejoría |
| No | Leve hiperqueratosis. Ligera dilatación del acrosiríngeo | Clorhidrato de aluminio al 18% | Sin mejoría |
| Enfermedad de Behçet | Hiperplasia de las glándulas sudoríparas ecrinas. Ligera dilatación, estratificación y morfología serrada de la luz | Cloruro de aluminio hexahidratado al 20% y crema de urea al 20% | Mejoría |
| Psoriasis ungueal, asma | No biopsiada | Cloruro de aluminio hexahidratado al 20% y crema de urea al 20 % | Mejoría |
| Ninguno | No biopsiada | Cloruro de aluminio hexahidratado al 20% y crema de urea al 20 % | Mejoría |
En los tres casos se instauró tratamiento tópico con cloruro de aluminio hexahidratado al 20 % en excipiente alcohólico y crema de urea al 20 %, y en pocas semanas las lesiones remitieron completamente.
DiscusiónSe han sugerido denominaciones diversas para designar esta entidad como: acroqueratodermia papulotranslúcida reactiva transitoria1,2, queratodermia palmoplantar acuagénica3,12, acroqueratodermia siríngea acuagénica4,5,8,16-18, arrugamiento acuagénico instantáneo de las palmas6, queratodermia acuagénica7, arrugamiento acuagénico idiopático de las palmas9, acroqueratodermia papulotranslúcida acuagénica adquirida10, acroqueratodermia acuagénica11,13,14 e hiper-arrugamiento palmar acuagénico transitorio15.
Aunque la mayoría de los casos son adquiridos, se han publicado dos artículos que refieren agregación familiar. English y McCollough describieron a dos hermanas de 20 y 18 años de edad con afectación de las palmas, sugiriendo un posible patrón de herencia autosómico recesivo1. Saray y Sefkin describieron dos casos, un varón de 44 años y su hijo de 6 años, planteando un posible patrón de herencia autosómico dominante11.
La queratodermia acuagénica afecta con mayor frecuencia a pacientes de sexo femenino. Se han descrito 20 mujeres (71,4 %) y 8 varones (28,5 %). La edad media de los pacientes es de 22,1 años (rango 6-45 años). El tiempo medio de evolución de las lesiones, en el momento del diagnóstico, es de 31 meses (rango: 3 semanas-5 años), en los 25 casos en los que se especifica. Las lesiones aparecen a los pocos minutos de la exposición al agua, aunque en algunos casos se ha descrito un edema inmediato o a los pocos segundos2,7,9. El signo de «las manos en el balde», que alude al paciente que se provoca las lesiones introduciendo las manos en un balde lleno de agua inmediatamente antes de entrar en la consulta, se considera patognomónico3. La duración de las lesiones oscila entre 10 minutos y 1 hora o, más raramente, dos horas6. El 57,1 % de los pacientes presenta síntomas en forma de tirantez1,18, quemazón, dolor5, hormigueo o prurito8. En algunos casos se produce un curso fluctuante con exacerbaciones en otoño-invierno y remisiones en primavera-verano5.
Las lesiones se distribuyen en: a) palmas en 26 casos (92,8 %); b) márgenes de las manos en 4 (14,8 %); c) caras laterales de los dedos de las manos en 4 (14,2 %); d) surcos interdigitales en 4 (14,2 %); e) superficie palmar de los dedos de las manos en 4 (14,2 %); f) plantas en 2 (7,1 %);superficie dorsal de los dedos de las manos en 1 (3,5 %); pulpejos en 1 (3,5 %); i) dorso de las manos en 1 (3,5 %) yj) superficie palmar de la muñeca en 1 (3,5 %).
El 42,8 % de los casos presenta hiperhidrosis asociada, que en ocasiones desencadena la aparición de las lesiones14,16. En algunos casos se describen alteraciones en períodos de inactividad tales como leve hiperqueratosis en el centro de las palmas1,17 o múltiples pápulas translúcidas, no descamativas, en el centro de las palmas y los márgenes de las manos4,10.
La mayoría de los casos son idiopáticos, aunque se han descrito dos casos relacionados con los inhibidores de la ciclooxigenasa-2 (COX-2): una paciente con enfermedad mixta del tejido conectivo y fenómeno de Raynaud en tratamiento con rofecoxib6, y una paciente con artritis reumatoide en tratamiento con celecoxib13. En la historia de los casos publicados se reflejan otros antecedentes patológicos como: asma3, rinitis alérgica3,17, urticaria2, fibrosis quística2, hepatitis C13, osteomielitis3, melanoma5, acné9, hemangioma15, enfermedad de Behçet y psoriasis ungueal, cuya relación con la queratodermia acuagénica se desconoce.
En los 16 casos (57,1 %) en los que se realizó biopsia cutánea, los hallazgos histopatológicos fueron: a) dilatación de los acrosiríngeos en 11 (68,7 %); b) hiperqueratosis ortoqueratósica en 11 (68,7 %); c) espongiosis focal en torno a los ductos ecrinos en 3 (18,7 %); d) acantosis en 2 (12,5 %); e) hiperplasia glandular con estratificación focal y morfología serrada de la luz (células glandulares aumentadas de tamaño con citoplasma granular abundante) en 2 (12,5 %); f) ausencia de hallazgos patológicos en 2 (12,5 %); metaplasia serosa focal de los ovillos ecrinos en 1 (6,2 %); hipergranulosis en 1 (6,2 %), e i) infiltrado linfocitario perivascular discreto en la dermis papilar en 1 (6,2 %).
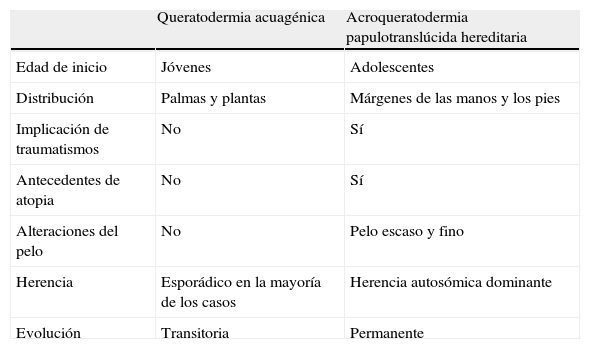
La patogenia de la enfermedad es desconocida. Para algunos autores representa una variante de acroqueratodermia papulotranslúcida hereditaria1 (tabla 2). Se han sugerido diferentes hipótesis etiopatogénicas como: un incremento en la capacidad de absorción de agua secundario a un defecto en la función barrera del estrato córneo5; una alteración transitoria, estructural o funcional, de los elementos de la capa córnea (proteínas, lípidos, sustancias humectantes)7; un defecto en el conducto sudoríparo secundario a fricción u oclusión4, o un aumento en la capacidad de ligar agua por la queratina debido a los incrementos en el contenido de sal en la piel, asociados a fibrosis quística o inhibidores de la COX-26.
Diagnóstico diferencial entre la queratodermia acuagénica y la acroqueratodermia papulotranslúcida hereditaria
| Queratodermia acuagénica | Acroqueratodermia papulotranslúcida hereditaria | |
| Edad de inicio | Jóvenes | Adolescentes |
| Distribución | Palmas y plantas | Márgenes de las manos y los pies |
| Implicación de traumatismos | No | Sí |
| Antecedentes de atopia | No | Sí |
| Alteraciones del pelo | No | Pelo escaso y fino |
| Herencia | Esporádico en la mayoría de los casos | Herencia autosómica dominante |
| Evolución | Transitoria | Permanente |
El proceso tiende a la remisión espontánea en la mayoría de los casos. Las sales de aluminio conducen generalmente a una rápida mejoría. En 2 casos la vaselina salicílica al 20 % provocó la resolución de las lesiones en 3-4 semanas11.
El lactato amónico al 12 % se utilizó con pobres resultados en un caso que, posteriormente, mejoró de forma espontánea4. Las cremas protectoras con silicona se han planteado como coadyuvantes de las sales de aluminio14. En el caso inducido por rofecoxib, las lesiones mejoraron a las 3 semanas de suspenderlo6. Sin embargo, en el caso relacionado con el celecoxib, el proceso mejoró sin interrumpirlo con sulfato de zinc (1 por mil) y eritromicina13. Un artículo hace referencia al uso de iontoforesis en un paciente con fibrosis quística, pero no indica cuál fue la evolución en ese caso2. La toxina botulínica se utilizó con éxito en un caso refractario al cloruro de aluminio12.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.