La queilitis granulomatosa (QG) de Miescher representa la forma monosintomática más frecuente del síndrome de Melkersson-Rosenthal, que se caracteriza por una tumefacción labial recurrente. El objetivo de nuestro estudio fue describir las características de los pacientes con QG atendidos en nuestro servicio durante un periodo de 17 años.
Material y métodosEstudio descriptivo de los pacientes diagnosticados de QG atendidos en el Departamento de Dermatología desde enero de 1993 hasta enero de 2010.
ResultadosSe recogieron un total de 6 pacientes, con un ligero predominio femenino (4 mujeres y 2 hombres), y una media de edad al diagnóstico de 49 años. Todos presentaban una tumefacción en el labio superior, persistente y recurrente, junto con afectación de otras regiones faciales en 2 casos. La media de tiempo desde la aparición de los síntomas a la consulta inicial fue de aproximadamente 16 meses. En ningún paciente se observó la presencia de parálisis facial y únicamente se objetivó lengua fisurada en un caso. Durante los años de seguimiento ningún paciente fue diagnosticado de enfermedad de Crohn ni de otra enfermedad granulomatosa.
ConclusiónLa QG es una entidad infrecuente. Ninguno de los pacientes evaluados ha presentado sintomatología gastrointestinal o neurológica asociada, por lo que consideramos la QG de Miescher una patología independiente dentro del grupo de las granulomatosis orofaciales, no asociada a otros síntomas o signos como forma de presentación más frecuente.
Granulomatous cheilitis (Miescher cheilitis), a condition characterized by recurrent swelling of the lips, is the most common monosymptomatic form of the Melkersson-Rosenthal syndrome. The aim of this study was to study the characteristics of patients diagnosed with granulomatous cheilitis at the dermatology department of our hospital over a period of 17 years.
Material and methodsWe performed a descriptive study of patients diagnosed with granulomatous cheilitis at our hospital between January 1993 and January 2010.
ResultsThe condition was diagnosed in 6 patients (4 women and 2 men), with a mean age of 49 years at the time of diagnosis. All the patients had recurrent swelling of the upper lip and 2 also had swelling in other parts of the face. The mean time from the onset of symptoms to the initial visit was approximately 16 months. There were no cases of facial palsy, and just 1 patient had a fissured tongue. None of the patients developed Crohn disease or any other granulomatous disorders during follow-up.
ConclusionsGranulomatous cheilitis is a rare disease. None of the patients in our series had gastrointestinal or neurologic symptoms. Accordingly, we believe that granulomatous cheilitis is an independent orofacial granulomatous disease which most often presents without accompanying signs or symptoms
La queilitis granulomatosa (QG) de Miescher es una entidad poco frecuente, caracterizada por tumefacción labial recurrente. Representa la forma monosintomática más frecuente del síndrome de Melkersson-Rosenthal, definido por edema labial, parálisis facial y lengua fisurada. En 1985 Wiesenfield et al.1 acuñaron el término de granulomatosis orofacial para describir una serie de trastornos granulomatosos no necrotizantes y no infecciosos de los labios, la cara y la cavidad oral, que incluirían la QG, la enfermedad de Crohn y la sarcoidosis. Así, la granulomatosis orofacial sería un término unificador que englobaría una serie de entidades con etiología, patogenia y clínica diversa.
El objetivo de nuestro estudio fue describir las características de los pacientes con QG atendidos en nuestro servicio durante un periodo de 17 años.
Material y métodosSe realizó un registro de los pacientes diagnosticados de QG valorados en el Servicio de Dermatología del Hospital General Universitario de Albacete desde enero de 1993 hasta enero de 2010. Únicamente se incluyeron los casos con confirmación clínica e histológica. El listado de los pacientes que cumplían estas características fue obtenido de la base de datos de diagnósticos del Servicio de Anatomía Patológica. Una vez identificados se revisaron las historias clínicas de cada uno de los pacientes para registrar los datos clínicos y la evolución. Por tanto, aquellos casos con diagnóstico clínico sin confirmación histológica no fueron incluidos. Las variables analizadas incluyeron el sexo, la edad al diagnóstico, los antecedentes personales y familiares, la localización de las lesiones, los síntomas o signos asociados, el tiempo de evolución hasta el diagnóstico, los hallazgos histopatológicos, las pruebas complementarias (hemograma, VSG, PCR, bioquímica, TSH, autoinmunidad, inmunoglobulinas, ECA, serología para VHB, VHC y VIH, radiografía de tórax y Mantoux), el tratamiento pautado, el curso clínico y el tiempo de seguimiento.
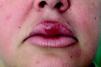
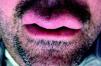
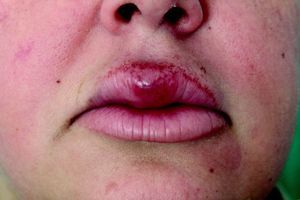
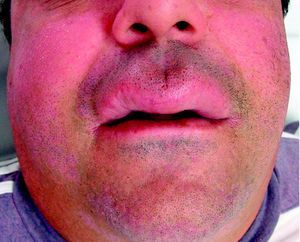
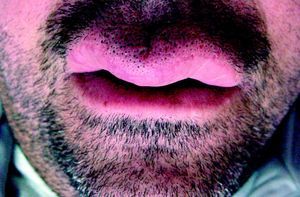
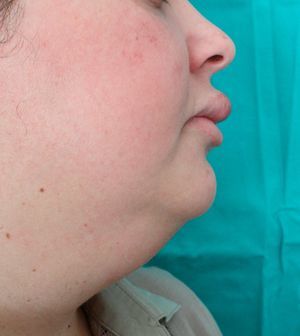
ResultadosFueron recogidos un total de 6 pacientes (tabla 1), con un ligero predominio femenino (4 mujeres y 2 hombres), y una media de edad al diagnóstico de 49,8 años (desviación estándar (DE)+-15,1; rango: 29-74 años). La media de tiempo desde la aparición de los síntomas a la consulta inicial fue de 15,83 meses (DE+-10,13; rango: 26-3 meses). Todos los pacientes presentaban una tumefacción en labio superior persistente y recurrente (figs. 1–3), junto con afectación de otras regiones faciales en 2 casos (33,33%). Un paciente (caso 4) presentó afectación del labio superior y las encías, mientras otra (caso 6) asoció lesiones periorales, en las mejillas y en la región submandibular, además del labio superior (fig. 4). Debido a la importante afectación de la región submandibular que presentaba la paciente número 6 se realizó un estudio de imagen con ecografía. Se observaron adenopatías cervicales mayores de un centímetro, sin otros hallazgos patológicos. La biopsia de una de ellas mostró una histología compatible con linfadenitis granulomatosa, descartando otras etiologías.
Datos de los pacientes incluidos en el estudio
| Caso | Edad | Sexo | Antecedentes | Localización | Parálisis facial | Lengua fisurada | Evolución al diagnóstico (meses) | Pruebas complementarias | Anatomía patológica | Tratamiento | Resultado | Seguimiento (años) | Diagnósticos en evolución |
| 1 | 49 | Hombre | No | Labio superior | No | No | 26 | Normales | Granulomas histiocitarios | Infiltración de triamcinolona al 0,1% | Mejoría | 17 | Carcinoma de vejiga |
| Sulfona | Cardiopatía isquémica | ||||||||||||
| 2 | 57 | Mujer | No | Labio superior | No | No | 6 | Normales | Granulomas histiocitarios | Desconocido | Desconocido | 0 | Desconocido |
| 3 | 42 | Mujer | Embarazo | Labio superior | No | Sí | 12 | Normales | Inflamación granulomatosa inespecífica | Corticoides orales | Mejoría | 14 | Dermatofitosis labio superior |
| 4 | 74 | Mujer | Diabetes | Labio superior | No | No | 24 | Normales | Granulomas epitelioides | Infiltración de triamcinolona al 0,1% | Mejoría | 4 | Vasculitis leucocitoclástica |
| mellitus | Encias maxilar superior | Tetraciclinas | Colecistitis | ||||||||||
| 5 | 48 | Hombre | Liquen plano | Labio superior | No | No | 3 | Normales | Inflamación granulomatosa inespecífica | Corticoides orales | Mejoría | 1 | |
| 6 | 29 | Mujer | Sensibilización | Labio superior | No | No | 24 | Normales | Granulomas epitelioides | Corticoides orales | Recurrencia | 8 | Hipotiroidismo |
| a niquel | Submandibular | Infiltración de triamcinolona al 0,1% | |||||||||||
| Perioral | Hidroxicloroquina | ||||||||||||
| Mejillas | Tetraciclinas | ||||||||||||
| Antihistamínicos | |||||||||||||
| Amoxicilina-clavulánico |
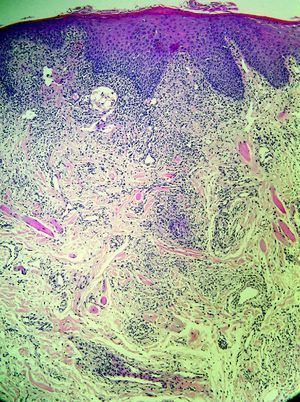
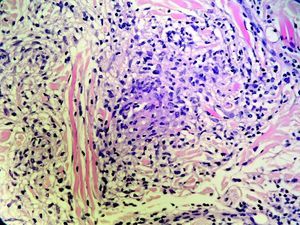
En ninguno de los pacientes se observó la presencia de parálisis facial y únicamente se objetivó lengua fisurada en uno de ellos (16,66%). Todos los diagnósticos clínicos se acompañaron de una biopsia de labio compatible con QG, siendo las tinciones para bacilos ácido-alcohol resistentes, hongos y espiroquetas negativas. En 4 pacientes (66,66%) se evidenciaba una inflamación granulomatosa (fig. 5), observándose inflamación crónica inespecífica en dos de ellos (33,33%) (fig. 6). Se realizó una radiografía de tórax, un Mantoux, serologías para VHB, VHC y VIH y una analítica incluyendo ECA, VSG e IgA, siendo todos los resultados normales o negativos. En ningún caso existían antecedentes familiares de tumefacción labial, ni personales de sintomatología neurológica, digestiva o respiratoria, ni diagnósticos previos de ninguna enfermedad granulomatosa. Un paciente presentaba un liquen plano con buen control sintomático y sin afectación oral, mientras otra fue diagnosticada en la infancia de dermatitis alérgica de contacto a sales de níquel, negando contacto con este metal y sin acompañarse de lesiones cutáneas ni utilización de prótesis dentales. Esta última paciente había presentado episodios de periodontitis de repetición resueltos con tratamiento antibiótico sin relación con la exacerbación de su QG, ni coincidiendo con la aparición de nuevos brotes. En ninguno de los casos restantes se encontró un foco infeccioso relacionado con el empeoramiento de las lesiones.
Los tratamientos pautados dependieron de la gravedad del cuadro, e incluyeron: infiltración de triamcinolona al 0,1%, sulfona, corticoides orales, tetraciclinas, hidroxicloroquina y amoxicilina-clavulánico. Se observó mejoría en la mayoría de los pacientes, a excepción de un caso de evolución desconocida y otro con recurrencia de la clínica. Se realizó un seguimiento medio de 8,8 años (DE+-6,68; rango: 1-17 años), excluyendo a un paciente de evolución desconocida que no acudió a las revisiones. Durante los años de seguimiento ningún paciente fue diagnosticado de enfermedad de Crohn ni de otra enfermedad granulomatosa.
DiscusiónEl síndrome de Melkersson-Rosenthal es un trastorno sistémico granulomatoso de etiología desconocida caracterizado por la tríada de edema orofacial, parálisis facial y lengua «plicata» (fisurada o escrotal). En su forma completa aparece en el 8-25% de pacientes, mientras que las formas oligosintomáticas suponen un 47% de los casos. En un 28% de pacientes únicamente aparecerá una tumefacción orofacial recurrente o QG, siendo esta a su vez la forma más frecuente de presentación en el 80% de los casos2–5. Cinco de nuestros pacientes (83,33%) presentaron una forma monosintomática del síndrome de Melkersson-Rosenthal en forma de QG, mientras que solo uno (16,66%) presentó una forma oligosintomática de éste (tumefacción labial junto con lengua fisurada). Ningún paciente asoció la forma completa del síndrome ni datos de parálisis facial o cualquier otro signo o síntoma neurológico.
La etiología de la QG de Miescher permanece desconocida, aunque se ha relacionado con factores genéticos6, alérgicos7–12 e infecciosos13. Son varios los casos descritos en la literatura que relacionan un foco infeccioso de origen odontógeno con la patogénesis de la QG14–16, con remisión o mejoría de la misma con el tratamiento de la infección. En una de nuestras pacientes (número 6) fueron diagnosticados episodios de repetición de infección odontógena que cedieron con tratamiento antibiótico. A pesar de remitir la infección siguió presentando episodios agudos de QG. Esta misma paciente presentaba sensibilización a sales de níquel, sin utilización de este material en prótesis dentales o material instrumental. Aunque podrían plantearse ambas causas como posible etiología de su QG, no se ha encontrado una relación temporal ni de causa-efecto que lo justifique hasta el momento actual. Múltiples sustancias han sido implicadas en la etiología de la QG, tales como el chocolate11 y los aditivos alimentarios, los cinamatos y los benzoatos, con mejoría de la clínica al eliminarlos de la dieta7,8. La sensibilización a metales como el oro y el mercurio también han sido factores involucrados en la patogenia10.
La QG es una enfermedad infrecuente, que aunque parece presentarse a cualquier edad, incluso en la infancia17, muestra predilección por la segunda o tercera décadas de la vida18. En nuestra serie de casos el rango de edad se sitúa entre los 29 y los 74 años, sin incluir casos infantiles, con un predominio femenino (66,66%), hallazgo ya descrito en estudios previos19–21. En nuestra revisión hemos recogido un número total de 6 pacientes con QG en un periodo de 17 años.
La QG afecta característicamente al labio superior, y con menor frecuencia al inferior, aunque está descrita la afectación de otras regiones orales y faciales, como sucede en dos de nuestros pacientes (33,33%), incluida la cara, la mucosa oral, las encías, la lengua, la faringe y la laringe18. La forma de presentación más frecuente consiste en la tumefacción aguda y asintomática de los labios de horas a días de duración. Inicialmente los episodios son autolimitados, desapareciendo totalmente la clínica, aunque con las recidivas los labios permanecen con cierto grado de edema indurado y firme. Puede aparecer dolor o quemazón, sobre todo si la afectación oral se asocia a eritema, fisuras, erosiones o descamación labial. La afectación de otras áreas faciales puede incluir adenopatías regionales22, como se describe en una de nuestras pacientes. En ninguno de los casos estudiados se presentaron síntomas sistémicos, aunque puede aparecer fiebre y mal estado general asociados a los brotes18,22.
El diagnóstico de QG se realiza mediante los hallazgos clínicos confirmados con la histología. En el estudio anatomopatológico se observan granulomas no necrotizantes, edema, linfangiectasia e infiltración linfocítica perivascular. Los granulomas no caseificantes en la dermis no siempre se encuentran presentes, sobre todo en las fases iniciales, por lo que su ausencia no excluye esta patología. Por tanto, no siempre hay cambios histológicos específicos asociados20. En el diagnóstico diferencial se deben tener en cuenta aquellas patologías que cursen con edema facial, así como aquellas enfermedades de etiología granulomatosa y en general cualquier tipo de macroqueilía crónica.
En la literatura son múltiples los artículos que relacionan la QG de Miescher con la enfermedad de Crohn23,24. En una serie de 14 pacientes con QG se observó un 30% de asociación con enfermedad de Crohn, mostrando otro 43% irregularidades gastrointestinales menores, sin cambios detectables sugestivos de enfermedad inflamatoria intestinal23. En nuestro grupo de casos no se presentaron alteraciones gastrointestinales ni se diagnosticó enfermedad de Crohn durante el seguimiento. En ninguno de ellos se realizaron exploraciones endoscópicas, al no existir clínica ni datos en la exploración física que lo justificase, estando con ello en concordancia con lo recomendado en estudios previos20.
La dificultad terapéutica en el control de esta enfermedad se refleja en las diversas modalidades de tratamiento descritas, sin existir consenso al respecto; además, al tratarse de un proceso infrecuente, no existen estudios controlados frente a placebo para evaluar la eficacia de los distintos tratamientos. La terapia combinada con triamcinolona intralesional, junto con clofazimina o dapsona, es una de las opciones terapéuticas más utilizadas25,26. Otros tratamientos descritos incluyen prednisona, hidroxicloroquina, sulfasalacina20, antihistamínicos, tetraciclinas27, metronidazol28, macrólidos29, talidomida30 e infliximab31. La queiloplastia se reserva para los casos que provocan importantes deformaciones que no responden a tratamiento médico. Sin embargo, el curso clínico y la respuesta terapéutica de los pacientes con QG es impredecible en muchas ocasiones, siendo frecuentes las remisiones espontáneas y las recidivas. En nuestra serie 4 de los 6 pacientes (66,66%) respondieron a tratamiento médico, un paciente no acudió a las visitas de revisión desapareciendo del seguimiento y otro presentó recurrencia de la clínica, pese a la utilización de múltiples pautas terapéuticas. El tratamiento corticoideo intralesional fue el más utilizado, aunque se acompañó de otros fármacos para reducir su administración en los casos en los que fue necesario prolongar la terapia.
Respecto a las limitaciones de nuestro estudio se debe tener en cuenta el escaso número de pacientes, junto con el carácter retrospectivo en la revisión de los datos clínicos. Ambas circunstancias podrían condicionar, en cierta medida, los resultados mostrados. Por otro lado, el incluir solo los casos con diagnóstico clínico e histológico conlleva un posible infradiagnóstico de esta entidad, al perder aquellos pacientes en los que no se realizó confirmación histológica.
En conclusión, de acuerdo con los datos que ofrece nuestro estudio y los recogidos en la literatura, la QG de Miescher es una patología infrecuente de difícil diagnóstico y tratamiento, siendo una entidad independiente dentro del grupo de las granulomatosis orofaciales, y cuya forma de presentación más frecuente es aquella no asociada a otros síntomas o signos ni formando parte del síndrome de Melkersson-Rosenthal. Un mayor conocimiento de su patogénesis y la realización de ensayos clínicos que evalúen la eficacia de los diferentes tratamientos disponibles, serían necesarios para aumentar el conocimiento sobre esta entidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.