INTRODUCCION
Es bien conocido que en los pacientes trasplantados existe mayor incidencia que en la población general de carcinomas cutáneos, trastornos linfoproliferativos y sarcomas de Kaposi, mientras que otras neoplasias más comunes (de pulmón, próstata, mama, colon o cuello uterino) no aumentan su incidencia en los trasplantados1. Un patrón de frecuencias similar se observa en otros estados de inmunodepresión como el síndrome de inmunodeficiencia adquirida (SIDA) que se le atribuye al papel oncogénico de ciertos virus.
Los tumores cutáneos son las neoplasias más frecuentes y su incidencia varía según la latitud entre el 4 y el 5 % en climas templados y el 15 % en países subtropicales2. Le siguen en frecuencia los trastornos linfoproliferativos, que aparecen en el 1, 1,8, 2,2 y 4,6 % de los trasplantados de riñón, hígado, corazón y corazón/pulmón, respectivamente3, con una incidencia muy superior a la del resto de la población.
Aunque en los adultos trasplantados las neoplasias más frecuentes son los tumores cutáneos (38 %) seguidos por los linfomas (15 %), en la población pediátrica trasplantada las proporciones se invierten, y son más frecuentes los linfomas (50 %) que los tumores cutáneos (20 %)4.
DESCRIPCION DEL CASO
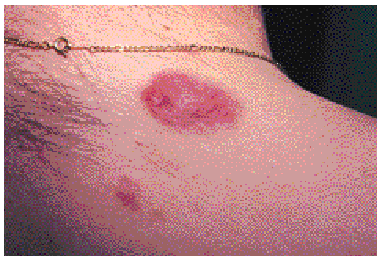
Un varón de 41 años, trasplantado renal 11 años antes y en tratamiento con ciclosporina A (175 mg/día) y prednisona (5 mg/día), consultó por presentar un nódulo asintomático en la espalda demenos de un año de evolución. En la exploración se apreciaba, en región supraescapular derecha un nódulo eritematovioláceo de 4 x 3 cm (fig. 1), blando y herniable, y una mácula eritematotelangiectásica de 2 cm de diámetro. En la región escapular izquierda y lumbar se observaban tres lesiones características de anetodermia ovales, de 2 a 3 cm de diámetro mayor, inadvertidas para el paciente.
Fig. 1.--Nódulo eritematovioláceo anetodérmico en región supraescapular derecha.
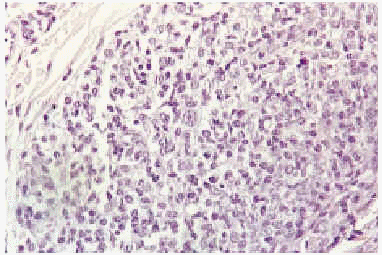
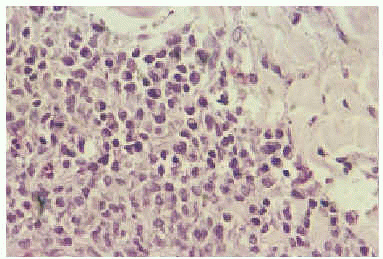
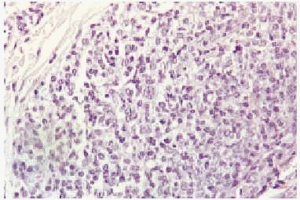
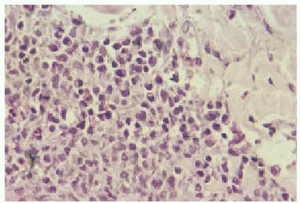
Las biopsias del nódulo supraescapular mostraron acumulaciones nodulares de elementos linfoides en dermis e hipodermis sin epidermotropismo. El infiltrado estaba fundamentalmente compuesto por células linfoides atípicas de pequeño y mediano tamaño (fig. 2), de contornos irregulares, núcleo identado y con algunas mitosis dispersas. Ocasionalmente se observaban algunas células voluminosas con un nucléolo central prominente, de aspecto inmunoblástico, y en la periferia de algunos nódulos aparecían pequeñas acumulaciones de células plasmocitoides (fig. 3). El estudio inmunohistoquímico mostró un predominio de células CD79a+ y CD20+ con ocasionales células CD30(Ki1)+. Las tinciones para cadenas ligeras de las inmunoglobulinas mostraban cadenas kappa en gran parte de las células, con tinción negativa para cadenas lambda. Asimismo se observó positividad para LMP-1, un marcador de infección latente por el virus de Epstein-Barr (VEB). Con tinción de orceína aparecían escasas fibras elásticas fragmentadas en dermis papilar y en el centro de algunos nódulos. En la mácula eritematosa vecina al anterior nódulo, la biopsia sólo reveló infiltrados dérmicos perivasculares de predominio linfocítico, con rarefacción y fragmentación de las fibras elásticas en la zona central.
Fig. 2.--Proliferación de células linfoides atípicas de pequeño y mediano tamaño, algunas de aspecto inmunoblástico (centro foto).
Fig. 3.--Acumulaciones de células plasmocitoides en la periferia de algunos nódulos.
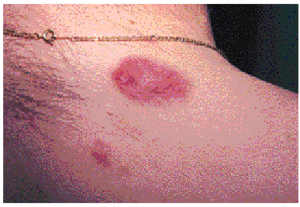
Se realizó estudio de extensión, mediante ecografía abdominal, tomografía computarizada (TC) toracoabdominal y cervical, y biopsia de médula ósea, y se descartó afectación sistémica. Con el diagnóstico de trastorno linfoproliferativo cutáneo postrasplante se procedió a disminuir la dosis de ciclosporina A de 175 a 100 mg/día, con remisión completa del nódulo tumoral en un mes, dejando dos lesiones anetodérmicas residuales (fig. 4). Posteriormente se realizó radioterapia de la zona supraescapular con 40 Gy.
Fig. 4.--Regresión de los nódulos tumorales tras un mes de disminución de la ciclosporina A, que han dejado dos lesiones anetodérmicas.
Durante los 5 años posteriores de seguimiento no se produjo ninguna recidiva del trastorno linfoproliferativo, aunque a los 3 años la disfunción progresiva renal obligó a reintroducir la hemodiálisis, suspendiéndose el tratamiento inmunosupresor.
DISCUSION
Desde 1969 se viene observando el frecuente desarrollo de neoplasias linfoides como complicación en pacientes trasplantados que recibían tratamiento inmunosupresor. Éstas se describieron inicialmente5,6 en trasplantados renales, en los cuales se observó una elevada incidencia de «reticulosarcomas» (linfomas de células grandes) extranodales, en particular del sistema nervioso central (SNC). Fueron considerados linfomas malignos por su rápida progresión y su elevada mortalidad, pero más tarde se comprobó que a menudo regresaban tras la reducción de la terapia inmunosupresora7, cuestionándose su malignidad.
También se observó que estas neoplasias linfoides, generalmente de tipo B, solían asociarse a una infección por el VEB, al cual se atribuyó una importante función en su patogenia8. Se ha postulado que la infección por este herpesvirus linfotrópico, ya sea primoinfección o reactivación, podría producir inicialmente la expansión policlonal de células B; debido a la supresión de la inmunovigilancia de las células T, con el tiempo acumularían mutaciones de oncogenes y genes supresores tumorales, abocando finalmente a la selección de clones malignos que seguirían presentando ADN episomal del VEB.
Las presentaciones clínicas de los trastornos linfoproliferativos postrasplante son muy variadas, e incluyen adenopatías asintomáticas, cuadros similares a la mononucleosis infecciosa atípicos y/o graves, y uno o más tumores nodales y/o extranodales9. A diferencia de lo que ocurre en los inmunocompetentes, los trastornos linfoproliferativos postrasplante suelen ser extranodales. Es muy frecuente la afectación gastrointestinal y el órgano trasplantado también suele estar afectado, confundiéndose con un rechazo. De igual manera el espectro histológico, fenotípico y genotípico es muy amplio, y comprende desde proliferaciones polimorfas policlonales semejantes a una infección viral florida, hasta proliferaciones monomorfas monoclonales que cumplen criterios de linfoma9. El pronóstico es sombrío, con un índice de mortalidad del 50 al 80 %10, que depende principalmente del tipo de órgano trasplantado, del régimen inmunosupresor y de la sintomatología de presentación.
El tratamiento de elección consiste en disminuir la inmunosupresión, que induce la regresión del 23 al 50 % de los casos10. Otras medidas que pueden adoptarse como tratamiento de primera línea son la escisión quirúrgica y la radioterapia cuando la enfermedad sea limitada y la localización lo permita11. También se utilizan en la prevención fármacos antivirales como el aciclovir y el ganciclovir aunque su efectividad como tratamiento no está demostrada. En una segunda línea11 se encuentran modalidades terapéuticas como el interferón alfa o anticuerpos monoclonales anticélulas B, mientras que la quimioterapia se reserva como último recurso, debido a su elevada mortalidad.
Respecto a los casos de afectación cutánea primaria, desde que en 1992 Gonthier et al12 describieran el primer caso de trastorno linfoproliferativo postrasplante cutáneo hasta la fecha se han descrito alrededor de 20 casos. Llama la atención que la mayoría sean de tipo B13-19, mientras que en la población inmunocompetente los linfomas B representan sólo el 20 % de los linfomas cutáneos primarios. Esto seguramente sea reflejo del importante papel etiopatogénico del VEB, presente en todos los trastornos linfoproliferativos cutáneos de tipo B, mientras que en los de tipo T20-24 estaba constantemente ausente.
También llama la atención la escasez de publicaciones sobre estos trastornos cutáneos, la mayoría como casos aislados como el nuestro, excepto dos pequeñas series: en 1993, McGregor et al13 en una serie de 673 trasplantados renales, recogieron 4 casos de linfomas cutáneos (frente a 11 linfomas sistémicos); y más recientemente, en 2000, Caillard et al25 en una serie de cerca de 10.000 trasplantados renales recogen 53 casos de trastorno linfoproliferativo postrasplante de los cuales cuatro afectaban piel o mucosas. Sin embargo, otras amplias series de trasplantados no recogen ningún caso de trastorno cutáneo.
Por otra parte, la asociación de elastólisis, anetodermia y linfoma no es casual. Se ha descrito pérdida local del tejido elástico en numerosas ocasiones asociada a diversos trastornos linfoproliferativos de estirpe B como hiperplasias linfoides benignas cutáneas, linfomas linfoplasmocitoides cutáneos y plasmocitomas cutáneos, así como en el mieloma múltiple y también en linfomas cutáneos T como la cutis laxa granulomatosa. Recientemente, Kasper et al17 describieron un caso de gran similitud con el nuestro en una trasplantada renal que desarrolló múltiples nódulos anetodérmicos que correspondían a un trastorno linfoproliferativo B con acumulaciones de células linfoplasmacitoides en la periferia que mostraban restricción para cadenas lambda y elastólisis peritumoral y, al igual que en nuestro caso, las lesiones de anetodermia precedieron al trastorno linfoproliferativo cutáneo.
AGRADECIMIENTOS
Deseamos expresar nuestro agradecimiento al Prof. Dr. Jerónimo Forteza Vila por el estudio inmunofenotípico.