La pitiriasis rubra pilaris (PRP) aguda postinfecciosa es una variante de la forma juvenil de PRP (tipo III de Griffiths) caracterizada por la ausencia de antecedentes familiares, curso agudo relacionado con un episodio febril previo y buen pronóstico. Clínicamente puede simular otras enfermedades mediadas por superantígenos, como los exantemas escarlatiniformes o el síndrome de la escaldadura estafilocócica; sin embargo, su histología y tratamiento son distintos. Presentamos 4 casos de PRP aguda postinfecciosa que ilustran las características clínicas de este proceso infrecuente y revisamos los posibles mecanismos fisiopatogénicos subyacentes.
Acute postinfectious pityriasis rubra pilaris (PRP) is a variant of juvenile PRP (Griffiths type III) characterized by no family history, an acute course associated with a prior fever, and good prognosis. Clinical features may resemble other superantigen-mediated diseases, such as scarlatiniform rash or staphylococcal scalded skin syndrome, but its histology and treatment are different. We present 4 cases of acute postinfectious PRP that illustrate the clinical features of this uncommon disease and we review possible underlying pathogenic mechanisms.
La pitiriasis rubra pilaris (PRP) es una dermatosis crónica, infrecuente en niños, caracterizada por la aparición de pápulas hiperqueratósicas foliculares, placas eritemato-escamosas y queratodermia palmoplantar 1,2. Se trata de un trastorno de la queratinización causado por una epidermopoyesis acelerada, en la que se cree que subyacen defectos en el metabolismo de la vitamina A, hipogammaglobulinemia o el déficit aislado de IgA 3. En muchos casos hay un antecedente de infección, cuadro febril, exposición solar o traumatismo. Griffiths propuso en 1980 una clasificación en 5 grupos 4. Sin embargo, algunos casos son difícilmente encuadrables en ella. En 1983 Larregue et al propusieron una nueva variante, como subtipo de la forma III de Griffiths, la PRP aguda juvenil o postinfecciosa, poco documentada en la literatura 5.
Casos clínicosPresentamos 4 pacientes que acudieron a nuestra consulta de Dermatología pediátrica para diagnóstico y tratamiento de una erupción eritemato-descamativa generalizada aparecida entre 5 y 10 días después de un cuadro febril. La información clínica más relevante se resume en la tabla 1.
Datos clínicos más relevantes de los 4 pacientes diagnosticados de pitiriasis rubra pilaris aguda postinfecciosa
| Paciente 1 | Paciente 2 | Paciente 3 | Paciente 4 | |
| Edad (años) | 1,5 | 1,5 | 3 | 2,5 |
| Motivo de consulta | Erupción generalizada | Eritrodermia, fiebre, cuadro catarral y diarrea | Erupción eritemato-descamativa. No respuesta a corticoides orales ni antihistamínicos | Erupción generalizada |
| Antecedentes patológicos | Bronquitis y otitis de repetición. Dermatitis seborreica | Sin interés | Eritema multiforme | Sin interés |
| Antecedente de infección antes del cuadro cutáneo | Sí (cuadro febril) | Sí, inicio simultáneo | Sí (vías respiratorias altas) | Sí (cuadro febril), ibuprofeno |
| Exploración física | BEG. Eritema y descamación muy fina y placas eritemato-escamosas. Eritema palmoplantar y descamación laminar en pulpejos, zonas vulvar, perianal e interglútea | Placas eritemato-descamativas. Fisuras peribucales y perioculares, secreción purulenta conjuntival, edema labial y afta yugal | Eritrodermia descamativa, pápulas foliculares e islotes de piel sana, queratodermia palmoplantar anaranjada | Placas eritemato-anaranjadas, descamativas, micropápulas e islotes de piel sana. Descamación furfurácea en cuero cabelludo |
| Exploraciones complementarias | AG: leucocitos 17.000l/mm3 (52 % N, 40 % L), resto normal. Cultivos de sangre, piel y mucosas negativos. Estudio de poblaciones linfocitarias normal. Serología parvovirus B19 negativa. Biopsia cutánea: sugestiva de PRP | AG: leucocitos 14.900l/mm3 y AST 66 UI/mm3. Cultivos: S. aureus (toxina exfoliativa B) en exudado conjuntival y enterovirus en coprocultivo | Biopsia cutánea: sugestiva de PRP | No |
| Diagnóstico inicial | SSSS frente a PRP aguda postinfecciosa | SSSS | PRP aguda postinfecciosa | PRP aguda postinfecciosa |
| Tratamiento inicial | Cloxacilina 250mg/6h vo y pomada de neomicina | Cloxacilina iv, antitérmicos y pomada de ácido fusídico | Emolientes y ácido salicílico tópicos | Hidroxicina, emulsión de metilprednisolona aceponato, baños de avena y champú de brea |
| Evolución | Ver texto (casos clínicos) | Ver texto(casos clínicos) | Curación (3 semanas), máculas hipocrómicas residuales. No nuevos brotes (un año de seguimiento) | Curación (5 semanas), máculas hipocrómicas residuales. No nuevos brotes (un año de seguimiento) |
AG: analítica general; BEG: buen estado general; iv: vía intravenosa; L: linfocitos; N: neutrófilos; PRP: pitiriasis rubra pilaris; SSSS: síndrome de la escaldadura estafilocócica; vo: vía oral.
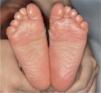
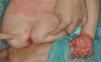
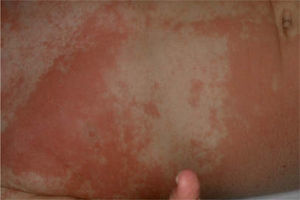
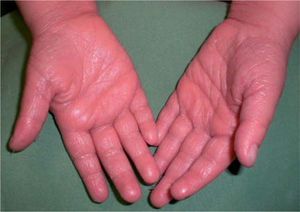
Una niña de 18 meses acudió a Urgencias por presentar una erupción generalizada de tres días de evolución. Inicialmente fue diagnosticada de síndrome de la escaldadura estafilocócica (SSSS), por lo que se decidió el ingreso y tratamiento con cloxacilina 250mg/6 horas por vía oral y pomada de neomicina en los orificios naturales (tabla 1). A las 24 horas fue revalorada, observándose un exantema generalizado de predominio en la zona perianal y facial, con islotes de piel respetada en el tronco, hiperqueratosis folicular y queratodermia palmoplantar anaranjada (figs. 1 y 2). La clínica característica, junto al resultado de la biopsia cutánea, llevaron al diagnóstico definitivo de PRP aguda postinfecciosa. La paciente fue dada de alta a los 8 días con tratamiento tópico (acetónido de triamcinolona al 0,1 % en crema Lanette) e hidroxicina. Después de una semana seguían apareciendo nuevas lesiones, por lo que se inició tratamiento oral con cápsulas de acitretino 0,6mg/kg/día; se advirtió a los padres que la medicación debía ser administrada a oscuras, abriendo la cápsula y espolvoreando el contenido sobre una tostada con mantequilla o cacao. A los dos meses de tratamiento sólo quedaban zonas hipopigmentadas residuales. Tomó una dosis acumulada de 606mg de acitretino en 5 meses. Al año de seguimiento fue dada de alta, sin presentar nuevos brotes de lesiones.
Paciente 2Un niño de 18 meses de edad, natural de Rusia y adoptado hacía 6 meses, ingresó por erupción generalizada con fiebre de hasta 39°C, cuadro catarral y diarrea. Las lesiones se iniciaron en la zona peribucal y periocular y evolucionaron hacia una eritrodermia de progresión céfalo-caudal. Con la sospecha inicial de SSSS se inició tratamiento con cloxacilina intravenosa, antitérmicos y ácido fusídico tópico en las zonas periorificiales.
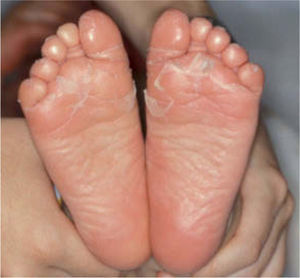
Una semana después llamaba la atención la presencia de grandes placas eritemato-descamativas, secas, constituidas por micropápulas localizadas en la zona extensora de las extremidades, área centro-facial, cuero cabelludo y nuca (fig. 3). Todas las uñas mostraban onicólisis distal, coloración amarillenta e hiperqueratosis subungueal. Todo ello sugería el diagnóstico de PRP aguda postinfecciosa. Se pautó tratamiento con crema de prednicarbato, hidroxicina y baños con brea; fue dado de alta tres días más tarde. Ante la persistencia de las lesiones, un mes después se pautó acitretino oral (0,5mg/kg) durante dos meses, con mejoría del cuadro. A pesar de ello, durante los siguientes 6 meses experimentó rebrotes leves de la erupción coincidiendo con cuadros diarreicos o catarrales, que de forma constante mejoraban con amoxicilina-ácido clavulánico por vía oral. A los 11 meses el paciente estaba asintomático, quedando únicamente coloración amarillenta y discreta onicólisis de la segunda uña del pie izquierdo.
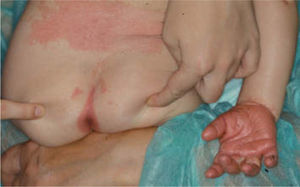
Los datos más relevantes de los pacientes 3 (fig. 4) y 4 se resumen en la tabla 1.
DiscusiónSegún la clasificación de Griffiths de 1980, pueden distinguirse 5 formas de PRP tomando como base la edad de aparición, la evolución, las características clínicas y el pronóstico 4. La forma clásica del adulto (tipo I) y la clásica juvenil (tipo III) difieren únicamente en la edad de aparición, siendo la evolución más favorable en los niños que en los adultos. La tipo III es la forma más frecuente en niños y tiene tendencia a la recidiva 6. La forma juvenil circunscrita (tipo IV) es una forma común en niños, más limitada en su extensión, caracterizada por la aparición de placas hiperqueratósicas en codos y rodillas. La tipo II es la forma atípica del adulto, y la tipo V la forma atípica juvenil 4.
En 1983 Larregue propuso un nuevo subgrupo, la PRP aguda postinfecciosa, morfológicamente indistinguible de la tipo III. Sus características distintivas son: a) ausencia de antecedentes familiares; b) aparición durante la infancia, después del primer año de vida; c) presencia de un episodio infeccioso febril previo; d) eritema escarlatiniforme seguido de la aparición de pápulas foliculares semanas después; e) ausencia de alteraciones analíticas, excepto las derivadas del proceso infeccioso; f) aspecto clínico similar a la PRP infantil clásica, y g) curso agudo, buena evolución –aunque prolongada– y sin tendencia a la recidiva 5,7,8.
La PRP es un trastorno de la queratinización causado por una epidermopoyesis acelerada. Sin embargo, en la variante aguda es llamativa la similitud inicial con una enfermedad mediada por superantígenos, como el SSSS, la escarlatina, el síndrome del shock tóxico y la enfermedad de Kawasaki 9. Son rasgos comunes a todas estas entidades la lengua aframbuesada, los labios brillantes y fisurados, el eritema flexural (sobre todo perineal) seguido de descamación fina, el eritema palmoplantar y los exantemas generalizados 10. En los casos de PRP, días o semanas después aparecen las lesiones típicas (pápulas foliculares, islotes de piel respetada en el tronco, queratodermia palmoplantar anaranjada). El estado hiperproliferativo epidérmico puede estar provocado por una reacción mediada por superantígenos, desencadenada por una infección previa.
Existen algunas evidencias que relacionan esta forma de PRP con las enfermedades mediadas por superantígenos:
- 1.
Similitud, sobre todo en las fases iniciales, con una escarlatina o una escaldadura estafilocócica, ya descrita por otros autores 7,9. Es atribuible a la liberación de gran cantidad de citoquinas típica de estos cuadros. El desarrollo posterior de lesiones típicas de PRP se puede deber a la acción de la respuesta inflamatoria sobre los queratinocitos.
- 2.
Existencia de variantes de enfermedades que cursan con trastorno de la queratinización mediado por una inflamación, como la psoriasis, en especial la psoriasis guttata, que se acepta que aparece después de infecciones bacterianas. También se ha descrito después de una enfermedad de Kawasaki 11.
- 3.
Existencia de variantes de enfermedades como la dermatomiositis tipo Wong, que debuta con una erupción similar a una PRP 12,13, y que se ha relacionado con una respuesta inmunológica a una infección por parvovirus B19 14,15.
En conclusión, queremos destacar la existencia de esta forma de PRP, que debe incluirse en el diagnóstico diferencial de las enfermedades mediadas por superantígenos en su fase inicial, de la cual puede ser indistinguible. Creemos que ello es debido a la masiva liberación de citoquinas en la piel. En la segunda fase, una respuesta inflamatoria más específica, por un mecanismo de reactividad cruzada con antígenos del microorganismo desencadenante o por idiosincrasia, alteraría la diferenciación de los epitelios folicular y cutáneo, al igual que en las PRP hereditarias, provocando las lesiones típicas.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.