En el mundo desarrollado la pelagra es una entidad rara confinada a unos pocos grupos de riesgo. Afecta especialmente a personas alcohólicas, con transgresiones dietéticas, malabsorción intestinal o en tratamiento con determinados medicamentos. El objetivo del presente trabajo es realizar un estudio de las características clínicas, histopatológicas y epidemiológicas de los pacientes diagnosticados de pelagra en nuestro centro, y compararlo con los hallazgos «clásicos» de esta entidad.
Pacientes y métodosSe realiza un estudio retrospectivo de los pacientes con hallazgos clínicos y/o patológicos de pelagra en nuestro centro en el periodo comprendido entre 1998 y 2009.
ResultadosSiete pacientes cumplían los criterios de inclusión. Todos eran varones y los factores predisponentes más importantes fueron el alcoholismo y la transgresión dietética. Todos mostraban un cuadro de fotosensibilidad, donde el dorso de los antebrazos fue el área más afectada y el dorso del pie la zona donde las lesiones eran más graves. Los hallazgos histopatológicos más constantes fueron la presencia de vasos dilatados asociados a una extravasación hemática, con escaso o nulo infiltrado inflamatorio. Los cambios epidérmicos fueron variados e incluyeron cambios sugestivos de pelagra en grado leve, como una palidez de la epidermis y cierto grado de balonización de los queratinocitos, pero también otras alteraciones como ampollas con necrosis epidérmica e hiperqueratosis. En la mayoría de los pacientes la sospecha clínica inicial no fue de pelagra. Casi todos asociaban una discreta clínica extracutánea.
ConclusionesAnte pacientes con lesiones en áreas fotoexpuestas se debe descartar pelagra. Para ello se deben investigar los factores predisponentes de pelagra, la situación social del paciente y la presencia de alteraciones digestivas y/o neurológicas.
In the developed world, pellagra is a rare condition that is restricted to a small number of at-risk groups. It mainly affects alcoholic patients and those with dietary deficiencies, with intestinal malabsorption, or in treatment with certain drugs. The aim of this study was to analyze the clinical, histopathological, and epidemiological characteristics of patients diagnosed with pellagra in our hospital and to compare the results with the findings traditionally described for this disease.
Patients and methodsWe undertook a retrospective study of patients with clinical or pathological evidence of pellagra who were seen in our hospital between 1998 and 2009.
ResultsSeven patients met the inclusion criteria. All were men and the most common predisposing factors were alcoholism and dietary deficiency. All exhibited photosensitivity mainly affecting the forearms and the upper surface of the feet, where the lesions were more severe. The most consistent histopathological findings were the presence of dilated blood vessels with extravasation and little or no inflammatory infiltrate. Various changes were observed in the epidermis, including those suggestive of mild pellagra, such as epidermal pallor and some degree of ballooning of the keratinocytes. Other abnormalities such as epidermal necrosis and hyperkeratosis were also observed. In most patients, pellagra was not initially suspected. Additional noncutaneous findings were observed in almost all cases.
ConclusionsPellagra should be ruled out in patients with lesions on sun-exposed areas. Predisposing factors for pellagra should be assessed along with the social situation of patients and the presence of digestive or neurological abnormalities.
Aunque en el pasado la pelagra supuso una enfermedad de proporciones epidémicas en nuestro medio, en la actualidad es una rareza confinada a una serie de grupos de riesgo. Desde su descripción original por Gaspar Casal en 1735 y la identificación de la nicotinamida como factor preventivo de la pelagra por Goldberger en 1926, poco se ha avanzado en el conocimiento de esta enfermedad1,2. Tanto es así que ni el tratamiento ni los criterios diagnósticos basados en la clínica han variado en los últimos 90 años. La diferencia entre esos primeros tiempos de la pelagra y hoy día, probablemente sea nuestra falta de experiencia, debido a lo infrecuente que resulta actualmente. Es por ello que a continuación exponemos nuestra experiencia con esta entidad.
Pacientes y métodosSe revisaron los archivos clínicos e histopatológicos desde 1998 hasta 2009 en busca de pacientes con el diagnóstico de pelagra o síndrome pelagroide del Hospital Dr. José Molina Orosa de Lanzarote. Los criterios de inclusión se basaron en: a) unos hallazgos clínicos compatibles con pelagra, es decir, una erupción cutánea más o menos simétrica localizada en áreas fotoexpuestas o unos hallazgos histopatológicos consistentes en una palidez de las capas altas de la epidermis con balonización de los queratinocitos; b) una resolución del brote tras la administración de nicotinamida, y c) el descarte de otras patologías. Para ser incluido en el estudio el paciente debía cumplir las tres premisas, excluyéndose el resto.
A través de la historia clínica se valoró edad, sexo, factores predisponentes para padecer pelagra, hábitos tóxicos —con especial hincapié en la ingesta de alcohol—, situación social, forma de presentación clínica, alteraciones analíticas, sospecha diagnóstica inicial, tratamiento y evolución del brote a largo plazo. Así mismo, se examinaron los hallazgos histopatológicos de las biopsias realizadas.
Para los datos de incidencia y prevalencia se consultaron las memorias anuales del hospital, así como los datos demográficos según el centro de datos del Cabildo Insular de Lanzarote3.
ResultadosSiete pacientes cumplieron los criterios de inclusión, y son el objeto del presente estudio. Las tablas 1-3 exponen respectivamente los hallazgos epidemiológicos, clínicos e histopatológicos.
Hallazgos epidemiológicos
| Edad/año | Sexo | Antecedentes patológicos | Alcoholismo* | Dieta | Situación social | |
| Caso 1 | 611998 | V | - Sin interés | Excesivo | Escasa | Vive solo sin apoyo familiar |
| Caso 2 | 371999 | V | - C. de laringe- Laringectomizado- Epilepsia | Excesivo | Una comida día | Vive solo, se hace la comida, sin apoyo familiar |
| Caso 3 | 592001 | V | - C. de esófago- Anastomosis esófago-intestinal- C. epidermoide trígono mandibular- Radioterapia- HTA | Excesivo | Dieta escasa a base de caldo, leche y queso | Vive con su mujer |
| Caso 4 | 682005 | V | - Sin interés | Excesivo | Dieta variada pobre en carne | Vive con su hijo albañil, ellos hacen la comida |
| Caso 5 | 432006 | V | - Hepatitis B y C | Moderado | Dieta escasa los últimos meses «a veces no come» | ¿? |
| Caso 6 | 722007 | V | - Psoriasis | No | Dieta a base de legumbre y maíz, sin carne ni pan | Vive solo, se hace la comida. Buen apoyo familiar |
| Caso 7 | 452008 | V | - Epilepsia | No | Normal | Vive con su familia |
| Factores predisponentes para pelagra | |
| Caso 1 | Alcoholismo |
| Transgresión dietética | |
| Caso 2 | Alcoholismo |
| Transgresión dietética | |
| Tratamiento antiepiléptico | |
| Cáncer de laringe | |
| Caso 3 | Transgresión dietética |
| Malabsorción | |
| Alcoholismo | |
| Caso 4 | Alcoholismo |
| Caso 5 | Transgresión dietética |
| ¿Alcoholismo? | |
| Caso 6 | Transgresión dietética |
| Caso 7 | Tratamiento antiepiléptico |
Clasificación de la ingesta de alcohol según The Nacional institute on alcohol abuse and alcoholism22.
C: cáncer; HTA: hipertensión arterial; V: varón.
Hallazgos clínicos y evolución
| Tiempo evolución | Clínica cutánea | Clínica extracutánea | |
| Caso1 | 3 meses | Dorso de manos y piesErosiones, piel hiperpigmentada apergaminadaAmpolla única en pie | Mucosa: lengua depapiladaNeurológica: leve desorientación |
| Caso 2 | 1 mes | Dorso de antebrazos, piernas y caraPlacas de centro pardusco y bordes eritematososLeve eritema facial | No |
| Caso 3 | 15 días | Dorso de pies y antebrazosEritema en antebrazos con borde parduscoEn pies placas eritematoparduscas con úlceras y ampollas | Digestivo: diarreasNeurológica: bradipsiquia |
| Caso 4 | 1 mes | Dorso de antebrazos y dorso de piesPlacas eritematovioláceas y parduscas en pies asociadas a úlceras y ampollas | Mucosa: lengua depapiladaNeurológica: bradipsiquia |
| Caso 5 | 3 años (estacional) | Dorso de antebrazos, cara y pechoEritema facialPlacas de borde eritematodescamativas y centro hiperpigmentado | Digestiva: diarreas, anorexia |
| Caso 6 | 2 meses | Dorso de antebrazos y manosPlacas eritematodescamativas con alguna lesión satélite anular | Neurológica: bradipsiquia |
| Caso 7 | 4 años (estacional) | Dorso de antebrazos y caraPlacas eritematodescamativas con piel hiperpigmentada | Digestivo: diarreas ocasional |
| Diagnóstico inicial | Analítica | Tratamiento | Evolución brote | Evolución largo plazo | |
| Caso1 | Pelagra | No se realizó | Nicotinamida 100 mg/díaFotoprotección | Resolución | No disponible |
| Caso 2 | Pelagra | No se realizó | Nicotinamida 150 mg/día | Marcada mejoría al mes | No disponibleExitus por C. de laringe en 1999 |
| Caso 3 | Pseudoporfiria cutánea tarda | Hb 9,1; Prot T4,6, Alb 2,4; Col 132; GGT 160, Fe 26; Porfirinas N; 5 OH indolacético N | Becozyme C forte® 3 c/díaDieta hiperproteica | Resolución en 1,5 meses | ExitusPreciso ingreso por malnutrición, no recidiva pelagra |
| Caso 4 | Pelagra | Col 133; Fe 59; Porfirinas N, ANA N, 5 OH indolacético N | Becozyme C Forte 3 c/ día | Resolución | No disponible |
| Caso 5 | Lupus | Fe 39; porfirinas N; 5 OH indolacético N | Becozyme C forte 3 c/ díaFotoprotector | Resolución en 1,5-2 meses.Aumento ponderal | No disponible |
| Caso 6 | Dermatitis de contacto fotoinducida | ANA N; 5 OH indolacético N | Becozyne C forte 3 c/ díaFotoprotectorCorticoides tópicos | Resolución | Rebrote 6 mesesNo nuevos brotes |
| Caso 7 | Lupus, erupción polimorfa lumínica | Ferritina 19; ANA N; Porfirinas N; 5 OH indolacético N | FotoprotectorCorticoides tópicos | Resolución | Sin brotes |
ANA: anticuerpos antinucleares; Alb: albúmina; C: cáncer; Col: colesterol; Fe: hierro; Hb: hemoglobina; N: normal; Prot T: proteínas totales.
Hallazgos histopatológicos
| Córnea | Epidermis | Dermis | Inflamación | |
| Caso 1 | Hiperqueratosis compacta | AtrofiaAmpolla subepidérmica con necrosis focal con reepitelización | VasodilataciónExtravasación hemática | Escasos neutrófilos y eosinófilos |
| Caso 2 | Hiperqueratosis compacta con áreas de paraqueratósica | Palidez epidérmicaLeve balonización | VasodilataciónExtravasación hemática | No |
| Caso 3 | Hiperqueratosis paraqueratósica | Acantosis con hipergranulosisAmpolla subepidérmica con necrosis focal con reepitelización | VasodilataciónExtravasación hemáticaQuistes miliumHemosiderófagos | No |
| Caso 4 | Hiperqueratosis compacta | Ampolla subepidérmica con necrosis epidérmicaBalonización | Normal | No |
| Caso 5 | Hiperqueratosis paraqueratósica | AtrofiaLeve espongiosisPalidez epidérmica con leve balonización | VasodilataciónExtravasación hemáticaEdema papilar | Linfocitos perivasculares escasos |
| Caso 6 | Hiperqueratosis paraqueratósica | Leve balonizaciónLeve espongiosis | VasodilataciónExtravasación hemáticaEdema papilar | No |
| Caso 7 | Hiperqueratosis paraqueratósica | HipogranulosisPústula subcórneaLeve palidez epidérmicaLeve balonización | VasodilataciónExtravasación hemática | Pústula subcórnea |
Todos los pacientes eran varones con edades comprendidas entre 37 y 72 años en el momento del diagnóstico, con una edad media de 55 años. La incidencia de pelagra fue de 0,5 casos nuevos/105 habitantes/año, y supuso uno de cada 4.663 pacientes nuevos vistos por la Sección de Dermatología.
El alcoholismo y la transgresión dietética fueron los factores predisponentes hallados en la mayoría de los pacientes. Es de destacar que dos pacientes recibían tratamiento antiepiléptico y que representó el único factor predisponente en uno de ellos (tabla 1).
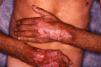
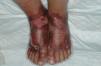
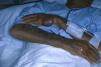
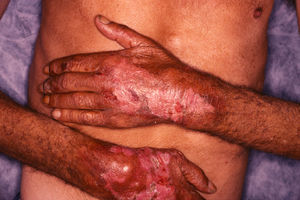
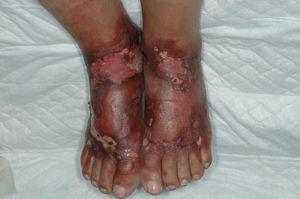
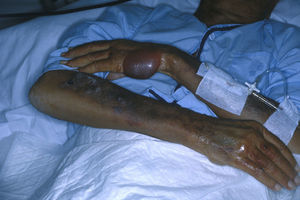
En la forma de presentación clínica (tabla 2) destacamos la constante afectación del dorso de las manos y/o antebrazos, siempre de forma bilateral y simétrica (fig. 1). La cara y el dorso de los pies y/o piernas se afectaron en menor medida, pero mientras en la cara las lesiones eran leves, el dorso de los pies y/o piernas presentaban ampollas y úlceras (figs. 2 y 3).
A pesar de que todos los pacientes presentaban un cuadro clínico compatible con pelagra, sólo se consideró inicialmente ese diagnóstico en tres de ellos. En el resto se barajaron los diagnósticos de lupus, dermatitis de contacto fotoinducida, erupción polimorfa lumínica y pseudoporfiria cutánea tarda.
Aunque de forma leve, casi todos los pacientes presentaron clínica extracutánea. En dos pacientes se hallaron alteraciones en la mucosa oral, en forma de lengua depapilada y mucosa de aspecto atrófico. La clínica gastrointestinal y neurológica fue en forma de diarreas y bradipsiquia o leve desorientación respectivamente. Sin embargo, estas alteraciones sólo se objetivaron después de una entrevista dirigida.
Los análisis realizados no aportaron nada, salvo el descarte de otras patologías.
La evolución fue favorable en todos los casos, pero en dos pacientes la mejoría se retrasó al no realizar correctamente el tratamiento con niacinamida desde un inicio.
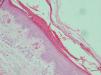
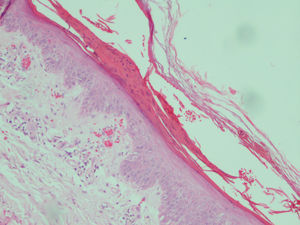
La tabla 3 muestra los resultados histopatológicos. Los hallazgos más constantes fueron la presencia de vasos dilatados asociada a extravasación de hematíes con escaso o nulo infiltrado inflamatorio en la dermis y una hiperqueratosis, compacta o paraqueratósica, en la epidermis. Cuatro casos presentaron balonización de queratinocitos y palidez epidérmica, pero en un grado tan leve que no permitía sospechar el diagnóstico de pelagra (fig. 4). Tres pacientes presentaban ampollas subepidérmicas. En el caso 3 se realizó inmunofluorescencia directa que resultó negativa.
Caso 5. En la histopatología se observa una hiperqueratosis paraqueratósica que acompaña a una epidermis algo atrófica, donde se aprecia una leve espongiosis, palidez y balonización. En la dermis destaca la presencia de vasos dilatados con extravasación hemática (hematoxilina-eosina, ×200).
La pelagra, pese a ser una enfermedad endémica en áreas del tercer mundo y presentar brotes epidémicos en zonas de hambruna o de conflicto bélico4, es una entidad extremadamente infrecuente en los países desarrollados, circunscrita a unos pocos grupos de riesgo. No se conoce la incidencia real en España, pues la casuística española se basa en la publicación de casos aislados y pequeñas series5,6. La única referencia es la serie de Rodríguez-Cuartero et al6 en la que la pelagra supuso un 0,23% de los pacientes ingresados en un hospital. Nuestra serie mostró una incidencia de 0,5 casos nuevos de pelagra/105 habitantes/año.
El desarrollo de pelagra se debe a un déficit de las coenzimas nicotinamida adenina dinucleotide (NAD) y nicotinamida adenina dinucleotide phosphate (NADP) que intervienen entre otros procesos en la glucólisis, el metabolismo de aminoácidos y proteínas y la generación de uniones fosfato de alta energía, lo que explica que sean los tejidos con un alto recambio celular, como la piel y el aparato digestivo, o los de una gran necesidad energética, como el cerebro, los que se vean más afectados por este déficit2,7,8. En el hombre la síntesis de NAD y NADP se realiza a través del ácido nicotínico o la niacinamida, que se obtiene bien directamente por absorción intestinal, bien a través del aminoácido esencial triptófano.
La tabla 4 expone los factores que predisponen a padecer pelagra en el mundo occidental. El alcoholismo se considera el factor más importante en nuestro medio. Probablemente en el paciente alcohólico confluyan una mayor necesidad de niacina con una dieta deficiente9. Esta asociación ocurrió en 4 de los 5 pacientes alcohólicos de nuestra serie. En la infección por el virus de la inmunodeficiencia humana (VIH) se ha demostrado una depleción de los niveles de NAD intracelular10, y es probable que estos pacientes tengan una mayor necesidad de niacina11. No obstante, y a pesar de haberse publicado algunos casos aislados de dicha asociación12,13, no parece que haya una mayor incidencia de pelagra en pacientes seropositivos para el VIH13,14.
Factores predisponentes de pelagra
| Factor predisponente | Posible mecanismo de acción |
| Alcoholismo | Mayor demanda de niacina. Posible asociación a malabsorción y dieta deficitaria |
| Tumor carcinoide | Derivación del triptófano hacia la síntesis de serotonina, con menor producción de niacina |
| Malabsorción intestinal:Enfermedades gastrointestinales crónicasEx enfermedad de Chron1Tumores malignos digestivosEnfermedad de HartnupParasitosis intestinalTuberculosis intestinalOtras | Déficit de niacina por malabsorción intestinal de nicotinamida y triptófano |
| Transgresiones dietéticas: anorexia nerviosa5Otros tipos | Déficit de niacina por ingesta reducida de niacinamida y proteínas |
| Infección VIH13 | Disminución masiva de los niveles de triptófano de origen desconocido |
| Adictos a drogas | Desconocido |
| Medicamentos | |
| Antituberculosos:Isoniacida23PirazinamidaProtionamida | Estructura análoga a la niacina con una inhibición competitiva de la misma. Además se unen a la vitamina B6 (piridoxina) impidiendo la síntesis de niacina |
| Inhibidores de monoamino oxidasa | Estructura análoga a la niacina con una inhibición competitiva de la misma |
| Antiepilépticos:HidantoínasEthionamidaFenobarbitalDiazepán | Inducción enzimática que provoca alteración en la cadena de síntesis de niacinamida |
| 6-mercaptopurina | Inhibe la síntesis de NAD |
| 5-fluorouracilo | Inhibe el metabolismo de triptófano |
| Clorambucilo | Desconocido |
| Azatioprina | Interfiere la cadena de síntesis de niacinamida |
| Cloranfenicol | Interfiere la cadena de síntesis de niacinamida |
| Terapia intravenosa prolongada | |
Otros factores importantes en nuestra serie fueron la transgresión dietética y el tratamiento anticomicial. Acorde a los resultados de nuestra serie, la situación social de los pacientes parece contribuir en gran medida al desarrollo de pelagra; así tres pacientes vivían solos y un cuarto con su hijo, pero eran ellos los responsables de hacerse la comida y confeccionar la dieta (tabla 1).
Aunque clásicamente la pelagra se manifiesta clínicamente por las tres D (dermatitis, diarrea y demencia), a las que se podría añadir una cuarta D (deceso), en la actualidad este patrón clásico raramente se produce, de forma que se manifiesta sólo parcialmente15. En nuestra serie sólo un caso presentó alteraciones cutáneas, digestivas y neurológicas. Si tenemos en cuenta que las alteraciones digestivas y las neurológicas son variadas y poco específicas de pelagra, el diagnóstico de la misma se basa en la inmensa mayoría de casos en las alteraciones cutáneas, que son mucho más específicas16.
Nuestros casos presentaban una clínica bastante sugestiva de pelagra. Sin embargo, sólo en 3 de los 7 pacientes se sospechó inicialmente pelagra. En todos los casos se reconoció la existencia de fotosensibilidad, pero se enfocó hacia otros diagnósticos más comunes en nuestro medio. La clínica extracutánea, que podría ayudar al correcto diagnóstico, no fue referida espontáneamente por los pacientes, evidenciándose sólo tras un interrogatorio dirigido. Este hecho probablemente se deba a que por un lado los pacientes no relacionaban las alteraciones cutáneas con las extracutáneas, y por otro a que estas eran leves y no les daban importancia.
Actualmente no existe ninguna prueba ni marcador de laboratorio que sea útil para el diagnóstico de pelagra. Signos indirectos de malnutrición como hipoproteinemia pueden apoyar el diagnóstico, pero salvo en nuestro caso 3, que presentaba una marcada malabsorción, este dato no fue útil en nuestra serie. También se ha sugerido que una alteración de los niveles de 5OH indolacético en orina de 24horas podría ser un marcador de pelagra. En caso de un aumento de los mismos podría deberse a un tumor carcinoide, que es un predisponente conocido de pelagra. De igual manera, se ha teorizado que su descenso podría indicar un secuestro de triptófano para sintetizar niacina, con la consecuente depleción en la formación de serotonina. Sin embargo, no hay unos valores establecidos, y al menos en nuestros casos no fue de utilidad. Se ha demostrado que las concentraciones sanguíneas de NAD y NADP no tienen una buena correlación con su concentración a nivel tisular, ya que eran normales en pacientes con pelagra17. En un estudio realizado por Seal et al4 determinaron los niveles de los metabolitos de niacinamida, 1-metilnicotinamida y 1-metil-2-piridona-5 carboximida en relación con la creatinina sanguínea en una población angoleña susceptible de padecer pelagra y en enfermos de pelagra. Si bien los enfermos de pelagra mostraron un déficit de los niveles de metabolitos, también se encontraron disminuidos en un 29,4% de la población general, por lo que cabe pensar que en el Tercer Mundo la determinación de estos metabolitos podría ser útil para identificar las poblaciones de riesgo para padecer pelagra, mientras en el mundo occidental queda por determinar si el estudio de los niveles de estos metabolitos puede o no tener valor en el diagnóstico de pelagra4.
Los hallazgos histopatológicos de pelagra varían a lo largo del proceso, siendo inespecíficos en muchos casos18,19. Sin embargo, la presencia de una palidez extrema en el tercio superior de la epidermis, con una balonización importante de los queratinocitos de esa zona, es sugestiva de pelagra20. Ninguno de nuestros casos mostraba estos hallazgos típicos de pelagra. En nuestros pacientes los cambios más constantes fueron la presencia de hiperqueratosis en la epidermis y de dilatación del plexo vascular superficial asociada a extravasación de hematíes a nivel dérmico. En tres casos se hallaron ampollas subepidérmicas. Es necesario precisar que habitualmente las ampollas en la pelagra son intraepidérmicas por una balonización excesiva de los queratinocitos20, pero que también se pueden formar ampollas subepidérmicas18,19,21, posiblemente debido a un mecanismo parecido a las quemaduras solares.
El tratamiento se basa en incidir sobre los factores predisponentes, por ejemplo eliminar la ingesta de alcohol, y la reposición con nicotinamida. Esta se prefiere al ácido nicotínico, ya que el segundo puede provocar alteraciones intestinales, hiperuricemia o trastornos vasomotores18. La dosis inicial debería ser de 100mg de niacinamida/6horas para pasar a 50mg/8horas cuando mejore. Además debería suplementarse con aportes de cinc, piridoxina y magnesio, ya que se ha visto que actúan como cofactores en la vía de síntesis de niacina2,9.
Finalmente, indicar que las Islas Canarias podrían ser un área especialmente proclive a la pelagra, ya que allí confluyen una alta tasa de alcoholemia, niveles de insolación importantes y una dieta en la que predominaba el gofio (harina de maíz tostada). Merece la pena recordar que la sustitución del trigo por el maíz en la dieta fue la causa principal de la epidemia de pelagra que azotó España en el siglo XVIII.
Las conclusiones que se pueden extraer del presente estudio están limitadas por tratarse de un estudio retrospectivo y por el escaso número de pacientes que se presentan. Sin embargo, es de destacar: a) que la pelagra es infrecuente, aunque sigue existiendo en nuestro medio, especialmente en algunos grupos de riesgo como personas alcohólicas, con transgresión dietética o que reciben ciertas medicaciones; b) que debemos incluirla en el diagnóstico diferencial ante cualquier enfermo con fotosensibilidad; c) que precisa de un alto índice de sospecha para poder diagnosticarla y; d) que debe valorarse la situación social en estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.