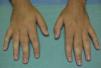
La paquidermodactilia (PDD) es una forma de fibromatosis digital adquirida, infrecuente y benigna, que afecta principalmente a varones adolescentes sin antecedentes familiares1. Se caracteriza por la presencia de tumefacción asintomática, bilateral y simétrica, de la superficie lateral de las articulaciones interfalángicas proximales (IFP) de los dedos 2.°,3.° y 4.°, y ocasionalmente 5.° de las manos1,2. Aunque el diagnóstico es fundamentalmente clínico las biopsias cutáneas muestran hiperqueratosis con ortoqueratosis compacta, aumento del número de fibras de colágeno y de fibroblastos, sin cambios inflamatorios1. El resto de pruebas analíticas y de imagen son normales3.
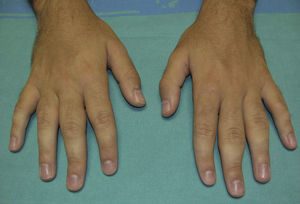
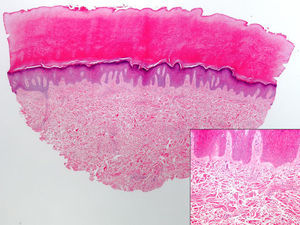
Presentamos el caso de un varón de 19 años, sin antecedentes personales ni familiares de interés, con historia de 2-3 años de evolución de aparición de engrosamiento cutáneo asintomático, localizado inicialmente en ambas superficies laterales de las articulaciones IFP del 5.° dedo de la mano izquierda. Posteriormente, y de forma progresiva, fueron apareciendo cambios similares en las articulaciones IFP de los dedos 2.° al 5.° de ambas manos (fig. 1). En la anamnesis el paciente refería realizar movimientos de entrelazado de las manos frecuentemente. En la exploración llamaba la atención la existencia de múltiples tics faciales, en el tronco y en ambos brazos. La analítica fue normal, incluyendo ANA y factor reumatoide negativos. La radiografía de ambas manos y la resonancia magnética nuclear mostraron engrosamiento de los tejidos blandos circundantes a las articulaciones IFP de los dedos 2.° al 5.° de ambas manos, sin anormalidades óseas ni articulares. Se le realizó una serie ósea que como única anomalía mostró escoliosis dorso-lumbar, con asimetría en la articulación coxofemoral derecha en relación con la escoliosis. La biopsia cutánea mostró lesiones inespecíficas, pero compatibles con PDD (fig. 2) Se solicitó valoración por psiquiatría, donde se le diagnosticó de un trastorno de ansiedad generalizada asociado a tics, por lo que se le recomendó acudir al grupo de trastornos de ansiedad del servicio de psiquiatría. Las lesiones cutáneas han persistido estables hasta la actualidad.
Histológicamente se observa una dermis engrosada a expensas del engrosamiento de los haces de colágeno, junto con un ligero aumento del número de fibroblastos, sin inflamación. La epidermis muestra hiperqueratosis ortoqueratósica y acantosis (hematoxilina-eosina ×5). En el recuadro de la derecha se muestra a mayor detalle el aumento de los haces de colágeno y de los fibroblastos (hematoxilina-eosina ×20).
La etiología de la PDD es desconocida. Algunos autores han sugerido que podría ser consecuencia de microtraumatismos repetidos causados por continuos movimientos de entrelazado de las manos, al friccionar unos dedos contra otros2,4. Esto explicaría la ausencia de lesiones en los pulgares y la menor frecuencia de afectación del 5.° dedo3. Como pudimos observar en la consulta, nuestro paciente realizaba estos movimientos de forma reiterada y desde hacía años, según nos corroboró su madre. En algunos de estos pacientes estos microtraumatismos están relacionados con actividades deportivas como la escalada1, con exposición ocupacional en cuidadores de aves de corral5 o con una enfermedad psiquiátrica subyacente. Se han descrito casos de PDD asociados a trastornos psiquiátricos graves, como el trastorno obsesivo compulsivo, a otros trastornos dentro del espectro obsesivo, como el síndrome de Asperger o los trastornos por tics y a trastornos del comportamiento, como los trastornos de ansiedad2,3,6. Nuestro paciente fue diagnosticado de trastorno de ansiedad generalizada asociado a tics. No cumplía criterios diagnósticos de trastorno obsesivo compulsivo ni de síndrome de Asperger.
La PDD es una enfermedad en la que, probablemente, su prevalencia e incidencia real están infraestimadas, dado su carácter asintomático y que no interfiere en la movilidad articular. Aunque no existe un tratamiento médico eficaz se han empleado infiltraciones de hexacetónido de triamcinolona7 y la resección del tejido fibrótico subcutáneo, con buenos resultados estéticos en algunos casos1,3.
Es importante establecer un diagnóstico clínico rápido y adecuado para evitar pruebas y estudios innecesarios, tranquilizar al paciente y evitar tratamientos inapropiados.
Aunque la asociación descrita previamente con trastornos psiquiátricos es infrecuente, debido a su importancia, consideramos necesario una valoración psiquiátrica adecuada en los pacientes con diagnóstico de PDD, sobre todo en aquellos que realicen movimientos repetitivos de entrelazado y fricción de los dedos de las manos. Estos pacientes se beneficiarían de un tratamiento psicológico y/o psiquiátrico adecuado, habiéndose descrito una remisión parcial de las lesiones de PDD con el cese de los traumatismos mecánicos repetidos.