INTRODUCCION
La paniculitis lipomembranosa es una variante histopatológica de paniculitis poco frecuente, caracterizada por una alteración membranoquística del tejido adiposo, que puede aparecer como fenómeno primario o asociada diversas patologías sistémicas 1. Consiste en una respuesta inflamatoria crónica del tejido celular subcutáneo y probablemente representa una forma inespecífica de degeneración isquémica del tejido adiposo, común a diversas entidades clínicas 2,3. La entidad fue descrita originalmente por Nasu en 1973 como una patología genética caracterizada por leucoencefalia esclerosante sudanófila asociada a lesiones membranoquísticas del tejido adiposo sistémico (incluyendo la médula ósea de los huesos largos) 4, que se traduce clínicamente por fracturas patológicas, convulsiones, apatía y demencia presenil con marcadas alteraciones del comportamiento 2,3.
A partir de la descripción original, el proceso se ha considerado como una manifestación rara secundaria a procesos comunes, como la insuficiencia venosa crónica asociada a dermatitis de estasis de las extremidades inferiores. Habitualmente se caracteriza por una placa inflamatoria, uni o bilateral, en mujeres obesas en edad media de la vida, que a veces simula una erisipela. En estadios más avanzados se observan placas subcutáneas esclerosas en las áreas distales de las piernas, que a veces originan una deformidad en botella de champagne invertida 5-8. El proceso ocurre también en asociación con otras alteraciones circulatorias, como la isquemia arterial de las extremidades inferiores o las placas pigmentadas pretibiales de la diabetes mellitus 9,10. Es rara su asociación con vasculitis 1. Se han descrito también casos en que esta patología es considerada como proceso primario del tejido celular subcutáneo, para los que se ha propuesto la denominación de lipodistrofía membranosa primaria 11, como contrapartida a la forma secundaria, que habitualmente constituye un hallazgo histopatológico incidental 1,12. Se ha descrito su asociación con eritema nudoso, morfea 9, dermatomiositis 10, paniculitis lúpica, enfermedad de Behçet 13, micobacteriosis atípica 4, paniculitis postraumática 14, lipoatrofia por insulina 1, sarcoidosis subcutánea 7, paniculitis histiocítica citofágica (linfoma paniculítico) 7,15, erisipela 8, lipogranuloma 9, lipomas 11, lupus eritematoso discoide 10 y mieloma múltiple 4,11.
Histopatológicamente consiste en una paniculitis preferentemente lobulillar, con fibrosis e infiltración focal con macrófagos en torno a unos lobulillos de pequeño tamaño. En el interior de los lóbulos se observan espacios quísticos de dimensiones variables (generalmente pequeñas, aunque a veces se observan macroquistes), con áreas de necrosis del tejido adiposo revestidas por un material amorfo, hialino, de contorno ondulado, con una configuración en arabesco o sugiriendo la cutícula de un parásito 4,6. A veces se forman pequeñas micropapilas 1. Este material se tiñe positivamente con el PAS y es resistente a la diastasa, así como con las tinciones de lípidos del Sudán negro o azul rápido de Luxol en las biopsias en fresco. Ultraestructuralmente se han descrito dos tipos de membranas, una fina electrodensa desprovista de estructuras tubulares y otra más gruesa con estructuras microtubulares características, orientadas perpendicularmente a la cavidad del quiste 9.
El objetivo del presente estudio es analizar retrospectivamente el material de biopsias cutáneas de pacientes con patología subcutánea inflamatoria que han sido clasificadas como paniculitis lipomembranosa, correlacionándolas con las características clínicas y con las patologías asociadas.
MATERIAL Y MÉTODOS
Se efectuó una revisión de todas las preparaciones histopatológicas clasificadas como paniculitis lipomembranosa en el Laboratorio de Histopatología Cutánea de la Clínica Universitaria de Dermatología del Hospital de Santa María de Lisboa entre 1985 y 2005. Se identificaron 8 casos. Se procedió a un análisis retrospectivo de la clínica asociada y se revisó de nuevo a los pacientes para completar o aclarar mejor los hallazgos anamnésicos, incluyendo los antecedentes patológicos y las anomalías asociadas. En dos casos en los que no fue posible revisar a la paciente, se sostuvo con ella una entrevista telefónica.
En todos los casos el tejido enviado para estudio se procesó con las técnicas de rutina, con fijación en formol e inclusión en parafina. Se realizaron tinciones de hematoxilina-eosina, PAS y PAS-diastasa. En algunos casos se hicieron también tinciones con azul de Perls.
RESULTADOS
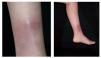
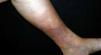
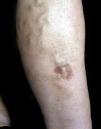
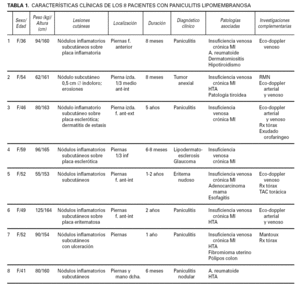
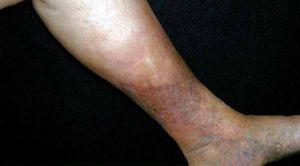
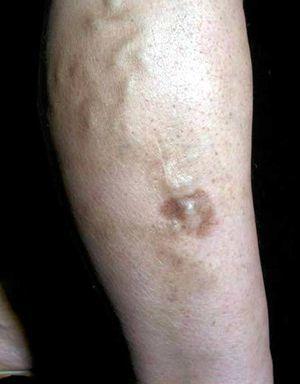
Los datos clínicos obtenidos de la anamnesis se resumen en la tabla 1. Todos los pacientes estudiados eran del sexo femenino, con edades comprendidas entre los 36 y 59 años (media de 49 años). Más de la mitad de los casos (6 pacientes) tenían un exceso de peso o franca obesidad. En la mayoría de los casos (7 pacientes) el contexto clínico en el que se observó la paniculitis lipomembranosa correspondía a lesiones en los miembros inferiores asociadas a insuficiencia venosa. En cuatro de estas pacientes se observaron nódulos subcutáneos dolorosos sobre placas eritematosas crónicas (figs. 1 y 2). En los tres casos restantes, el cuadro clínico consistía en nódulos subcutáneos aislados, únicos o múltiples, uni o bilaterales (fig. 3). En cinco de estas pacientes se realizó un estudio no invasivo del sistema venoso superficial y profundo de los miembros inferiores (ecodoppler «duplex scan» o «triplex scan»), documentándose hallazgos de insuficiencia venosa en dos casos. En los restantes casos, el diagnóstico de insuficiencia venosa se estableció clínicamente, sobre la base de otras alteraciones características de la dermatitis de estasis, como la hiperpigmentación hemosiderótica y la presencia de varices evidentes. En relación con el caso 8, que no estaba asociado a insuficiencia venosa, se observaron nódulos subcutáneos dolorosos localizados en ambas piernas y en la mano derecha, y se trataba de una paciente con artritis reumatoide asociada.
Fig. 1.--Nódulo inflamatorio subcutáneo en la cara antero-interna del tercio distal de la pierna izquierda, sobre placa inflamatoria. Esta paciente estaba tomando flucloxacilina por «erisipela».
Fig. 2.--Lesión más antigua: placa esclerótica del tercio inferior de la pierna, con deformidad en botella champagne invertida, típica de lipodermatoesclerosis.
Fig. 3.--Placa pigmentada en el sitio de la biopsia de un nódulo subcutáneo indoloro con diagnóstico clínico de tumor anexial.
En todos los casos, la evolución del cuadro cutáneo en el momento de la primera consulta era superior a los 6 meses, variando entre 6 y 60 meses (con una media de 18 meses). Las lesiones eran bilaterales en 6 casos y unilaterales en 2. En todos los casos, las lesiones se iniciaron siempre de forma unilateral. A lo largo del tiempo de evolución se presentaron episodios agudos de inflamación en 3 casos, que fueron seguidos de una extensión de las lesiones cutáneas. En cuanto a las patologías asociadas, existía hipertensión arterial en 4 casos, artritis reumatoide en 2 casos (uno de los cuales estaba también asociada a dermatomiositis) y patología tiroidea en 2 casos.
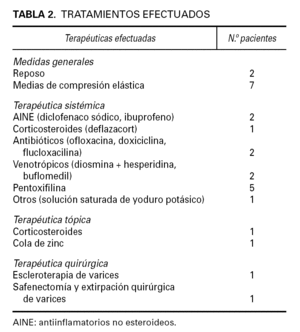
Los tratamientos administrados aparecen resumidos en la tabla 2.
En los casos en que el cuadro clínico consistía en nódulos subcutáneos aislados, se observó una mejoría clínica moderada, y en algunos casos una resolución completa de las lesiones con el tratamiento administrado (casos 2, 5, 7 y 8). En relación con el caso 5, el cuadro inicial se caracterizaba por nódulos subcutáneos eritematosos y dolorosos, localizados en ambas piernas, sin otras lesiones asociadas y clínicamente sugerían un eritema nudoso, que se resolvieron con reposo y medias de compresión elástica, pero cuatro años más tarde se observó una recidiva de las lesiones nodulares, sobre un cuadro de dermatitis de estasis, que se mantiene. En las cuatro pacientes en las que se observaron placas inflamatorias y/o escleróticas no se ha conseguido una mejoría clínica evidente a pesar del tratamiento realizado.
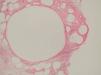
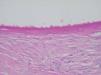
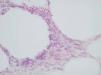
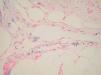
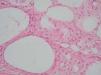
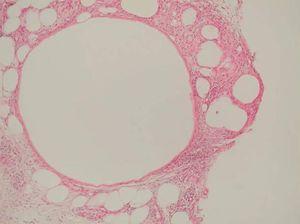
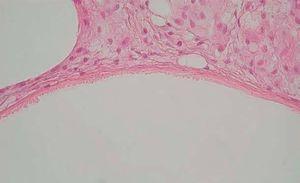
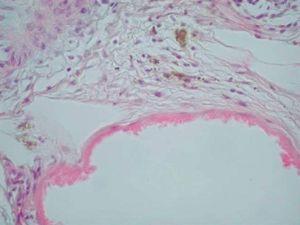
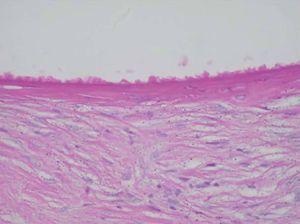
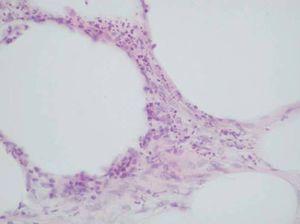
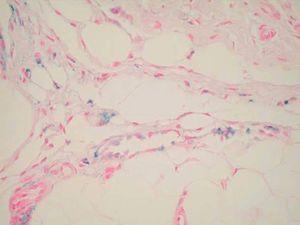
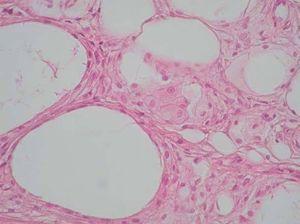
Desde el punto de vista histopatológico, se observó en todos los casos la formación de estructuras membranosas hialinas, eosinófilas, amorfas, anucleares, que revestían espacios quísticos de tamaños variables, localizadas en el interior de los lobulillos del tejido celular subcutáneo. Estos quistes estaban revestidos por una membrana hialina gruesa (fig. 4) o se observaban proyecciones paralelas o en arabesco de membranas hialinas (figs. 5 y 6). También se observó depósito de material lipomembranoso en áreas de fibrosis septal. Las membranas mostraban una intensa positividad con la tinción de PAS y eran diastasa-resistentes. En algunos casos se observaba una reacción granulomatosa alrededor de los espacios quísticos (fig. 7). En uno de los casos se observó un infiltrado neutrofílico en el espesor de la pared de los espacios quísticos (fig. 8), que correspondía a necrosis de adipocitos.
Fig. 4.--HE, x40. Espacios quísticos dimensiones variables revestidos por membrana hialina engrosada.
Fig. 5.--HE, x100. Proyecciones paralelas de material membranoso hialino.
Fig. 6.--HE, x100. Membranas hialinas con arquitectura en arabesco; depósito de pigmento hemosiderótico en el espacio periquístico.
Fig. 7.--PAS-D; x400. Depósito de pigmento granular eosinofílico.
Fig. 8.--PAS; x100. Infiltrado neutrofílico en la pared de los espacios quísticos.
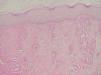
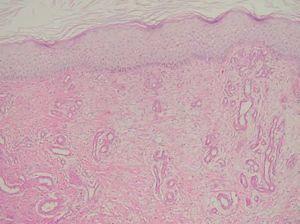
En seis biopsias (casos 1-5 y 7) se observaban signos de dermatitis de estasis (fig. 9) en la dermis superficial, caracterizados por una proliferación vascular, con vasos de paredes gruesas ocupando la dermis papilar, entremezclados con un infiltrado linfocitario y depósitos de hemosiderina (figs. 6 y 10).
Fig. 9.--PAS-D; x10. Dermatitis de estasis.
Fig. 10.--Azul de Perls x100. Depósito de pigmento de hemosiderótico evidenciado por la tinción de azul de Perls.
No se observaron diferencias histopatológicas significativas entre las pacientes que tenían nódulos aislados y las que mostraban nódulos y placas. Tampoco se vieron diferencias significativas en las biopsias de las pacientes que tenían artritis reumatoide o dermatomiositis.
DISCUSION
De acuerdo con Requena y Requena, la paniculitis lipomembranosa consiste en un patrón morfológico característico, sin que se observe una relación directa con una entidad nosológica definida ya que se ha descrito como hallazgo histopatológico en diversas enfermedades inflamatorias del tejido celular subcutáneo y por lo tanto no debe considerarse como una variante específica de paniculitis 16. Se trata de una alteración relativamente rara que se observa en patologías frecuentes, como se demuestra en los trabajos de Alegre et al 4 y de Snow et al 5, quienes observaron paniculitis lipomembranosa en un elevado número de biopsias con procesos inflamatorios del tejido celular subcutáneo. Alegre et al 4 observaron paniculitis lipomembranosa en 13 casos de 1.806 biopsias (0,7 %), mientras que Snow et al vieron este hallazgo histopatológico en 38 de 732 biopsias (5 %) 5.
En relación con la etiopatogenia, la mayor parte de los autores postulan la isquemia como factor fundamental para la necrosis de adipocitos y el desarrollo de las lesiones lipomembranosas, que estarían formadas por productos de degradación de las membranas celulares 5. Sin embargo, la observación de paniculitis lipomembranosa después de traumatismos agudos 14 o en el contexto de infecciones 17 sugiere que también deben estar implicados otros mecanismos. En este sentido, su asociación con procesos inflamatorios sistémicos y una mayor prevalencia en mujeres perimenopáusicas, hablan a favor de la influencia de factores autoinmunes u hormonales. Según Chun et al las pseudomembranas y los gránulos eosinófilos (a veces presentes en el interior de histiocitos en el intersticio alrededor de los espacios quísticos (fig. 11) están constituidos por ceroides que resultan de la oxidación de los ácidos grasos insaturados resultantes de las alteraciones metabólicas 12. Recientemente se ha propuesto la intervención de histiocitos en el desarrollo de las lesiones membranosas 7, aunque se desconoce la razón por la que las lesiones lipomembranosas se desarrollan en unos pacientes y no en otros con la misma patología de base.
Fig. 11.--HE x100. Presencia de histiocitos en el espacio periquístico.
A medida que se han ido describiendo casos, parece claro que las lesiones lipomembranosas se desarrollan preferentemente en pacientes con lesiones crónicas y frecuentemente escleróticas en el tercio inferior de las piernas de mujeres obesas en edad media con insuficiencia venosa de las extremidades inferiores. Estos factores han llevado a que algunos autores empleen términos como los de paniculitis esclerosante 13, hipodermatitis esclerodermiforme, lipodermatoesclerosis 7 y alteraciones lipomembranosas en paniculitis crónica 4, lo que demuestra la ausencia de precisión terminológica respecto a este proceso. Snow et al propusieron utilizar la denominación de «paniculitis lipomembranosa asociada a estasis» 5 para el cuadro anteriormente descrito y reservar las denominaciones de «paniculitis lipomembranosa o membranoquística» para el resto de las situaciones.
Con respecto al presente trabajo, pensamos que el reducido número de pacientes que integran nuestra casuística de paniculitis lipomembranosa no corresponde a la rareza de este patrón histopatológico, sino que está en relación con la resistencia de los clínicos a llevar a cabo biopsias profundas en áreas de difícil cicatrización como son las áreas distales de las piernas con un sustrato de insuficiencia venosa crónica. Nuestros resultados corroboran los de estudios previos, demostrando hallazgos clínicos (en 7 de los 8 pacientes) e histopatológicos (en 6 de los 8 pacientes) de insuficiencia venosa crónica de los miembros inferiores en mujeres de edad media con exceso de peso. La coexistencia de hipertensión arterial en la mitad de los casos estudiados también plantea la influencia de este factor en la etiopatogenia de las paniculitis lipomembranosa. La asociación con enfermedades de tejido conectivo, como morfea, lupus eritematoso, dermatomiositis y artritis reumatoide está descrita en la literatura. Habitualmente, en estos casos se observan los hallazgos histopatológicos característicos de estas enfermedades, aunque no se vieron en nuestros dos pacientes con artritis reumatoide y artritis reumatoide/dermatomiositis. No está claro si se trata de una asociación fortuita o si algún factor autoinmune ha contribuido a la génesis de las lesiones lipomembranosas en el caso número 8, un paciente que no tenía insuficiencia venosa crónica y con lesiones cutáneas también en el miembro superior derecho.
En este estudio la morfología clínica variable de las lesiones cutáneas, así como los diagnósticos clínicos de presunción y los tratamientos administrados refuerzan la opinión de que la paniculitis lipomembranosa es un proceso inespecífico, que consiste en un patrón histopatológico bien definido común a diversos procesos inflamatorios del tejido celular subcutáneo. Actualmente no existe un tratamiento sistémico que haya demostrado eficacia en la paniculitis lipomembranosa, y únicamente se han descrito beneficios parciales con la utilización de medias de compresión elástica o la administración de pentoxifilina en los casos asociados a insuficiencia venosa 13,18,19. También puede ser importante un diagnóstico precoz, instaurando estas medidas terapéuticas precitadas, en orden a disminuir la extensión y gravedad de las lesiones.
Declaración de conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
C. Gouveia. Clínica Universitaria de Dermatología.
Avda. Profesor Egas Moniz. 1649-035. Lisboa. Portugal.
Recibido el 4 de abril de 2006.
Aceptado el 17 de mayo de 2006.