La presencia de lesiones cutáneas ulceradas, que curan dejando cicatrices atróficas en los miembros inferiores, en una mujer joven, plantea el diagnóstico diferencial entre una vasculitis y una vasculopatía oclusiva.
La poliarteritis nudosa cutánea (PANc) se caracteriza por la aparición, sobre todo en los miembros inferiores, de nódulos dolorosos, que se ulceran con frecuencia y suelen curar sin hiperpigmentación residual1. Su diagnóstico requiere la demostración de una arteritis necrotizante en un vaso de mediano calibre. La vasculopatía livedoide (VL) es una vasculopatía oclusiva con lesiones ulceradas «en sacabocados», dolorosas, que curan dejando cicatrices atróficas blancas con telangiectasias en la periferia2. En la microscopía se observa un infiltrado perivascular superficial poco intenso y extravasación hemática sin vasculitis, aunque algunos vasos pueden presentar hialinización de la pared y un depósito de fibrina intraluminal.
Se presenta un caso en el que las lesiones mostraron características clínicas e histológicas de ambas entidades. Se trata de una mujer de 29 años, sin antecedentes de interés, que recibía tratamiento con ácido acetilsalicílico a dosis de 100mg/24h, y pentoxifilina 400mg/12 horas durante los últimos 8 años por un cuadro cutáneo, filiado en otro centro como livedo reticularis. Acudió a nuestra consulta por el inicio 4 años atrás de brotes de lesiones aisladas, dolorosas, en los miembros inferiores, que a veces se ulceraban, cubriéndose con una costra serohemática y que desaparecían tras varios meses dejando, en ocasiones, hiperpigmentación residual. Los brotes aparecían sin periodicidad fija ni predominio estacional. Habían sido tratadas con pomada de betametasona y gentamicina, lo que, en opinión de la paciente, aceleraba su remisión. No refería fenómeno de Raynaud ni otros síntomas sistémicos.
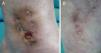
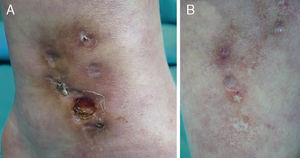
En la exploración se observó: a) en el tobillo, el dorso del pie y la zona pretibial izquierda unas máculas hipopigmentadas estrelladas (fig. 1A); b) en la cara lateral interna del tobillo izquierdo una placa indurada eritemato-pardusca con varias lesiones ulceradas bien delimitadas en su interior (la mayor de 0,8cm de diámetro) (fig. 1B); y c) en los miembros inferiores y superiores máculas violáceas, de tonalidad muy tenue y aspecto reticulado.
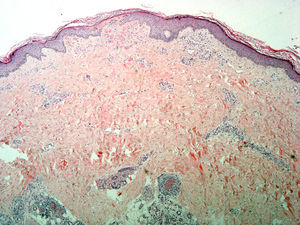
En una biopsia cutánea del maléolo externo derecho se observó una vasculitis necrotizante de los vasos de mediano calibre, con cambios superficiales consistentes en congestión vascular con extravasación hemática y, en algunos vasos, trombosis e hialinosis de la pared (fig. 2).
En los análisis los anticuerpos anti-nucleares (ANA) fueron negativos (título 1/40) y los IgG anticuerpos anti-citoplasma del neutrófilo (c-ANCA) positivos a título 1/20 (ELISA antiproteinasa 3 y antimieloperoxidasa negativos). Se realizó un estudio de la coagulación completo que incluyó la actividad de protrombina, el tiempo de cefalina y de trombina, el fibrinógeno funcional, las proteínas C y S, la antitrombina III, la homocisteína, los anticuerpos anticardiolipina y anti beta2 GPI, el anticoagulante lúpico, las crioglobulinas y las crioaglutininas; de todo ello se concluyó que la paciente era heterozigota para el gen de la protrombina 20210. Se descartó, mediante análisis de sangre y orina, electroneurograma, radiografía de tórax y valoración por los Servicios de Nefrología y Hematología la presencia de afectación sistémica. Durante el seguimiento nunca se palparon nódulos cutáneos. Con el diagnóstico de PANc se inició tratamiento con prednisona (0,7mg/kg/día), vía oral, en pauta descendente, añadiéndose posteriormente azatioprina (200mg/ día), con control parcial del cuadro clínico y negativización de los ANCA.
Atendiendo a los criterios de diagnóstico de la PAN recientemente establecidos (tabla 1) consideramos que el diagnóstico más probable en nuestro caso es el de una PANc. Sin embargo, la paciente también presentó algunos cambios clínicos y microscópicos propios de la VL. La coexistencia de características clínicas y microscópicas de PANc y de VL es un hecho infrecuentemente descrito, aunque su incidencia podría estar infraestimada. En un estudio de 29 pacientes con lesiones de atrofia blanca y un seguimiento medio de 18 años se demostró que en un 21% de los casos alguna biopsia mostraba una arteritis de vasos de mediano calibre, compatible con el diagnóstico de PANc3. Los autores consideran que la oclusión de los vasos dérmicos con trombos de fibrina podría ser secundaria a la obliteración parcial de vasos de mayor calibre, afectados por un proceso vasculítico necrotizante primario3, considerándose este fenómeno una angiendoteliomatosis reactiva4. En el caso descrito la heterocigosis para el gen de la protrombina 20210, presente en el 1-5% de la población caucásica, podría estar implicada en la trombosis de los vasos dérmicos que se observó junto a los cambios de vasculitis. En este sentido, en la literatura se recoge un caso de VL clínicamente similar al nuestro, aunque sin vasculitis5, que tenía la misma anomalía genética. Es bien conocido que en la patogenia de la VL se han involucrado defectos de la coagulación como disminución de proteína C activada o aumento de fibrinopéptido A6.
Criterios diagnósticos de PANc
| Tipos de hallazgos | Descripción |
| Hallazgos clínicos compatibles | Nódulos, livedo, púrpura, úlceras |
| Vasculitis necrotizante | Vasos de pequeño y mediano calibre |
| En pacientes sin afectación sistémica debe descartarse la presencia de: | Fiebre > 38°C durante más de 15 días |
| Pérdida de > 6kg en 6 meses | |
| Hipertensión | |
| Afectación renal | |
| Ictus isquémico o hemorrágico | |
| Infarto agudo de miocardio o pericarditis | |
| Pleuritis | |
| Isquemia o hemorragia intestinal | |
| Neuropatía en territorios alejados de la zona de afectación cutánea | |
| Artralgias o mialgias generalizadas | |
| Alteraciones sugestivas en arteriografía |
Fuente: Adaptada de Nakamura T, et al10.
Para el diagnóstico se deben cumplir ambos criterios (clínico e histológico) y ninguno de los signos/síntomas de afectación sistémica.
La posibilidad de que el caso descrito fuera una VL que evolucionara a una PANc nos parece improbable, dadas las diferencias patogénicas existentes entre ambas entidades7. Sin embargo, algunos autores consideran que el fenómeno trombótico inicial de la VL podría desencadenar una vasculitis necrotizante en pacientes predispuestos8.
Finalmente, se ha descrito algún caso de PANc con p-ANCA, especialmente con relación a fármacos9. En nuestro caso se identificó un título bajo de c-ANCA, lo que junto a su negativización tras el inicio del tratamiento, permite pensar que no fueron relevantes desde el punto de vista clínico. En resumen, la atrofia blanca puede ser una manifestación clínica de PANc, que puede coexistir con otras más típicas. Para su diagnóstico es necesaria la realización de biopsias profundas que incluyan tejido celular subcutáneo.