La neoplasia de células dendríticas plasmocitoides (NCDP) es una entidad infrecuente1, de la que a continuación presentamos 3 casos.
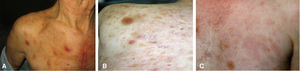
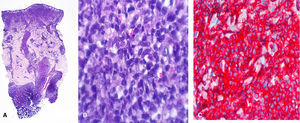
El caso 1 corresponde a un hombre de 68 años que consultó por la presencia de nódulos y placas firmes eritemato-violáceas asintomáticas de 3 meses de evolución en el tronco y la raíz de los miembros (fig. 1A). La biopsia cutánea mostró un denso infiltrado en la dermis hasta la hipodermis, dejando una zona Grenz, sin invasión vascular o de anejos. El infiltrado era pleomórfico, con células de aspecto mieloplásico y nucléolo prominente junto a otras células hipercromáticas y elongadas (figs. 2A y 2B). La inmunohistoquímica demostró positividad para CD4, CD7, CD43, CD45, CD56, CD123 (fig. 2C) y TdT (tabla 1). El estudio de extensión radiológico mostró adenopatías subcentimétricas y en la punción de médula ósea no se observaron células neoplásicas. Fue tratado con 5 ciclos de quimioterapia CHOP, con lo que las lesiones cutáneas remitieron, aunque 4 meses después falleció por progresión de su enfermedad.
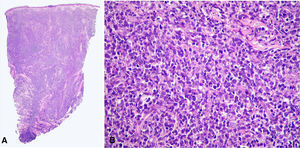
El caso 2 es el de un varón de 70 años que presentaba máculas, pápulas y tumores planos de coloración violácea generalizados, respetando la cara y las zonas acras (fig. 1B). El estudio anatomopatológico e inmunofenotípico fue idéntico al caso anterior (fig. 3A y B), salvo por la positividad de TCL 1r. El estudio de extensión demostró adenopatías inguinales patológicas e infiltración de médula ósea por blastos polimorfos. Se le aplicó el régimen de leucemia aguda en pacientes frágiles (PETHEMA programa español de tratamientos en hematología) con remisión durante 6 meses, produciéndose después progresión de la enfermedad y exitus.
El caso 3 es el de un hombre de 52 años que acudió por máculas y placas eritematosas y de coloración marronácea en el tronco y la raíz de miembros (fig. 1C). La biopsia presentaba un denso infiltrado monomorfo de células blásticas medianas, con abundantes mitosis en toda la dermis (especialmente en la dermis profunda) y que dejaba una zona de Grenz. La inmunohistoquímica se refleja en la tabla 1. Había infiltración de la médula ósea. Fue tratado con daunoblastina y citarabina, obteniendo remisión completa y posteriormente se realizó un trasplante alogénico de médula ósea de un hermano HLA idéntico. Actualmente se encuentra en remisión clínica (12 meses).
Se estima que la NCDP comprende el 0,7% de todos los linfomas cutáneos, siendo más frecuente en hombres de edad avanzada. Su origen se encuentra probablemente en las células dendríticas DC2 productoras de interferón no presentadoras de antígeno, que se diferenciarán en los precursores plasmocitoides2. Se piensa que es una forma de leucemia cutis aleucémica similar a la leucemia mielógena3.
En el 50% de los pacientes la clínica inicial será cutánea, mientras que el resto presentará afectación de otros órganos (50% adenopatías, 20% esplenomegalia, 10% mucosas, 5-25% médula ósea). Los síntomas B y la leucemización al comienzo son poco frecuentes, aunque puede detectarse citopenia2. La clínica cutánea descrita con mayor frecuencia, como en nuestros pacientes, consiste en placas y tumores violáceos diseminados, aunque también es posible la presentación como un tumor solitario4. Cota y cols distinguen 3 tipos de clínica cutánea: tumores y placas generalizadas, tumor único y máculas diseminadas5.
A pesar de la buena respuesta inicial al tratamiento (80% de los pacientes), habitualmente ocurre una rápida progresión de la enfermedad hacia una leucemia fulminante, que en el 10-20% es mielomonocítica.
La histología típica consiste en un denso infiltrado en toda la dermis hasta la hipodermis, y hasta en el 20% de los casos únicamente es visible un discreto infiltrado perivascular o intersticial. Es característica la presencia de una zona Grenz. La celularidad puede consistir en células mononucleadas atípicas de tamaño medio y cromatina dispersa, o en un infiltrado pleomórfico mezclado con células hipercromáticas elongadas, algunas incluso con apariencia de centrocito5. Las mitosis son frecuentes, pero no suele existir necrosis o invasión vascular ni epidermotropismo. Nuestros casos presentaron un infiltrado dérmico difuso, dos con celularidad pleomórfica y el último mucho más monomorfo.
La clave diagnóstica se basa en la inmunohistoquímica3. Los marcadores típicamente positivos son CD4 y CD56, aunque son marcadores más específicos de célula dendrítica plasmocitoide el CD123 o los recientemente descubiertos BDCA-2/CD303 y BDCA-46. Por definición los marcadores de línea B, T y granulocíticos deben ser negativos. La deleción 5q está presente en el 70% de los casos7.
En cuanto al tratamiento se han probado diversas pautas quimioterápicas, desde CHOP (ciclofosfamida, doxorrubicina, vincristina, prednisona) a regímenes para leucemia. Sin embargo, el trasplante de médula ósea se ha propuesto como la mejor opción. Dale y cols8 observaron en su estudio sobre 57 pacientes una supervivencia superior en el grupo trasplantado frente a otras terapias (31,3 vs 12,8 meses). Asimismo parece recomendable utilizar profilaxis intratecal9. La edad avanzada y el binomio Tdt -/ BDCA-2 + son factores pronósticos que influirían negativamente10.
De nuestros pacientes, el tratado con trasplante de médula ósea ha sido el único que ha conseguido una remisión mayor a 6 meses. A pesar de ser una serie muy breve esto apoyaría los indicios que indican al trasplante de médula ósea como la mejor opción terapéutica. El marcador Tdt fue positivo en todos los pacientes, sin ninguna influencia aparente sobre la supervivencia. La afectación de la médula ósea en el momento del diagnóstico tampoco influyó en el pronóstico, de forma coherente a lo descrito en la literatura2.
Estos tres casos reflejan la clínica típica de la NCDP y permiten sugerir la importancia de un tratamiento precoz en el objetivo de mejorar el mal pronóstico habitual de estos pacientes.