Introducción
La necrolisis epidérmica tóxica (NET) y el síndrome de Stevens-Johnson (SSJ) son dos cuadros de intensa reacción inflamatoria de la piel en forma de placas eritemato-ampollosas junto con afectación frecuente de las mucosas (ocular y oral) y del estado general con fiebre y malestar. La única diferencia entre ambos es el grado de afectación cutánea: NET mayor del 30 % y SSJ menor del 10 %. Es una patología poco frecuente (entre 0,4-6 por millón de personas/ año)1 pero con una morbimortalidad importante.
La etiología más frecuente de estos dos cuadros es la ingesta de fármacos2: en algunas ocasiones son medicamentos que se toman durante cortos periodos de tiempo como antibióticos (cotrimoxazol, aminopenicilinas, quinolonas o cefalosporinas); mientras que en otras, las responsables son medicaciones de uso más prolongado, siendo los dos primeros meses de tratamiento el periodo de mayor riesgo. Dentro de este último grupo ocupan un papel destacado los anticomiciales3,4 como fenitoína5, lamotrigina6, carbamazepina7 y fenobarbital.
En 1988 Delattre8 publica un artículo donde se describen 8 pacientes que tienen un cuadro de NET-SSJ y que tenían en común recibir fenitoína y radioterapia craneal y se plantea por primera vez la posibilidad de que estos dos factores puedan favorecer la aparición de este cuadro cutáneo. Desde entonces se han publicado9 en torno a una treintena de casos de NET/SSJ en pacientes con esas dos circunstancias concomitantes.
Presentamos a continuación un nuevo caso de NET en una mujer con metástasis cerebrales que estaba en tratamiento con fenitoína y recibió radioterapia holocraneal.
Caso clínico
Mujer de 76 años diagnosticada de adenocarcinoma de mama 8 años antes, por lo que se le realizó una mastectomía radical y vaciamiento ganglionar. Dos meses antes del actual ingreso es diagnosticada de metástasis cerebrales, por lo que inicia tratamiento con dexametasona (12 mg/día), fenitoína (300 mg/día) y omeprazol (20 mg/día) y se decide realizar radioterapia holocraneal. Dos semanas después de recibir la primera sesión de radioterapia comienza con lesiones eritemato-papulosas pruriginosas diseminadas, pero de predominio en cara posterior del tronco, cuero cabelludo con diseminación palmar, así como con intensa inflamación ocular y bucal.
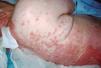
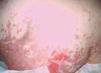
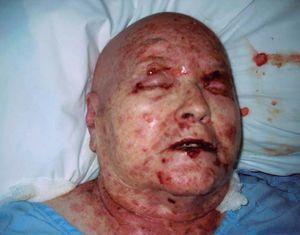
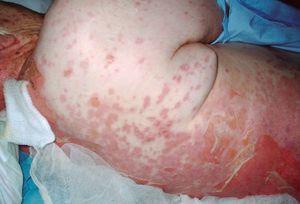
En la exploración física presentaba una temperatura de 38 °C y presión arterial (PA) 110/50 mmHg. Aparte se apreciaban lesiones eritematosas dispersas, algunas de ellas ampollosas. En el cuero cabelludo y cuello se observaba intenso edema palpebral bilateral y lesiones ulcero-hemorrágicas en mucosa ocular y oral (fig. 1). Por el resto del cuerpo presentaba placas eritematosas extensas (más del 30 % de la superficie corporal), con ampollas epidérmicas con contenido claro y despegamiento de piel especialmente en la espalda (figs. 2 y 3). En la analítica descataba: 5.300 leucocitos (74,3 neutrófilos), hemoglobina: 12,6 g/dl, plaquetas: 222.000. Parámetros bioquímicos dentro de la normalidad a excepción de hipoalbuminemia. Fue ingresada con el diagnóstico de NET, probablemente secundaria a fenitoína.
Figura 1. Aspecto de cabeza y cuello. Lesiones eritematosas dispersas, algunas de ellas ampollosas. Intenso edema palpebral. Lesiones úlcero-hemorrágicas en labios.
Figura 2. Aspecto del tronco. Placas eritematosas extensas con ampollas epidérmicas con contenido claro y despegamiento de la piel.
Figura 3. Aspecto de la espalda. Bullas con despegamiento de la piel.
Durante los primeros días de su ingreso las lesiones mostraron signos de sobreinfección, obteniéndose un exudado purulento verdoso en el que se aisló Pseudomonas aeruginosa y flora polimicrobiana en cultivos sucesivos.
Fue tratada con ceftazidima y posteriormente amoxi-clavulánico, así como 5-metilprednisolona 40 mg/8 horas intravenosa como tratamiento de las lesiones cutáneas, sueroterapia y cloruro mórfico; evolucionó lentamente de forma favorable, con despegamiento de grandes áreas de piel. La paciente fue dada de alta un mes después sin secuelas cutáneas ni mucosas. Todas las serologías a virus de Epstein-Barr (VEB), herpes simple 1 y 2, Mycoplasma pneumoniae, varicela zoster y adenovirus fueron negativas.
Discusión
En los últimos 20 años se han ido publicando casos aislados de NET-SSJ en pacientes con tumores cerebrales (ya sean primarios o metastásicos) poco después de recibir radioterapia cerebral estando en tratamiento con anticomiciales: especialmente con fenitoína10-14, aunque también con fenobarbital15,16 y carbamazepina17.
Este hecho ha determinado que algunos autores18,19 se plantearan a finales de los años noventa si realmente existía un incremento del riesgo de padecer uno de estos cuadros cutáneos si se está en tratamiento con estos anticomiciales y se somete al enfermo a radioterapia holocraneal. Posteriormente, en 2004, Ahmed et al20 hacen una revisión bibliográfica de todos los casos publicados (24) y proponen el acrónimo EMPACT (erythema multiforme associated with phenytoin and craneal radiation therapy) para definir esta entidad.
Aunque la patogénesis de estas lesiones es desconocida se han planteado varias hipótesis21: por un lado, la radioterapia podría inducir el déficit de una enzima (etopóxido hidroxilasa) encargada de eliminar metabolitos tóxicos de la fenitoína, y por otro lado también podría modificar el pool de linfocitos T-supresores.
Aunque no se piensa que los corticoides o los antisecretores gástricos (antiH2 o inhibidores de la bomba de protones) sean factores etiológicos de estos cuadros, sí es cierto que la mayoría de los pacientes además de radioterapia y fenitoína estaban recibiendo dexametasona22 y antisecretores gástricos (omeprazol), como era nuestro caso.
Por todo ello, la desición de tratamiento anticomicial en pacientes con tumores cerebrales debe ser individualizado, y en aquellos en los que se decida uno de estos antiepilépticos (fenitoína, carbamacepina y fenobarbital) debe vigilarse especialmente la posible aparición de lesiones cutáneas. Las alternativas terapéuticas serían la gabapentina o el ácido valproico.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Emilio Pintor Holguín.
Departamento de Especialidades Médicas Aplicadas.
Facultad de Ciencias de la Salud.
Universidad Europea de Madrid.
Tajo, s/n.
Villaviciosa de Odón. Madrid. España.
Correo electrónico: emilio.pintor@uem.es
Aceptado el 16 de noviembre de 2006.