INTRODUCCIÓN
Las infecciones fúngicas oportunistas son responsables de una morbilidad y mortalidad importantes en los pacientes inmunodeprimidos; alrededor del 20% de esas infecciones son mortales en los pacientes leucémicos. Las neutropenias intensas y prolongadas o la disminución importante de la inmunidad celular son los factores de riesgo de estas infecciones, mientras que los problemas de la inmunidad humoral no parecen aumentar la incidencia (1). La mucormicosis diseminada es infrecuente; está generada habitualmente por diseminación hematógena a partir de un foco pulmonar y cursa con una sintomatología variada según los órganos afectados. La participación cutánea es infrecuente y cuando ocurre la evolución suele ser rápida y fatal. Comunicamos la observación de una infección por Mucor spp. con localizaciones cutáneas múltiples en una paciente con leucemia mieloblástica aguda.
OBSERVACION
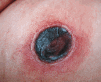
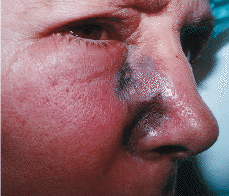
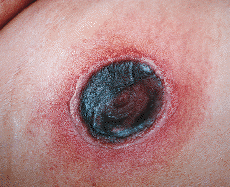
En mayo de 1994 una paciente de 63 años fue diagnosticada de una leucemia mieloblástica aguda con maduración parcial (tipo M2 de la clasificación franco-americano-británica). Se obtuvo una remisión completa con un ciclo de idarrubicina y citarabina. Se administraron dos ciclos de consolidación. Un año más tarde presentó una recidiva de la leucemia, para la que se administraron dos ciclos de quimioterapia con los que se consiguió la remisión completa de la enfermedad. Cuatro meses más tarde, durante el período de aplasia por el ciclo de consolidación, acudió a urgencias por fiebre, tos y expectoración. Los exámenes biológicos habituales, el ionograma sanguíneo, el estudio de la coagulación y la electroforesis de las proteínas séricas eran normales. La fórmula sanguínea mostraba una pancitopenia, con hemoglobina de 9,1 g/dl, leucocitos de 0,2 * 109/l y plaquetas de 10 * 109/l. La radiografía pulmonar mostraba una infiltración difusa en el campo pulmonar izquierdo. Se sospechó el diagnóstico de neumonía pulmonar probablemente bacteriana. La enferma mejoró rápidamente con la administración de amikacina y ceftazidima. Cinco días después de su ingreso la paciente presentó una placa eritematosa a nivel de la nariz, dolorosa, necrótica (Fig. 1). Se tomaron muestras para cultivo y estudio histopatológico y se solicitó una tomografía computerizada cerebral, la cual reveló edema de la mucosa nasal derecha y una fosa nasal con aumento de las partes blandas. Se procedió a la realización de desbridamiento quirúrgico y tratamiento con anfotericina B liposomal a dosis de 5 mg/kg/día por vía intravenosa. Su estado general se deterioró 5 días después con tos y dolor de costado derecho y la aparición en 12 horas de una placa necrótica a nivel del muslo derecho con un halo eritematoso (Fig. 2). Se tomaron muestras para estudio histopatológico y cultivo. La radiografía pulmonar mostró una condensación del lóbulo inferior derecho. La biopsia cutánea de las dos lesiones demostró necrosis de la epidermis, presencia de edema en dermis, necrobiosis del colágeno y trombos fibrinoides con hifas no septadas en el interior y exterior de los vasos (Fig. 3). En el medio de cultivo de la primera biopsia se aislo Mucor spp. mientras que los hemocultivos fueron negativos. La muerte se produjo por fallo múltiple polivisceral. No se practicó autopsia.
FIG.1.--Placa necrótico a nivel nasal.
FIG. 2.--Placa necrótica similar a ectima gangrenosa en pierna derecha.
FIG. 3.--Hifas no septadas intra y extravasculares.
DISCUSIÓN
La mucormicosis es una infección por hongos saprofitos de la clase de los zigomicetos. En esta clase hay tres órdenes: los zoopagales, los mucorales y los entomophtorales; los dos últimos producen enfermedades en los humanos. En el orden de los mucorales hay cuatro géneros habitualmente implicados en la patología humana: Rhizopus, Absidia, Mucor y Rhizomucor. Rhizopus arrhizius es el agente patógeno más común en el hombre (2). Dado que la mayor parte de los casos de mucormicosis se producen por el rizophus, algunos autores prefieren el término de zigomicosis. Nosotros estamos de acuerdo con los autores que sostienen que el término mucormicosis debe ser empleado para hablar de las infecciones específicas producidas por el orden de los mucorales y que el término de zigomicosis debe ser utilizado cuando se habla de infecciones provocadas por cualquiera de los órdenes de la clase de los zigomicetos (3).
Al tratarse de hongos saprofitos se deben dar una serie de circunstancias clínicas que permitan su desarrollo (4) (tabla I). La infección se desarrolla habitualmente después de que el germen penetra en el organismo por vía pulmonar o tras su ingestión o inoculación (5). Las manifestaciones clínicas de la mucormicosis comprenden las formas rinocerebrales, pulmonares, gastrointestinales, diseminadas y heterogéneas que engloban los casos que no pueden encuadrarse en las otras formas, como la necrosis de médula ósea o la formación de quistes renales y las formas cutáneas. Estas últimas tienen lugar en pacientes que sufren de diabetes, inmunodepresión, quemaduras, insuficiencia renal o úlceras traumáticas. La forma cutánea también se puede producir a partir de las vendas, siendo la falta de integridad de la piel un factor predisponente (6). Las lesiones pueden variar desde vesicopústulas o gangrenas superficiales a úlceras profundas (1). Las manifestaciones cutáneas de la mucormicosis diseminada son raras; sólo hemos hallado siete casos en pacientes con hemopatías malignas (5, 7-12). Las formas de presentación varían desde nódulos con centro equimótico y placas eritematosas con centro purpúrico hasta lesiones similares al ectima gangrenoso. La infección cutánea secundaria de la piel puede aparecer como consecuencia de la diseminación hematógena (fungemia) a partir de un foco inicial; dicha fungemia sólo se suele documentar en los hemocultivos de manera excepcional. En nuestro caso puede que el origen de la mucormicosis estuviera en la lesión de la cara y tras la diseminación llegara a otros órganos como el pulmón, si bien no se pudo llegar al diagnóstico al no haberse obtenido muestras histológicas y a la piel a nivel del muslo derecho donde sí se pudo demostrar.
Los examenes histológicos ponen en evidencia zonas de necrosis no específicas y grandes hifas no septadas con ramificaciones en ángulo recto; en otros casos se observa una invasión de los vasos por las hifas con formación de trombos e infartos de tejidos adyacentes (1, 11, 13).
El diagnóstico y el tratamiento deben ser precoces, pues la mucormicosis es la infección fúngica más rápidamente mortal en el hombre (2). El diagnóstico de infección por zigomicetos exige criterios rigurosos debido a su ubicuidad y a su alto poder contaminante en otros cultivos. Estos criterios comprenden el aislamiento repetido del hongo a partir de tejidos o fluidos corporales y la visualización de elementos fúngicos con hidróxido de potasio en los tejidos, en correlación con los resultados de cultivos o de preparaciones histopatológicas que sugieran la invasión de los tejidos por el hongo (14). Hay que reseñar que sólo el 30% de los cultivos microbiológicos de biopsias cutáneas son positivos a pesar de su visualización en el estudio histopatológico. Se han señalado numerosos factores para justificar la inhibición del crecimiento del hongo: sobrecrecimiento de bacterias u otros hongos, cultivos inapropiados, utilización inapropiada de cicloheximina y errores a la hora de precisar al laboratorio la sospecha de zigomicetos (3).
El tratamiento debe instaurarse de manera precoz; las líneas fundamentales de actuación deben ser: la corrección de factores que favorezcan la infección como la acidosis en la diabetes o la neutropenia de los enfermos leucémicos, el tratamiento quirúrgico con amplio desbridamiento de las lesiones (14) y la administración por vía intravenosa de anfotericina B a dosis de 1 mg/kg/día o preferiblemente en su forma liposomal (5 mg/kg/día) que permite administrar altas dosis reduciendo su nefrotoxicidad (15). El papel de otros antimicóticos como el ketoconazol, el fluconazol y el itraconazol no está probado, los autores no descartan efectos sinérgicos o antagonistas con la anfotericina (16). La adición de rifampicina, tetraciclinas o de 5-fluocitosina que ha demostrado su utilidad in vitro no parece eficaz in vivo (17).