La micosis fungoide es el linfoma cutáneo de células T más frecuente, representando más de la mitad de los linfomas T cutáneos primarios. Su diagnóstico se realiza en función de criterios clínicos e histopatológicos. Conocida como una de las entidades simuladoras en Dermatología, entre sus numerosas presentaciones clínicas se encuentra la forma unilesional, descrita por primera vez por Russell y Chu1. Presentamos distintas formas clínicas de presentación de esta entidad: una placa eritematodescamativa, una lesión de aspecto purpúrico y una tumoración de consistencia elástica.
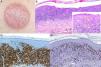
La paciente n.° 1 es una mujer de 75 años con antecedentes personales de hipotiroidismo, adenocarcinoma de endometrio, quiste ovárico, hipertensión arterial, cataratas y síndrome bipolar. Realizaba tratamiento con levotiroxina sódica, lamotrigina, venlafaxina y carbonato de litio. Desde hacía medio año presentaba en la zona interescapular una placa eritematosa, redondeada, con una fina escama, de unos 5cm de diámetro.
Se decidió realizar una biopsia cutánea en la que se observó un importante infiltrado en banda linfocitario con células atípicas, que mostraban un marcado epidermotropismo. Las tinciones inmunohistoquímicas resultaron positivas para linfocitos CD4. El reordenamiento genético mostró un resultado monoclonal para TCR γ y β. El estudio de extensión practicado con analítica, citometría de flujo y radiografía de tórax resultó negativos. Con el diagnóstico de micosis fungoide unilesional (MFU) se decidió tratamiento local con corticoterapia tópica (propionato de clobetasol al 0,05% en pomada 2 veces al día durante 2 meses) y helioterapia. En sucesivas revisiones, a lo largo de 16 meses de seguimiento, la paciente presentó una hiperpigmentación postinflamatoria sin datos de recidiva (fig. 1).
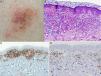
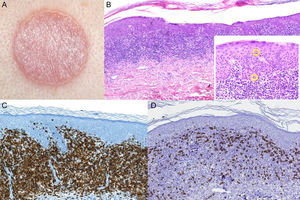
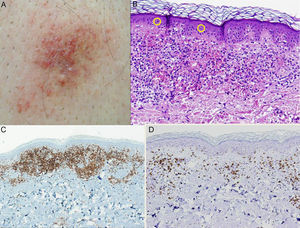
El paciente n.° 2 es un varón de 60 años en tratamiento con valsartán por hipertensión arterial. Desde hacía más de un año presentaba en la zona lumbosacra una placa purpúrica, asintomática, de 2×3cm. La biopsia cutánea mostró, bajo una epidermis ortoqueratósica un infiltrado linfocitario atípico, dispuesto en banda, mezclado con numerososos eritrocitos extravasados. El infiltrado presentaba un claro epidermotropismo, encontrándose abundantes linfocitos con halo permeando la epidermis. La inmunohistoquímica reveló que se trataba de linfocitos CD4+, sin pérdida de otros marcadores T (CD3+, CD5+, CD7+). Se practicó, como en el caso anterior, un estudio de extensión que resultó negativo, siendo diagnosticado de micosis fungoide unilesional purpúrica. No se realizó estudio de clonalidad. Se decidió realizar tratamiento local con propionato de clobetasol al 0,05% en pomada diario durante 2 meses y seguimiento clínico. La lesión se resolvió completamente, sin recidiva en 12 meses de seguimiento (fig. 2).
A. Placa purpúrica lumbosacra. B. La tinción con hematoxilina-eosina (H-E ×20) muestra una importante extravasación eritrocitaria, así como numerosas figuras de linfocitos en halo en la epidermis. C. Predominio de linfocitos CD4+ en el infiltrado inflamatorio (×10). D. Escasos linfocitos CD8+ (×10).
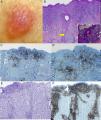
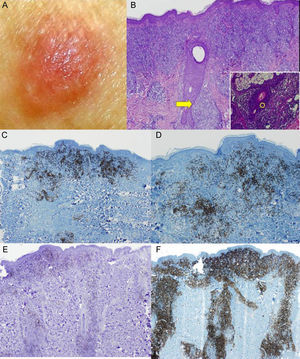
El paciente n.° 3 es una mujer de 53 años, sin antecedentes personales de interés. Consultó por la aparición de una tumoración carnosa, de consistencia elástica al tacto, asintomática y localizada en el hombro izquierdo. La biopsia cutánea reveló un infiltrado de linfocitos atípico a lo largo de la unión dermoepidérmica y del epitelio folicular, con epidermotropismo y foliculotropismo. La inmunohistoquímica puso de manifiesto positividad para CD20 y CD4, sin pérdida de otros marcadores T. El estudio de extensión confirmó que se trataba de una enfermedad localizada, y el diagnóstico final fue de MFU foliculotropa con intenso infiltrado B acompañante. La lesión era monoclonal para TCRy y b. Dado que el foliculotropismo es un factor de mal pronóstico para la terapéutica tópica de lesiones de micosis fungoide se optó por realizar una escisión con margen de la misma. No ha habido recidivas en 12 meses de seguimiento (fig. 3).
A. Tumoración carnosa, normocoloreada. B. La biopsia muestra un infiltrado epidermo y foliculotropo (H-E ×4), así como linfocitos que permean el folículo (recuadro inferior derecho H-E ×40). C y D. Las tinciones inmunohistoquímicas revelan la existencia de una rica celularidad B acompañante (CD20 y CD79 ×4). E y F. Observamos que el infiltrado linfocitario está compuesto en su práctica totalidad de linfocitos CD4+ que acompañan a los folículos pilosos.
Presentamos 3 casos de una entidad, la MFU, bien definida en la literatura, pero que pasa frecuentemente desapercibida en la clínica diaria por lo discreto de su presentación. Se caracteriza por una lesión única con una extensión inferior al 5%2 de la superficie corporal total. Su clínica es tan heterogénea como la de la forma clásica, hallándose recogidas en la literatura variantes purpúricas, hipopigmentadas, foliculotropas, en parches eritematodescamativos, granulomatosas3 y otras. Los datos histopatológicos son, sin embargo, del todo superponibles a los de la variante clásica. Su baja carga tumoral condiciona su excelente pronóstico, con solo 2 casos de progresión a estadios tumorales descritos en la literatura2, en 2 variantes foliculotropas.
Entre sus diagnósticos diferenciales se hallan la forma de micosis fungoide tipo Woringer- Kolopp o reticulosis pagetoide, la hiperplasia linfoide cutánea de células T, el linfoma cutáneo pleomórfico de células T medianas/pequeñas CD4+ y la recientemente descrita proliferación acral indolente CD8+4. Todas ellas son entidades que necesitan una estrecha correlación clínico patológica, siendo obligatoria la realización de técnicas inmunohistoquímicas (tabla 1).
Principales diagnósticos diferenciales de la micosis fungoide unilesional
| Micosis fungoide unilesional | Woringer Kolopp | Hiperplasia linfoide cutánea de células T | Linfoma cutáneo pleomórfico de células T CD4 medianas/pequeñas | Proliferación acral indolente CD8+ | |
| Clínica | Placa eritematosa solitaria en tórax o abdomen | Placa acral violácea e hiperqueratósica | Nódulo solitario. Idiopática/secundario a fármacos, artrópodos, vacunación, etc. | Placa o tumor en cuello, cara o tronco | Nódulo solitario en la cara |
| Histología | Infiltrado linfoide atípico con epidermotropismo marcado. Puede existir afectación anexial | Hiperplasia psoriasiforme de la epidermis. Células linfoides atípicas con epidermotropismo desproporcionado. Pocas células linfoides en la dermis | Dos variantes: una micosis fungoide-like y otra nodular. Presencia de mayor número de células histiocitoides. No epidermotropismo (forma nodular) o menos intenso. No pérdida de marcadores T | Infiltrado nodular de células T pequeñas con menos del 30% de las mismas de tamaño grande. Puede afectar el tejido celular subcutáneo. Epidermotropismo poco frecuente. Existen casos con numerosas células B acompañantes | Infiltrado linfocitario monomorfo en la dermis. Menos del 5% de células grandes |
| Fenotipo más común | CD4+, CD8- | CD8+, CD4-. Algún caso CD8-, CD4- | Micosis fungoide-like: CD4+,CD8-. Patrón nodular: CD4+ con población CD8+ y CD20+ acompañante | CD4+, CD8- | CD8+, CD4- |
| Clonalidad | TCR monoclonal en la mayoría | TCR monoclonal en la mayoría | TCR policlonal habitualmente | TCR monoclonal en la mayoría | TCR monoclonal en la mayoría |
| Tratamiento | Radioterapia, cirugía, terapéutica tópica (corticoterapia, imiquimod, mostazas nitrogenadas, carmustina, etc.) | Radioterapia, cirugía | Retirada del estímulo desencadenante, cirugía, corticoterapia tópica | Cirugía±radioterapia adyuvante | Radioterapia, cirugía |
| Pronóstico | Curso indolente, pronóstico favorable con casos de recurrencia local | Curso indolente, pronóstico favorable | Favorable, desaparecen tras cese de estímulo | Curso generalmente indolente, con recurrencias locales. Casos de desaparición espontánea descritos | Recurrencia local en algunos casos. No extensión sistémica |
Modificada de Ally et al7.
Es necesario realizar, además de una estadificación inicial para despistar formas paucisintomáticas de linfoma cutáneo de células T, un seguimiento clínico adecuado con exámenes cutáneos periódicos para descartar la posible evolución a una micosis fungoide clásica.
El abordaje terapéutico de la MFU es variado. Siempre ha de tratase con intención curativa con una terapia dirigida a la piel. El tratamiento radioterápico con dosis fraccionadas es el más avalado en la literatura hasta la fecha, bien tolerado y con pocos efectos secundarios5,6. La escisión quirúrgica se plantea como una alternativa razonable7. El tratamiento tópico abarca desde la corticoterapia potente hasta los inhibidores de la calcineurina, el imiquimod, la carmustina o las mostazas nitrogenadas.
Como conclusión presentamos 3 casos de MFU, una entidad clinicopatológica frecuentemente infradiagnosticada. A pesar de su excelente pronóstico es necesario realizar un adecuado estudio de extensión y seguimiento para descartar la progresión a formas más extensas.