La terapia fotodinámica (TFD) está siendo desarrollada en los últimos años en dermatosis diferentes de las aprobadas para su uso. Entre todas ellas, la micosis fungoide (MF) en estadio de placas es una de las más prometedoras.
ObjetivosEvaluar los resultados en el tratamiento de la MF en placas con TFD y correlacionarlos con la fotografía de fluorescencia.
Material y métodosLlevamos a cabo un estudio prospectivo, descriptivo y observacional. Se seleccionaron un total de 12 pacientes con 24 lesiones que fueron tratados con metilaminolevulinato (MAL) tópico ocluido tres horas y luz roja (630nm, 37J/cm2, 8min, Aktilite®).
ResultadosUn total de 6 pacientes obtuvo respuesta completa, 5 pacientes alcanzaron respuesta parcial y uno no respondió al tratamiento. La media de sesiones aplicadas fue de 5,7 y no se recopilaron efectos secundarios. La tolerancia fue excelente.
ConclusionesLa TFD con MAL parece una buena alternativa terapéutica para los pacientes con MF en placas con escaso número de lesiones.
Recent years have seen an increase in the off-label use of photodynamic therapy for the treatment of a variety of skin diseases. Plaque-phase mycosis fungoides is among the most promising possibilities for the use of this treatment.
ObjectivesTo evaluate the treatment of plaque-phase mycosis fungoides with photodynamic therapy and compare the results obtained using fluorescence photography.
Materials and methodsWe performed a prospective, descriptive, observational study. Twelve patients with 24 lesions were treated with topical methyl aminolevulinate (MAL) under an occlusive dressing for 3h, followed by 8min of red light (630nm, 37J/cm2; Aktilite).
ResultsSix patients had a complete response, 5 a partial response, and 1 did not respond to treatment. A mean of 5.7 sessions was applied and no side effects were reported. Treatment tolerance was excellent.
ConclusionsPhotodynamic therapy with MAL appears to be a good treatment option for patients with plaque-phase mycosis fungoides with a small number of lesions.
La terapia fotodinámica (TFD) es una técnica en creciente desarrollo en los últimos años. Las indicaciones aprobadas para su uso son en carcinoma basocelular (CBC), las queratosis actínicas (QA) y la enfermedad de Bowen (EB). Además de en estas patologías, de forma paralela, se han investigado sus efectos en una variedad de dermatosis inflamatorias, tumorales e infecciosas, la mayoría a través de series pequeñas o casos aislados. Una de las más estudiadas es la micosis fungoide (MF) en fase de manchas y placas, en la que se comienza a adquirir experiencia de uso.
La MF en estadios tempranos es una dermatosis de curso indolente por lo que lo ideal es el tratamiento local de las lesiones y el seguimiento del paciente. Las opciones habitualmente utilizadas son los corticoides tópicos, la mostaza nitrogenada, la carmustina, bexaroteno tópico, radioterapia local y PUVA si las placas son más diseminadas. Cuando las lesiones están localizadas y en pequeño número y no responden a tratamientos tópicos habituales, la TFD es una técnica que comienza a tener su papel.
ObjetivosEstudiar los resultados de la TFD en pacientes con MF en placas valorando el número de sesiones realizadas, el tiempo de remisión, la tolerancia y los resultados.
Material y métodosSe realizó un estudio prospectivo, descriptivo, abierto y observacional en el que se seleccionaron pacientes con una o más lesiones de MF en placas. Se consideraron criterios de inclusión:
- •
Pacientes con un diagnóstico clínico e histológico correcto.
- •
Pacientes con ausencia demostrada de afectación extracutánea.
- •
Pacientes que no hayan respondido al menos a un tratamiento usado de forma habitual para tratar su dermatosis durante un tiempo adecuado.
- •
Pacientes con suficiente capacidad para seguir las instrucciones.
- •
Pacientes que aceptaron ser tratados y firmaron consentimiento informado.
Por el contrario, se consideraron criterios de exclusión:
- •
Los criterios considerados por la FDA1.
- •
Pacientes con poco cociente intelectual y mala comprensión del tratamiento.
Los pacientes fueron tratados con MAL (Metvix®, Galderma, Swedeen) ocluido durante 3h y se utilizó luz roja como fuente de luz (Aktilite®, 630nm, 37J/cm2, 8min). Se aplicaron sesiones mensuales hasta la obtención de respuesta de las lesiones tratadas o en caso de no haber respuesta hasta un máximo de seis sesiones. Las lesiones tratadas se valoraron mediante la exploración clínica valorando el grado de infiltración al tacto y con fotografía digital el eritema y la coloración de las lesiones. Se calificó de respuesta completa (RC) la desaparición de la infiltración de la lesión y del eritema, respuesta parcial (RP) su disminución y respuesta incompleta (RI) su persistencia. Se realizaron antes y después de cada sesión fotografías de fluorescencia con una cámara Olympus® C5060 acoplada a un sistema de flashes ultravioleta de 400nm (ClearStone VD-DA digital system®). La fluorescencia de las lesiones se clasificó como positiva si bajo luz de Wood tomaba coloración roja o negativa si no se apreciaba. A su vez las positivas se subdividieron a su vez en exacta, si delimitaban la placa ocluida perfectamente o inexacta si no lo hacían. Además, la fluorescencia se dividió a su vez en correlación clínica positiva si seguían curso paralelo a la evolución de clínica de la lesión, o correlación clínica negativa, si al contrario, no seguía el curso clínico de la lesión. La tolerancia del tratamiento se clasificó según los pacientes en buena, regular o mala. Tras la obtención de RC se sometió a los pacientes tratados a revisiones trimestrales. Durante este seguimiento, se calificó, al igual que tras el tratamiento, de RC la desaparición de la infiltración de las lesiones y de respuesta parcial su persistencia. Asimismo, se calificó de recaída la aparición de nueva infiltración en las lesiones tratadas durante el periodo de seguimiento. Se recopilaron los efectos secundarios del tratamiento.
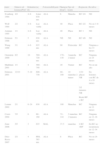
ResultadosSe resumen en la tabla 1. Se trataron un total de doce pacientes, tres varones y nueve mujeres con un tiempo medio de evolución de las lesiones de 68 meses (rango 12 a 360). El número total de lesiones tratadas fue de 24. Todos los pacientes habían recibido tratamiento previo con corticoides tópicos y en algunos casos con PUVA oral, PUVA baño, retinoide tópico e inmunomoduladores tópicos. La mayoría de los pacientes recibieron seis sesiones, y cuatro de ellos cinco, al aparecer en esta sesión la RC. Se obtuvo RC en seis de los doce pacientes tratados (50%), en cinco se obtuvo respuesta parcial (42%) y en uno de ellos no se obtuvo respuesta (8%). En los once pacientes que se obtuvo RC o parcial, el periodo medio de remisión de 15,6 meses (rango de 36 a 6 meses). Todas las lesiones tratadas mostraron fluorescencia positiva y exacta de las placas antes del tratamiento y esta disminuyó de intensidad con la mejoría de la infiltración por lo que se consideraron con correlación clínica positiva. La mitad de los pacientes calificó el tratamiento como bien tolerado, cuatro como regular (33%) y dos de los pacientes calificaron las sesiones como mal toleradas (16%).
Resumen de las características de los pacientes y los resultados obtenidos
| Num de PAC | Edad/sexo | Tiempo de evolución (meses) | Número de lesiones tratadas | Tratamientos previos | Número de sesiones (una/mes) | Resultados del tratamiento |
| 1 | 45/V | 120 | 1 | Corticoides tópicos, PUVA | 5 | RC en la quinta sesión |
| No recaída tras 36 meses | ||||||
| 2 | 30/M | 12 | 1 | Corticoides tópicos, | 6 | RI tras completar seis sesiones |
| inmunomoduladores tópicos | Eccema en la cuarta sesión | |||||
| 3 | 43/M | 24 | 3 | Corticoides tópicos, PUVA | 6 | RP |
| No recaída tras 22 meses | ||||||
| 4 | 38/V | 30 | 2 | Corticoides tópicos | 6 | RP |
| No recaída tras 15 meses | ||||||
| 5 | 44/M | 50 | 2 | Corticoides tópicos, retinoide tópico | 6 | RP |
| No recaída tras 18 meses | ||||||
| 6 | 53/V | 360 | 2 | Corticoides tópicos, PUVA. | 5 | RC |
| No recaída en 14 meses | ||||||
| 7 | 56/M | 53 | 4 | Corticoides tópicos, | 5 | RC |
| inmunomoduladores tópicos | No recaída en 13 meses | |||||
| 8 | 40/M | 30 | 2 | Corticoide tópico, PUVA baño | 6 | RP |
| No recaída en 12 meses | ||||||
| 9 | 38/M | 18 | 3 | Corticoides tópicos | 6 | RC |
| No recaída en 10 meses | ||||||
| 10 | 63/M | 60 | 2 | Corticoide tópico, PUVA baño | 6 | RP |
| No recaída en 20 meses | ||||||
| 11 | 59/M | 24 | 1 | Corticoides tópicos | 6 | RC |
| No recaída en 6 meses | ||||||
| 12 | 62/M | 36 | 1 | Corticoides tópicos | 5 | RC |
| No recaída en 6 meses |
M: mujer; RC: respuesta completa; RP: respuesta parcial; V: varón.
Desde que Svanberg et al2 publicara en 1994 buenos resultados en el tratamiento con TFD en dos pacientes afectos de MF en manchas se han publicado doce estudios posteriores (se resumen en la tabla 2)3–14. La mayoría son pequeñas series de casos, que engloban un total de 33 pacientes en los que se trataron un total de 51 lesiones. La tabla 3 muestra un resumen de todas las lesiones tratadas en las que se especifica el tipo de lesión clínica y si se obtuvo RC. Se reducen entonces a 46 lesiones con una tasa de RC del 80%, siendo curiosamente más alta en las lesiones tumorales (100%), que en las manchas o las placas, muy similares y entorno al 72 y 78%. Todos los estudios utilizan ALA como fotosensibilizante, salvo el de Zane en 2006, que utiliza MAL. Las fuentes de luz que se utilizaron fueron en el espectro de la luz roja, para obtener una adecuada penetración en la piel, la mayoría no coherentes. Svanberg y Díez-Recio en 2007 utilizan fuentes de luz láser, diodo y láser de colorante pulsado 585nm, respectivamente, con buenos resultados. En todos los estudios se aplican sesiones repetidas con periodicidades variables, desde semanales o incluso varias a la semana, a mensuales. Los periodos de seguimiento para valorar la recidiva tras el tratamiento son variables y van desde los treinta y tres meses a los cuatro meses.
Estudios publicados de micosis fungoide en placa o mancha tratados con TFD
| Autor | Número de lesiones/PAC | Oclusión (h) | Luz | Fotosensibilizante | Fluencia (J/cm2) | Tipo de lesión | Respuesta | Recidiva |
| Svanberg 1994 | 4/2 | 4–6 | Láser 630nm | ALA | 6 | Mancha | RC 2/4 | NE |
| Wolf 1994 | 2/2 | 4–6 | Luz visble | ALA | 40 | Placa | RC 2/2 | No en 3–6 meses |
| Amman 1995 | 1/1 | 4–6 | Luz visble | ALA | 40 | Placa | RC 1 | NE |
| Edstrom 1998 | 5/1 | 5 | 630nm | ALA | NE | NE | RC 4/6 | NE |
| Wang 1999 | 3/1 | 4–6 | 635nm | ALA | 60 | Periocular | RC | Ninguna a los 33 meses |
| Orenstein 2000 | 6/2 | 16 | 580–720nm | ALA | 170–130 | 1mancha 2 tumor | RC | Ninguna en 24 meses |
| Markham 2001 | 1/1 | 4 | 580–740 | ALA | 20 | Tumor | RC | No en un año |
| Edstrom 2001 | 12/10 | 5–18 | 600–730 | ALA | 80–180 | 10 manchas 2 tumor | 1/10 placas NR | En lesiones con RC de 4 a 19 meses |
| 2/2 tumores NR | ||||||||
| Resto RP o RC | ||||||||
| Leman 2002 | 2/1 | 6–24 | 630 | ALA | 100 | Manchas | RC | Ninguna en 12 meses |
| Coors 2004 | 7/5 | 6 | 60–160 | ALA | 72–144 | 5 manchas 2 tumores | RC | Ninguna en 12–18 meses |
| Zane 2006 | 5/5 | 3 | 635 | MAL | 37.5 | manchas | 4 RC 1RP | En RC no recurrencia en 12–34 meses |
| Díez-Recio 2007 | 2/2 | 4 | PDL 585nm | ALA | 8 | Placa | RC | No en 24 meses |
ALA: ácido deltaminolevulínico; MAL: ácido metilaminolevulínico; NE: no especifica; NR: no respuesta; RC: respuesta completa; RP: respuesta parcial.
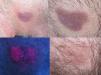
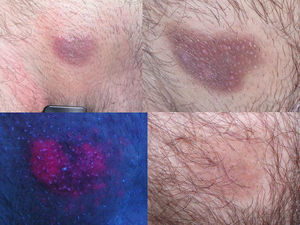
Las bases teóricas que fundamentan el uso de la TFD en esta dermatosis son conocidas. Boehncke demostró ya en 1994 la captación selectiva del fotosensibilizante en las lesiones de MF durante la TFD tópica con la posterior inhibición de los linfocitos T transformados en malignos15. Estudios posteriores16 demostraron como las células sanguíneas malignas del linfoma cutáneo de células T CD71+ (receptor de transferrina) tienen mayor capacidad de transformar ALA en PpIX en comparación con las células sanguíneas normales. Este hecho podría ser debido al papel fundamental que juega el hierro en la síntesis de las porfirinas endógenas. Edstrom et al5 observó en 1998 como tras el tratamiento de las placas de MF con TFD (fig. 1) se produce una disminución significativa del infiltrado linfocitario, sobre todo en el número de linfocitos CD4+/CD7- o débil positivo. Practicó además estudio mediante el sistema TUNEL y demostró cómo la disminución del infiltrado no se producía a consta de apoptosis de los linfocitos atípicos, sino por una disminución de las células proliferantes. La misma autora demuestra unos años más tarde9 como tras aplicar TFD en lesiones de MF se produce, en efecto, una disminución de los linfocitos CD71 de la placa que se traduce en una menor proliferación.
Nuestro estudio trata de profundizar en los resultados de la TFD en la MF en placas y la fluorescencia de las lesiones. Hasta ahora, ambos temas aún están en desarrollo. Puesto que en ocasiones el diagnóstico clínico e histológico de una MF puede ser dificultoso, se excluyeron todos los pacientes sin diagnóstico confirmado, para evitar la inclusión de variables extrañas. Por el mismo motivo se incluyó solo a los pacientes con afectación únicamente cutánea demostrada, ya que en caso contrario, podrían haber sido candidatos en algún momento del estudio a tratamiento sistémico que interfiriera con los resultados de la TFD. Se seleccionaron pacientes que no respondieran al menos a un tratamiento habitual puesto que la TFD en la MF aún está en desarrollo y no es un tratamiento de primera línea.
El protocolo de tratamiento de las placas de MF con TFD aún no está establecido. Los parámetros de la lámpara, así como los tiempos de oclusión del MAL utilizados son los mismos que los protocolizados para indicaciones aprobadas, como el CBC y las QA. Mantuvimos dichos parámetros para tratar de homogeneizar la muestra de pacientes y no introducir variables extrañas. Es necesario el uso de longitudes de onda entorno a los 600nm, que nos garanticen una penetración máxima dentro del espectro de absorción de las porfirinas. La periodicidad de las sesiones no está establecida y varía mucho de unos estudios a otros. Aplicamos una sesión mensual por facilitar a los pacientes el cumplimiento del tratamiento y no acudir con tanta periodicidad al hospital.
En nuestra serie de pacientes tratados, la tasa de RC de las placas fue de un 50%, sensiblemente inferior a los resultados globales publicados, que se sitúan en el 72% (tabla 3). Si comparamos estos resultados con los tratamientos tópicos habituales utilizados en la MF estadio IA, observamos que la TFD se muestra como una buena alternativa de tratamiento (tabla 4)17. Presenta unas tasas de RC ligeramente superior a la de los corticoides tópicos sin corta duración del efecto ni producir atrofia cutánea, sin embargo es un tratamiento más costoso en tiempo y en dinero. Si comparamos con otros tratamientos tópicos utilizados (carmustina, metoclopramida), estos obtienen tasas de RC ligeramente superiores, pero, tienen más efectos secundarios e incluso son menos accesibles para su uso. Las tasas de RC obtenidas hasta ahora por la TFD son superiores también a las del bexaroteno tópico.
Tasas de respuesta completa y efectos adversos en los diferentes tratamientos utilizados en micosis fungoide estadio Ia17
| Tratamiento | Tipo de estudio | Respuesta completa (%) | Efectos secundarios |
| Corticoides tópicos | Retrospectivo | 25–63 | Atrofia cutánea |
| No aleatorizado | Corta duración del efecto terapéutico | ||
| Metoclopramina | Retrospectivo | 26–76 | Dermatitis de contacto |
| No aleatorizado | Neoplasias cutáneas secundarias | ||
| Carmustina | Retrospectivo | 86 | Supresión medular |
| No aleatorizado | Telangiectasias | ||
| Bexaroteno | Prospectivo | 21 | Dermatitis de contacto |
| No aleatorizado | |||
| UVB | Retrospectivo | 75–83 | Eritema, prurito |
| No aleatorizado | |||
| PUVA | Retrospectivo y prospectivo | 79–88 | Naúseas, fototoxicidad, neoplasias cutáneas |
| No aleatorizado | |||
| Radioterapia (Electrom beam) | Metaanálisis | 96 | Pigmentación, picor, alopecia, telangiectasia, xerosis, anhidrosis, neoplasias cutáneas |
Comparar los resultados de la fototerapia PUVA o UVB con la TFD no es del todo apropiado. Las tasas de RC de la fototerapia son superiores, sin embargo la TFD es más sencilla, tiene menos efectos secundarios, no es carcinogénica, requiere menos sesiones y tiene mejor penetración al trabajar con luz roja. No obstante, el futuro de la TFD en el tratamiento de la MF en placas es en los pacientes con pocas lesiones, 2 o 3, máximo 4, por encima de ese número de lesiones deja de ser rentable y poco práctico, y precisamente son este tipo de pacientes los candidatos a fototerapia. Existe la posibilidad incluso de combinar ambos tratamientos, aprovechando que el paciente acude al hospital y que la luz ultravioleta se encuentra en el espectro de absorción de las porfirinas, aunque no hay ningún estudio al respecto. Por la misma razón, se puede combinar la TFD con otros tratamientos sistémicos, pero tampoco está estudiado.
El tratamiento de la MF con TFD requiere sesiones repetidas. Esto es conocido ya desde los primeros estudios de Wolf et al y Amman y Hunziker en 19953,4. Sin embargo, el protocolo aún no está establecido. Zane et al12 que utiliza el mismo fotosensibilizante (MAL) que en nuestro estudio, también aplica una media de seis sesiones por lesión, pero elige una periodicidad semanal, acortando de forma considerable el tratamiento con respecto a nuestro grupo de pacientes. Considerando la buena tolerancia y la ausencia de efectos secundarios en nuestro grupo de pacientes y en el de Zane, la periodicidad semanal parece más apropiada y más ventajosa para optimizar esta técnica, sobre todo con respecto a otras opciones terapéuticas.
El seguimiento de los pacientes tratados con TFD por MF en placas es obligado, como con cualquier otro tratamiento. Existe controversia con respecto a los estudios en los que se practicaron biopsias tras el tratamiento, ya que algunos refieren curación histológica de las lesiones4,7,8,13, otros aclaramiento5,12 y otros la persistencia de linfocitos atípicos9. Nosotros no practicamos biopsias en nuestro grupo de pacientes precisamente porque no iba a cambiar nuestra actitud con respecto a su manejo y aunque se hubiera demostrado curación histológica en paciente se hubiera sometido a seguimientos periódicos.
La fluorescencia de las lesiones de MF tras la aplicación del fotosensibilizante se demuestra como un parámetro de ayuda diagnóstica y de seguimiento de la respuesta. Estos hallazgos confirman los estudios previos en los que se explica como la fluorescencia delimita perfectamente las placas y es más difusa y perilesional en las manchas2,7,9.
Las sesiones fueron bien toleradas sin necesidad de analgesia o métodos de enfriamiento. Solo uno de los pacientes la califica como de mal tolerada (16%). Es curioso como en todos los estudios previos, menos en el que se utiliza MAL como fotosensibilizante12, la tolerancia es especialmente mala. Los pacientes tratados con ALA y luces no coherentes requieren fraccionar la iluminación, disminuir tiempo de oclusión o fluencias7 o bien anestesia intralesional10 o la aplicación de nitrógeno líquido a 10cm de la lesión durante el tratamiento11. Los estudios que utilizan ALA y fuentes de luz láser no reflejan mala tolerancia de las sesiones2,13.
No apreciamos ningún efecto secundario destacable, salvo en un paciente que apareció una reacción eccematosa generalizada en la cuarta sesión que no reapareció en las posteriores. Curiosamente, es el que no respondió al tratamiento. La mayoría de las lesiones aclararon con una ligera hiperpigmentación postinflamatoria y con un buen resultado cosmético. No obstante, están descritas la aparición de hiperpigmentación persistente, erosiones e incluso ulcerariones tras el tratamiento9–13.
Podemos concluir que la TFD con MAL es un tratamiento eficaz y bien tolerado para la MF en placas. Surge como posible alternativa a los casos de MF estadio IA con pocas lesiones que no responden a los tratamientos habituales. Aunque los resultados preliminares son prometedores, son necesarios más estudios en más pacientes para asentar las bases y el papel de esta técnica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.