Conocer el manejo clínico de los pacientes con artritis psoriásica atendidos en consultas de dermatología y reumatología en España.
MétodoEstudio observacional, multicéntrico, naturalístico, retrospectivo, en el que se recogieron parámetros demográficos y clínicos de pacientes diagnosticados de artritis psoriásica. Se realizó una única visita; los datos se refirieron a los 12 meses anteriores.
ResultadosParticiparon 266 pacientes, 78,1% procedentes de consultas de reumatología y 21,9% de dermatología. Se registró información de 1.138 visitas. El principal motivo de consulta fue el control de la artritis psoriásica (82,7% de las visitas). La exploración más utilizada fue el recuento de articulaciones dolorosas e inflamadas (73,1%) y las pruebas complementarias más frecuentes fueron la determinación de reactantes de fase aguda (velocidad sedimentación y proteína C reactiva) (79,8%; 74,5%). En dermatología destacó el uso del body surface area y el psoriasis area severity index como pruebas de evaluación habituales. En reumatología se utilizaron sobretodo criterios de evaluación articular y bioquímicos. El 71,1% de pacientes fueron tratados con algún fármaco modificador de la enfermedad, y el 51,8% con terapia biológica (61,5% con tratamiento combinado), observándose diferencias según la especialidad. La obtención de respuesta parcial o nula al tratamiento fue el principal motivo de modificación del mismo (45,1% de pacientes en los que hubo cambios).
ConclusiónSe evidencian diferencias en el manejo de la artritis psoriásica según especialidad, tanto en el diagnóstico como el tratamiento de la enfermedad, considerándose imprescindible la colaboración entre dermatólogos y reumatólogos para establecer protocolos de actuación comunes en el ámbito asistencial español.
To describe the clinical management of psoriatic arthritis for patients being treated by dermatologists and rheumatologists in Spain.
MethodsMulticenter, retrospective, naturalistic observational study in which demographic and clinical variables were recorded for patients diagnosed with psoriatic arthritis. Data referred to the previous 12 months and were collected during a single visit with the physician.
ResultsA total of 266 patients were enrolled; 78.1% were being treated by rheumatologists and 21.9% by dermatologists. The data covered 1138 visits. The main reason for consulting a physician was to monitor psoriatic arthritis (82.7% of the visits). The most widely used examination was to determine the tender- and swollen-joint count (73.1%). The tests most frequently ordered were acute-phase reactants: erythrocyte sedimentation rate (79.8%) and C reactive protein level (74.5%). Affected body surface area and the Psoriasis Area and Severity Index were the main assessments used by dermatologists. Rheumatologists tended to examine the joints and record biochemical markers. A disease-modifying antirheumatic drug was prescribed for 71.1% of the patients; 51.8% were prescribed a biologic agent (61.5% in combination with another treatment). Treatment approach differed by specialty and was modified if response was nil or partial (the rationale for 45.1% of all changes).
ConclusionDifferences in the management of psoriatic arthritis in dermatology and rheumatology were evident in both diagnostic and treatment approaches. These 2 specialties should cooperate to establish common practice guidelines for use in Spain.
La artritis psoriásica (APso) es una forma de artritis que se asocia a psoriasis. Se define como una artropatía inflamatoria, debilitante y seronegativa con entidad propia y distinta de la artritis reumatoide, que se manifiesta en pacientes psoriásicos1. Este concepto de la enfermedad fue aceptado en el año 1960 cuando la American College of Rheumatology (ACR) clasificó la APso como una entidad clínica independiente y diferente de la artritis reumatoide. La prevalencia de esta patología no se conoce con exactitud, pero se estima que varía entre el 0,3 y el 1% de la población2. En el caso de España, si se considera que la psoriasis afecta entre un 2 y un 3% de la población y la artritis a un 7% de los pacientes psoriásicos sobre una población de unos 40 millones, habría unas 70.000 personas con APso en nuestro país, lo que equivaldría a un 0,2% de la población2–4.
La APso es una enfermedad que presenta igual incidencia en varones que en mujeres5 y cuyo inicio suele darse entre los 30 y los 50 años, aunque puede afectar a personas de cualquier edad6,7. Es una patología que suele cursar con inflamación articular o de entesis, dolor, limitación funcional y lesión estructural y deformidad articular variable. La APso tiene un carácter crónico y evoluciona irregularmente a lo largo de la vida, con periodos de inactividad y épocas sintomáticas7. La Apso puede adoptar diversos patrones de afectación articular, que fueron descritos por Moll y Wright en 19738. A pesar de que la frecuencia de cada patrón de presentación no está bien establecida, se reconoce como típica la afectación de las articulaciones interfalángicas distales.
El diagnóstico de la APso constituye muchas veces un desafío en la práctica clínica habitual9, ya que no existen unas características clínicas exclusivas ni prueba complementaria específica. El diagnóstico suele realizarse a partir de la propia historia clínica, examen físico, y hallazgos radiográficos característicos (erosiones asociadas a neoformación ósea9,10). Si la APso aparece precedida de psoriasis, el diagnóstico puede confirmarse con facilidad, pero si se da el caso contrario, aparición de la artritis previa a la psoriasis, el diagnóstico resulta más complejo puesto que muchos de sus signos y síntomas también pueden darse en otras patologías reumáticas10. El grupo de estudio CASPAR11, ha definido unos criterios de clasificación de la Apso que han demostrado una alta sensibilidad y especificidad en el diagnóstico de APso desde atención primaria12.
El tratamiento de la APso actualmente no va dirigido a la curación del paciente, sino a paliar la sintomatología asociada, mejorar la calidad de vida y prevenir la progresión del daño articular, preservando finalmente la capacidad funcional13–15. No existe un tratamiento farmacológico estándar, sino que este depende del tipo y extensión de las lesiones cutáneas, así como de las manifestaciones articulares. Los principales principios activos utilizados en el tratamiento de la APso comprenden AINE (antiinflamatorios no esteroideos), FAME (fármacos modificadores de enfermedad), inyecciones locales con esteroides, esteroides sistémicos y agentes biológicos. El tratamiento antiinflamatorio de la APso se ha mostrado efectivo para el alivio sintomático y el control de las manifestaciones clínicas de las formas axiales de la enfermedad, así como en algunas oligoartritis16. En el caso de pacientes que presentan artritis periférica persistente no respondedora a los antiin flamatorios, se recurre a los FAME14,16, no habiéndose demostrado su eficacia en las formas axiales puras. La aparición de agentes biológicos (fundamentalmente anti-TNF) representa una alternativa en los pacientes no respondedores a los tratamientos antes mencionados, tanto en las formas axiales como periféricas14,17–19.
El manejo óptimo de la APso debería implicar un acercamiento multidisciplinar, incluyendo tanto al dermatólogo como al reumatólogo, así como al médico de atención primaria y al rehabilitador. Las medidas terapéuticas a tomar deben ir dirigidas tanto al control de las manifestaciones cutáneas, como de las articulares, y es por ello que resulta imprescindible la colaboración entre estas especialidades médicas20. Aun más, la ausencia de datos contrastados sobre el manejo y el impacto de la APso en el contexto de la práctica clínica habitual, pone de manifiesto la necesidad de desarrollar estudios que muestren una visión actualizada de la realidad en las consultas de reumatología y dermatología. El objetivo principal de este estudio fue, por tanto, la obtención de datos actualizados sobre el manejo clínico y terapéutico de los pacientes que sufren APso, considerando para ello la asistencia de los mismos a consultas de dermatología y de reumatología en España.
MétodoSe llevó a cabo un estudio observacional, multicéntrico, naturalístico, de corte transversal, en el cuál se realizó una revisión retrospectiva (12 meses) de las historias clínicas de una cohorte de pacientes con diagnóstico de APso atendidos en consultas de dermatología y reumatología en España. El estudio fue aprobado por el Comité Ético de Investigación Clínica (CEIC) del Hospital Clínic i Provincial de Barcelona.
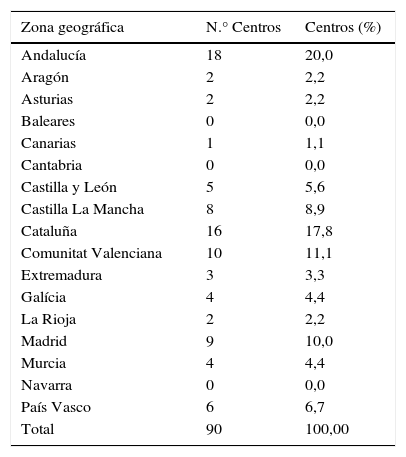
Participaron en el estudio reumatólogos y dermatólogos escogidos de manera representativa del conjunto de la geografía española (tabla 1) con actividad dentro de la sanidad pública bien en centros hospitalarios o centros de especialidades. La inclusión de pacientes se llevó a cabo, de forma consecutiva, sobre individuos con diagnóstico de APso y que acudiesen a consulta de dermatología o de reumatología. El periodo de recogida de datos comprendió de enero a junio de 2007. De acuerdo con el diseño del estudio, se realizó una única visita coincidente con la inclusión del paciente en el estudio. Los pacientes otorgaron su consentimiento informado por escrito, como requisito previo a su participación en el mismo.
Distribución geográfica de los especialistas que participaron en el estudio
| Zona geográfica | N.° Centros | Centros (%) |
|---|---|---|
| Andalucía | 18 | 20,0 |
| Aragón | 2 | 2,2 |
| Asturias | 2 | 2,2 |
| Baleares | 0 | 0,0 |
| Canarias | 1 | 1,1 |
| Cantabria | 0 | 0,0 |
| Castilla y León | 5 | 5,6 |
| Castilla La Mancha | 8 | 8,9 |
| Cataluña | 16 | 17,8 |
| Comunitat Valenciana | 10 | 11,1 |
| Extremadura | 3 | 3,3 |
| Galícia | 4 | 4,4 |
| La Rioja | 2 | 2,2 |
| Madrid | 9 | 10,0 |
| Murcia | 4 | 4,4 |
| Navarra | 0 | 0,0 |
| País Vasco | 6 | 6,7 |
| Total | 90 | 100,00 |
Durante la visita, se realizó una anamnesis a los pacientes y se revisaron las historias clínicas, recogiendo los datos y variables referidos a los 12 meses anteriores a la fecha de la visita. Las variables registradas fueron: (i) sociodemográficas (género, fecha de nacimiento, nivel educativo, situación laboral, etnia y hábitat), (ii) clínicas generales (fecha de diagnóstico de la psoriasis, fecha de inicio de los síntomas, fecha de diagnóstico de la APso y forma de debut, antecedentes familiares y enfermedades concomitantes), y (iii) clínicas específicas de la patología (motivo de la visita, tratamientos para la APso y parámetros de evaluación de la enfermedad).
Análisis estadísticoSe llevó a cabo un análisis estadístico tanto sobre la muestra global como sobre grupos de pacientes estratificando según la especialidad del investigador (reumatólogo o dermatólogo). Se realizó un análisis descriptivo de las principales características sociodemográficas y clínicas de los pacientes. El manejo del paciente con APso fue descrito mediante el análisis de los motivos de visita a lo largo de los 12 meses del período de estudio, el tratamiento de base prescrito por el especialista para la enfermedad durante ese período y el grado de registro de los distintos parámetros de evaluación de la enfermedad. En función de la variable estudiada la unidad de análisis resultó ser el paciente o la visita médica.
El análisis se realizó utilizando el paquete estadístico SPSS versión 15.0 para Windows®. En todas las comparaciones entre grupos se consideró un nivel de significación estadístico (α) de 0,05.
ResultadosParticiparon en el estudio un total de 91 investigadores, de los cuales 70 eran médicos especialistas en reumatología y 21 especialistas en dermatología. Del total de 266 pacientes reclutados válidos; 208 procedían de servicios de reumatología (78,1%), mientras que 58 lo hacían de servicios de dermatología (21,9%). El 62,1% de los pacientes incluidos (n=164) fueron hombres y el 37,9% (n=100) mujeres; con una edad media (SD) de 48,4 (12,7) años (rango: 19–88). No se observaron diferencias entre los pacientes reclutados en reumatología y dermatología en ninguno de los parámetros sociodemográficos analizados.
Perfil clínicoEl tiempo medio transcurrido desde el diagnóstico de la psoriasis en el conjunto de pacientes incluidos fue de 16,9 (11,5) años; el inicio de los síntomas de APso se produjo de media 10,7 (8,4) años antes de la fecha de inclusión; y el diagnóstico de la enfermedad se realizó de media hace 8,9 (6,8) años. No se observaron diferencias significativas en ningún caso, en función de la especialidad de procedencia de cada paciente.
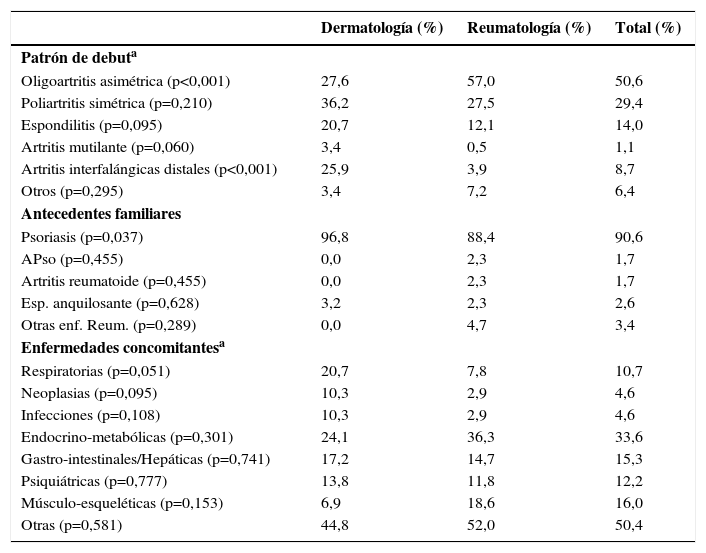
Para el conjunto de la muestra, la forma de debut más habitual fue la oligoartritis asimétrica (50,6%), seguida por la poliartritis simétrica (29,4%) (tabla 2). En este caso, sí que pudieron apreciarse diferencias entre especialidades. Así, el patrón de debut más habitual en más de la mitad de los pacientes procedentes de las consultas de reumatología fue la oligoartritis asimétrica (57,0% de los casos, frente al 27,6% observado en los pacientes reclutados desde dermatología) (p<0,001). En cambio, en el caso de los pacientes procedentes de las consultas de dermatología el patrón de debut más frecuente resultó ser la poliartritis simétrica (un 36,2% de los casos frente a un 27,5% de los pacientes reclutados por especialistas en reumatología), aunque sin alcanzarse diferencias significativas.
Descripción de los principales parámetros clínicos de los pacientes con artritis psoriásica (APso) incluidos en el estudio
| Dermatología (%) | Reumatología (%) | Total (%) | |
|---|---|---|---|
| Patrón de debuta | |||
| Oligoartritis asimétrica (p<0,001) | 27,6 | 57,0 | 50,6 |
| Poliartritis simétrica (p=0,210) | 36,2 | 27,5 | 29,4 |
| Espondilitis (p=0,095) | 20,7 | 12,1 | 14,0 |
| Artritis mutilante (p=0,060) | 3,4 | 0,5 | 1,1 |
| Artritis interfalángicas distales (p<0,001) | 25,9 | 3,9 | 8,7 |
| Otros (p=0,295) | 3,4 | 7,2 | 6,4 |
| Antecedentes familiares | |||
| Psoriasis (p=0,037) | 96,8 | 88,4 | 90,6 |
| APso (p=0,455) | 0,0 | 2,3 | 1,7 |
| Artritis reumatoide (p=0,455) | 0,0 | 2,3 | 1,7 |
| Esp. anquilosante (p=0,628) | 3,2 | 2,3 | 2,6 |
| Otras enf. Reum. (p=0,289) | 0,0 | 4,7 | 3,4 |
| Enfermedades concomitantesa | |||
| Respiratorias (p=0,051) | 20,7 | 7,8 | 10,7 |
| Neoplasias (p=0,095) | 10,3 | 2,9 | 4,6 |
| Infecciones (p=0,108) | 10,3 | 2,9 | 4,6 |
| Endocrino-metabólicas (p=0,301) | 24,1 | 36,3 | 33,6 |
| Gastro-intestinales/Hepáticas (p=0,741) | 17,2 | 14,7 | 15,3 |
| Psiquiátricas (p=0,777) | 13,8 | 11,8 | 12,2 |
| Músculo-esqueléticas (p=0,153) | 6,9 | 18,6 | 16,0 |
| Otras (p=0,581) | 44,8 | 52,0 | 50,4 |
En más del 90% de los casos, los pacientes presentaron antecedentes familiares de psoriasis (tabla 2). Este porcentaje aumentaba significativamente al considerar la muestra procedente de las consultas de dermatología, respecto a la de las consultas de reumatología (96,8% y 88,4%, respectivamente) (p<0,05). Las patologías presentes con mayor frecuencia en los pacientes fueron las endocrino-metabólicas (33,6%), seguidas de las músculo-esqueléticas (16%) y las gastro-intestinales o hepáticas (15,3%); sin observarse diferencias significativas entre ambas especialidades de procedencia (tabla 2). Cabe destacar que únicamente en el 50% de los pacientes se registró este dato.
Manejo clínico y terapéuticoSe obtuvo información de un total de 1.138 visitas; el 77,8% realizadas en consultas de reumatología y el 22,2% en consultas de dermatología. El principal motivo por el cual se llevaban a cabo las visitas al especialista fue el «control de la enfermedad» (82,7%), seguido de la «recogida de resultados de pruebas complementarias» (19,0%).
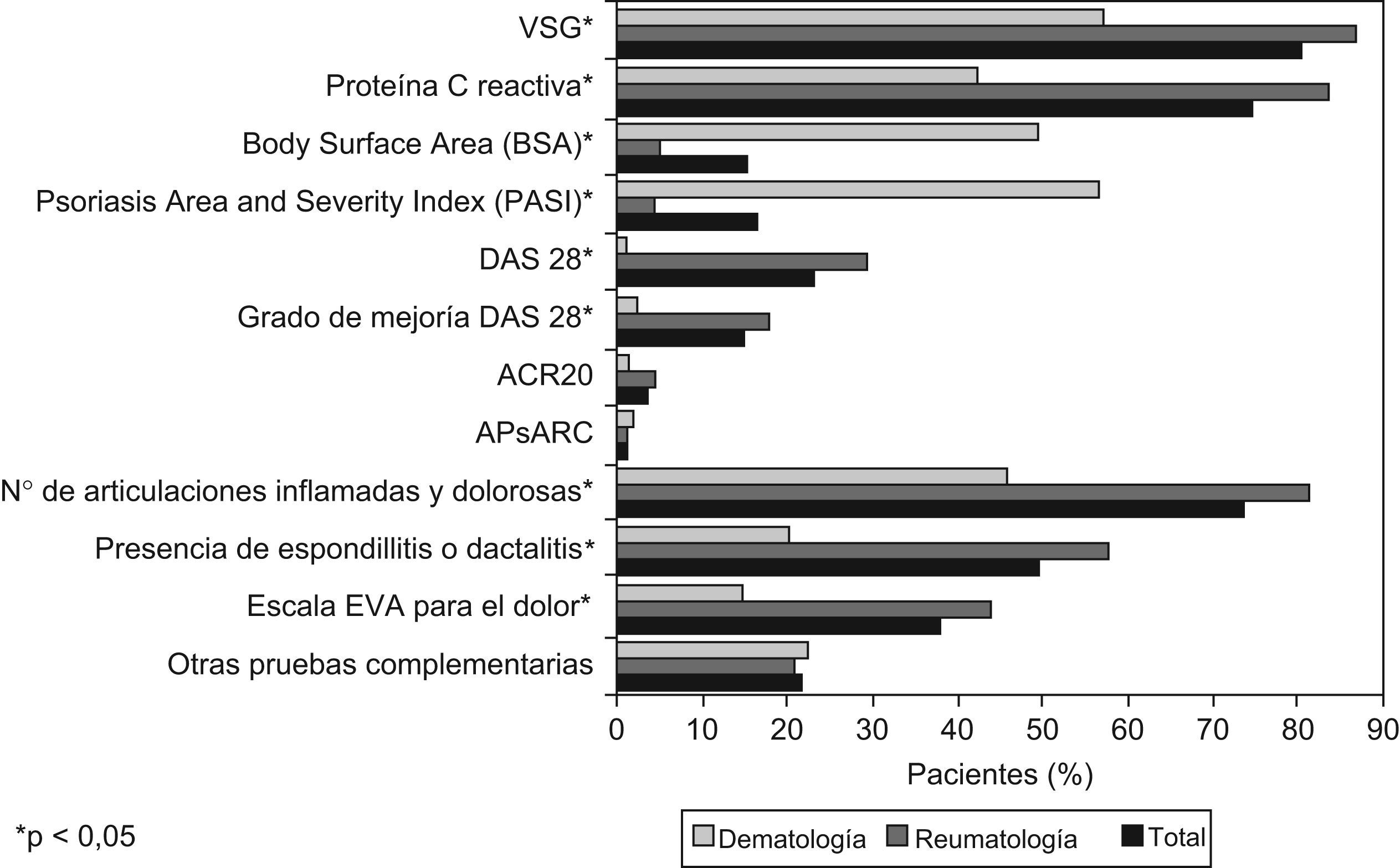
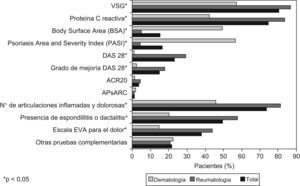
En la figura 1 se resumen las pruebas complementarias realizadas a los pacientes en el conjunto de visitas analizadas durante los 12 meses revisados. La prueba más ampliamente realizada para el total de la muestra fue la determinación de la velocidad de sedimentación globular (VSG), utilizada en el 79,8% de los casos; seguida en frecuencia por la determinación de la proteína C reactiva y el recuento de articulaciones inflamadas y dolorosas (74,5 y 73,1% de los casos, respectivamente). A excepción hecha de las determinaciones del BSA y PASI, que fueron empleadas con más frecuencia entre los dermatólogos que entre los reumatólogos (49 y 56,5% en las visitas de dermatología, frente a 5,0 y 4,1%, respectivamente, en las de reumatología) (p<0,001), las restantes pruebas complementarias fueron realizadas más frecuentemente en las visitas en reumatología (p<0,001). Solo en tres tipos de pruebas (ACR20, APsARC, y otras pruebas complementarias no especificadas) no se observaron diferencias estadísticamente significativas entre reumatólogos y dermatólogos.
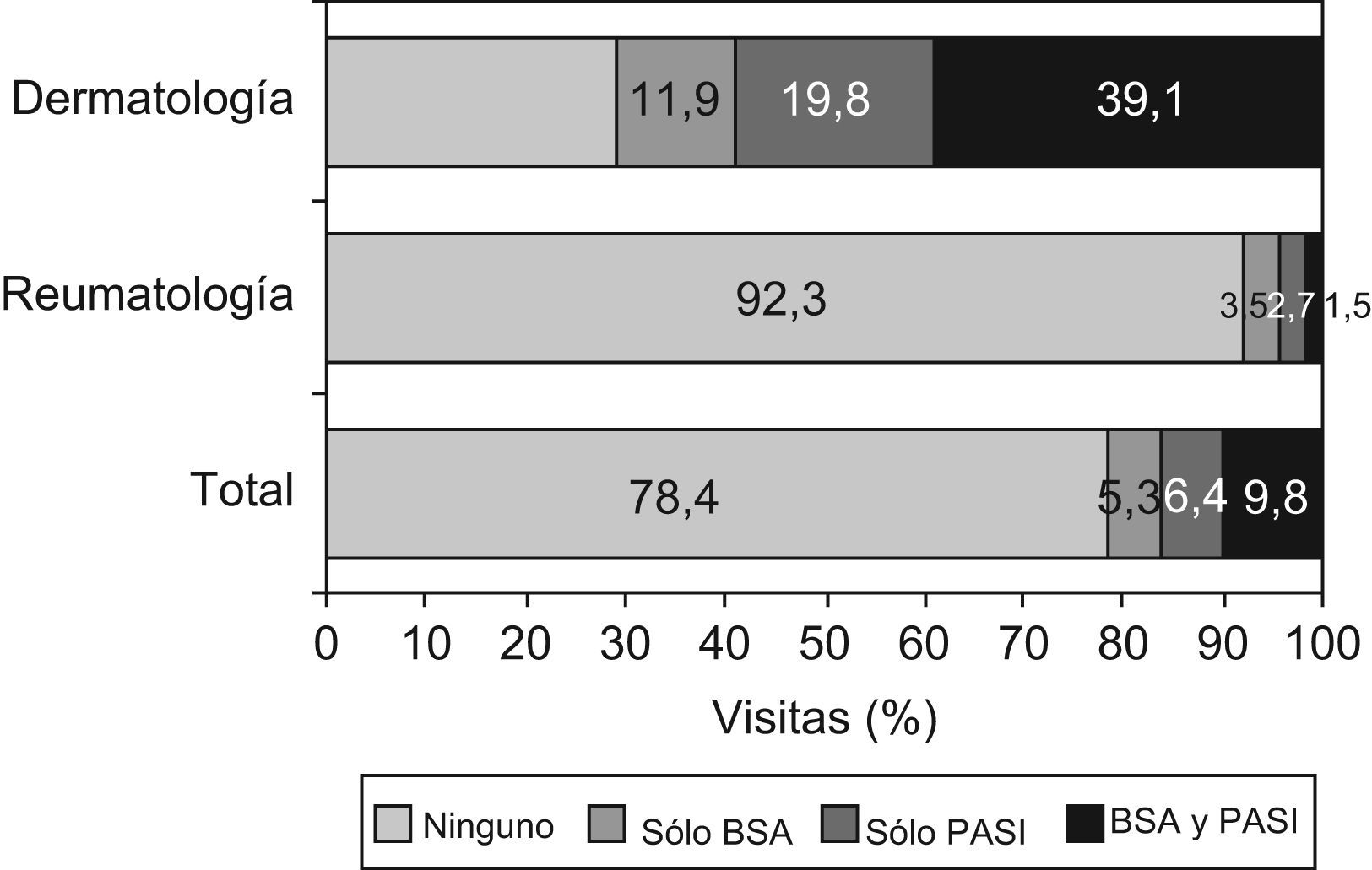
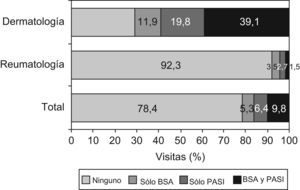
Al analizar la frecuencia de utilización por los dermatólogos de BSA (Body Surface Area) y PASI (psoriasis Area and Severity Index) en cada una de las visitas realizadas durante ese periodo, se observó que en menos de un 40% de las visitas se aplicaron ambas medidas siendo la más frecuente la determinación del PASI (en total 58,9% de las visitas frente al 51% en el caso del BSA). Sin embargo cabe señalar que en casi el 30% de las visitas de los pacientes incluidos por dermatólogos no se evaluó ni un ni otro parámetro. Asimismo, se observó que en más del 90% de las visitas a reumatología no se determinó ni el BSA ni el PASI (fig. 2).
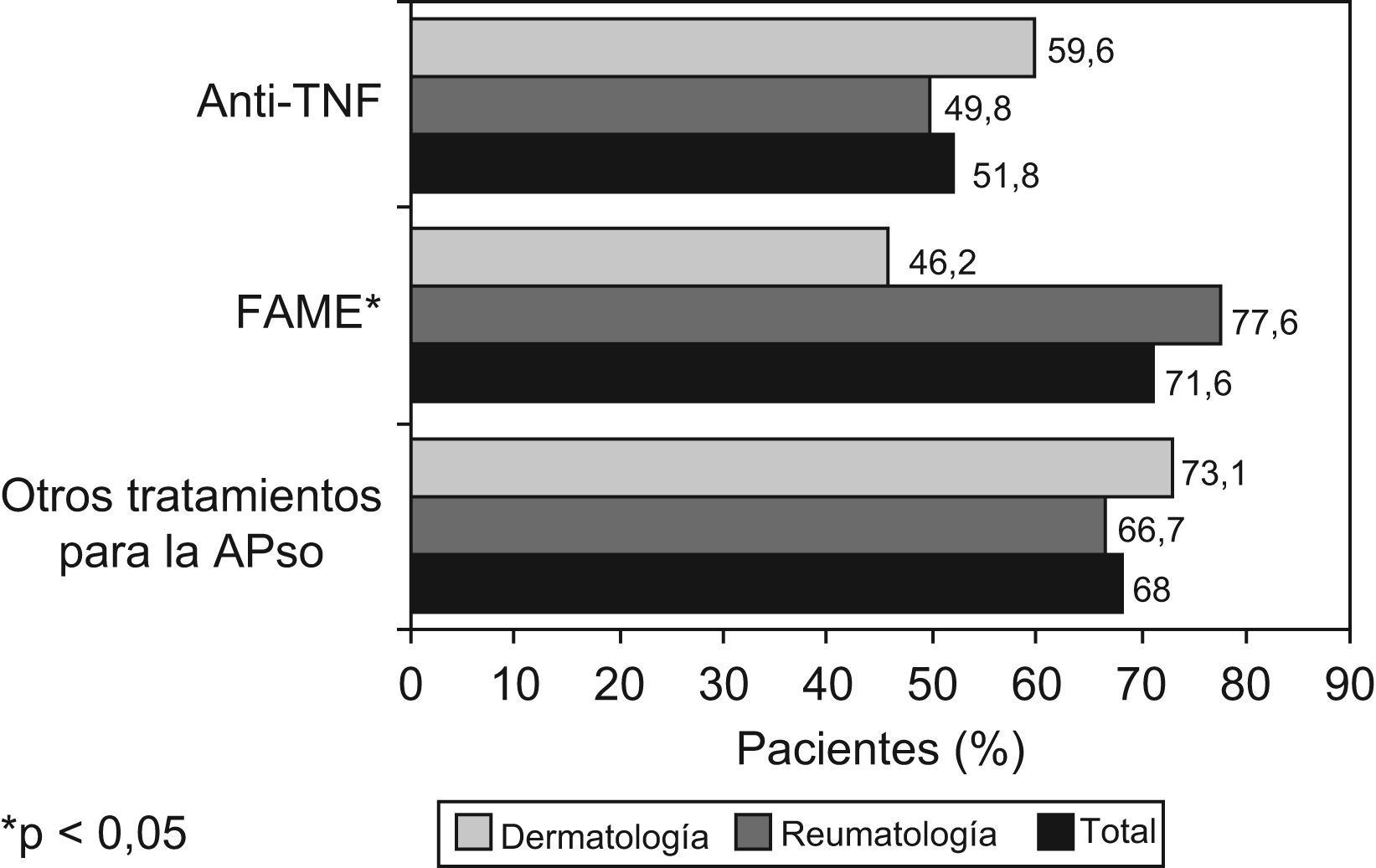
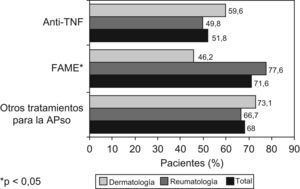
Los pacientes incluidos en el estudio recibieron, a lo largo de los últimos 12 meses, diferentes tipos de tratamientos farmacológicos, bien como monoterapia o politerapia. Toda la medicación prescrita por los diferentes especialistas se agrupó en tres grupos farmacológicos: (i) FAME, (ii) anti-TNF y (iii) otros tratamientos para la APso. En la figura 3 se muestra la distribución de pacientes tratados con estos tres grupos farmacológicos en función de la especialidad en la que fueron visitados. En general, se observa que la mayoría de pacientes (71,1%) fueron tratados con algún FAME, y algo más de la mitad (51,8%) con algún anti-TNF. Además, se utilizaron gran cantidad de tratamientos que pudieron ser agrupados como «otros tratamientos para la APso» entre los que se incluiría al grupo de los AINE o los corticosteroides. Al realizar el análisis estratificado por especialidad médica, fueron observadas diferencias estadísticamente significativas en el uso de los FAME entre reumatólogos y dermatólogos (p<0,001). Más de las tres cuartas partes (77,6%) de los reumatólogos utilizan este tipo de fármacos, mientras que entre el colectivo de dermatólogos su uso no llegó al 50% de los pacientes. En referencia al uso de los anti-TNF, aunque no fueron observadas diferencias estadísticamente significativas entre especialidades, se pudo apreciar que estos fármacos fueron prescritos más frecuentemente por los dermatólogos (59,6%) que por los reumatólogos (49,8%).
En el momento de la visita el 61,5% de los pacientes estaban recibiendo tratamiento combinado, sobretodo los pacientes tratados en los servicios de reumatología, en los que únicamente el 37,3% de los pacientes seguían en monoterapia. En el caso de los pacientes incluidos por dermatólogos, un 43,5% de los pacientes seguían tratamiento en monoterapia. Independientemente de si el tratamiento seguido era monoterapia o politerapia, los principios activos más utilizados, tanto por reumatólogos, como por dermatólogos, fueron metotrexato (27,9%) y etanercept (17,7%). Para el conjunto de la muestra se observó que la combinación mayoritaria correspondió a etanercept y metotrexato (4,6%), mientras que la segunda combinación más utilizada fue la sustitución del anti-TNF por diclofenaco unido con metotrexato (3,3%). Algunos de los pacientes, por diferentes motivos, requirieron de la supresión o modificación de tratamientos. De un total de 229 pacientes en los que se realizó algún cambio en el tratamiento durante el periodo de 12 meses observado, el principal motivo de modificación fue la obtención de una respuesta terapéutica parcial o nula (45,1%) sin que se apreciasen diferencias significativas según la especialidad.
DiscusiónLa APso es una artropatía inflamatoria altamente invalidante asociada a la psoriasis, que puede ser tratada de diferentes maneras en función del perfil del paciente y de las manifestaciones clínicas principales que presente5,14,15. En este sentido puede influir la especialidad médica del facultativo al que haya sido derivado el paciente. Aunque, inicialmente se ofreció participar en el estudio a una cantidad similar de dermatólogos y de reumatólogos, finalmente, más del 75% de los participantes fueron reumatólogos; si bien la tasa de reclutamiento de pacientes fue similar entre ambas especialidades. Este dato podría ser un indicativo de la realidad actual del manejo de la APso en España; dando la impresión de que si bien muchos pacientes con APso son diagnosticados por dermatólogos en base a la afectación cutánea que presentan, la confirmación del diagnóstico y su seguimiento se realiza en el área de la reumatología.
No se objetivaron diferencias estadísticamente significativas en el perfil sociodemográfico y clínico de los pacientes, independientemente del facultativo que realizara el seguimiento. La edad media de los pacientes incluidos (48 años) fue plenamente concordante con la edad habitual de los pacientes con APso, en los que la enfermedad aparece entre los 30 y 50 años6,7. En relación al diagnóstico, también de acuerdo con otros trabajos publicados21, la mayoría de pacientes, predominantemente hombres, habían sido diagnosticados de psoriasis años antes de establecerse el diagnóstico de APso. Se observó que el 90% de los pacientes incluidos en el estudio presentaba antecedentes familiares de psoriasis, una cifra superior a la descrita en la mayoría de los estudios publicados que oscila entre el 35 y 50%22,23. La baja respuesta a este apartado por parte de los investigadores (alrededor del 50%) disminuye la consistencia del dato en nuestro estudio y podría haber influido en la alta tasa encontrada (una posible no comunicación en casos negativos).
A pesar de las similitudes observadas, una de las principales diferencias halladas entre el perfil de los pacientes tratados en reumatología, respecto a los tratados en dermatología, hace referencia al debut de la propia APso. En general, el patrón de debut más habitual en los pacientes incluidos fue la oligoartritis asimétrica (50,6%), seguida por la poliartritis simétrica (29,4%). Este patrón concuerda con el observado en estudios anteriores10,24. Los pacientes en seguimiento en las consultas de reumatología presentaban el mismo patrón de debut observado en el conjunto de pacientes afectos de APso, pero los pacientes en seguimiento en las consultas de dermatología, mostraban un debut de APso con poliartritis simétrica principalmente. En un estudio alemán realizado por dermatólogos sobre la prevalencia de artritis psoriásica encontraron que la forma más frecuente de afectación era la poliartritis (58,7%) seguida de la oligoartritis (31,6%), en concordancia con lo descrito en nuestro estudio por los dermatólogos25.
La utilización de criterios diferentes para definir y clasificar la artritis psoriásica hace que la comparación entre distintos estudios sea difícil. Además la forma de afectación articular es variable a lo largo de la evolución del paciente, puede empezar como una oligoatritis y avanzar posteriormente a otras formas. Es necesaria la utilización de unos mismos criterios diagnósticos y de clasificación para poder realizar estudios comparativos y recoger datos de la afectación tanto articular como cutánea. En nuestro estudio, en la mayoría de pacientes recogidos por reumatología no se reflejaba la extensión de la afectación cutánea (PASI, BSA), imposibilitando correlacionar esta con la afectación articular. En la literatura se ha descrito una asociación entre una afectación cutánea extensa y la aparición de artritis psoriásica22,25. Por otra parte, es importante diferenciar la artritis psoriásica de otras afectaciones articulares que pueden aparecer en el paciente con psoriasis (artrosis, lesiones traumáticas…). En un estudio italiano en 939 pacientes con psoriasis el 39,6% de los pacientes que presentaban artralgias no cumplían los criterios diagnósticos de artritis psoriásica de la ESSG (European Sponyloarthropathy Study Group)26.
Al analizar las pruebas complementarias realizadas, se observó que las pruebas de evaluación de la afectación cutánea - BSA y PASI - fueron significativamente más utilizadas en las consultas de dermatología que en las de reumatología; en las que predominó la determinación de reactantes de fase aguda y la valoración de las articulaciones afectadas. Estas diferencias son sin duda reflejo del propio criterio médico acorde a cada especialidad. En conjunto, en dermatología, predominó el seguimiento de las manifestaciones cutáneas de la APso, mientras que en el caso de reumatología, predominó el seguimiento del grado de afectación articular, evaluando de manera muy secundaria las manifestaciones cutáneas. Este dato se confirma al observar que en alrededor del 70% de las visitas realizadas por dermatólogos se utilizó el BSA y/o el PASI, dato que desciende hasta menos del 10% en el caso de las visitas realizadas por reumatólogos.
Según los datos obtenidos en el estudio sobre el manejo terapéutico de la enfermedad, puede deducirse, que, en general, se utilizan combinaciones de fármacos, estando presentes en la mayoría de las ocasiones un FAME asociado a algún otro grupo farmacológico, siendo esta práctica más frecuente entre los reumatólogos. Los agentes biológicos, concretamente los anti-TNF, si bien más frecuentes en dermatología, se estarían utilizando en alrededor de la mitad de los pacientes con APso, lo que indicaría que muchos de estos pacientes se encontrarían en fases moderadas o graves de la patología, ya que estos fármacos, se han mostrado altamente eficaces en caso de fallo a otros tratamientos14,27,28. El significativo mayor empleo de FAME en reumatología es por otra parte concordante con las pautas recomendadas por la sociedad española de reumatología para el uso de biológicos en espondiloartropatías29, que corresponderían al uso en primera línea de los FAME en mono o politerapia en las formas periféricas, seguidos por el uso de anti-TNF en caso de fracaso de los primeros7,18.
Al analizar en conjunto los datos, se evidencian claras diferencias en el manejo clínico y el seguimiento de los pacientes, según sean atendidos en consultas de reumatología o dermatología. En primer lugar, el menor número de dermatólogos que decidieron participar en este estudio, puede ser un indicativo de un menor manejo de esta patología en esa área de especialización. Por otro lado, mientras que el abordaje del reumatólogo está centrado principalmente en el control y seguimiento de la afectación articular, en el dermatólogo prima el control de las lesiones cutáneas asociadas a la artropatía. Estas pautas de actuación clínica reflejan probablemente el distinto abordaje de la enfermedad seguido por ambas especialidades en el diagnóstico y detección de la APsO. Independientemente del abordaje clínico diferencial seguido por reumatólogos y dermatólogos en el seguimiento de esta enfermedad, no se han encontrado sustanciales diferencias entre ambos grupos en el manejo terapéutico de los pacientes, excepto en la significativa mayor utilización de FAME en el área de la reumatología.
En conclusión, hay una carencia de consenso en el abordaje de la APso en España. Consideramos necesario incrementar la interrelación entre reumatólogos y dermatólogos. Es necesario establecer de una manera multidisciplinar protocolos estandarizados de actuación, que engloben pautas diagnósticas, de clasificación y de manejo clínico y terapéutico, así como criterios de derivación entre especialidades, con el objetivo último de optimizar el manejo de la enfermedad y proporcionar una mejor calidad de vida para los pacientes.
FinanciaciónEl estudio ha sido financiado por Wyeth Farma, S.A.
Conflicto de interesesEl Dr JL López Estebaranz ha participado en ensayos clínicos y cursos financiados por Abbott, Wyeth, Shering-Plough y Janssen-Cilag. El Dr P. Zarco Olivo ha ha participado en ensayos clínicos financiados por Abbott, Wyeth, Shering-Plough y Novartis. El Dr JF García Llorente ha participado en ensayos clínicos financiados por Novartis, Pfeizer, Roche, Wyeth, Schering-Plough. La Dra C.García Calvo trabaja en el Departamento Médico de Wyeth. El resto de autores declaran no tener conflicto de intereses.
El estudio ha sido promovido y financiado por Wyeth Farma, S.A.
Los autores, así como el promotor del estudio, agradecen la colaboración de todos los investigadores y centros que han participado activamente en el mismo.