Las malformaciones arteriovenosas digitales adquiridas (MAVDA) son lesiones vasculares infrecuentes, habitualmente localizadas en zonas acrales, principalmente en los dedos de las manos. Su tratamiento a menudo requiere la extirpación completa de la lesión, requiriendo reconstrucciones complejas como colgajos o injertos. Sin embargo, en los últimos años se han comunicado algunos casos tratados satisfactoriamente con láser. Nosotros aportamos una serie de 6 pacientes con MAVDA, 5 de ellos tratados con láser con buena respuesta, y otro paciente tratado quirúrgicamente. En este trabajo hacemos una revisión exhaustiva de este tipo de lesiones y concluimos que la terapia láser es una alternativa terapéutica segura y efectiva para estas malformaciones, siempre y cuando los pacientes sean diagnosticados correctamente y se encuentren en estadio i de Schöbinger.
Acquired digital arteriovenous malformations (ADAVM) are uncommon acral vascular lesions most often affecting the finger. Treatment usually requires complete excision of the lesion with complex advancement flap or skin graft reconstruction. However, in recent years, some authors have reported satisfactory outcomes with laser treatment. We describe a series of 6 patients with ADAVM, 5 of whom received laser treatment and obtained a good response. The other patient was treated surgically. After an in-depth review of this type of lesion, we conclude that laser treatment is a safe and effective alternative for these malformations, provided the patients are appropriately diagnosed and have Schöbinger stage i lesions.
Las malformaciones arteriovenosas digitales adquiridas (MAVDA) son anomalías vasculares infrecuentes localizadas habitualmente en zonas acrales, principalmente en los dedos de las manos. Son lesiones complejas formadas por múltiples interconexiones entre arterias de mediano o gran calibre y venas sin interposición de lecho capilar. Aunque no se trata de lesiones tumorales tampoco se pueden caracterizar como lesiones benignas, ya que en ocasiones pueden crecer dando lugar a invasión de los tejidos adyacentes provocando necrosis, secuestro de flujo, absorción ósea e incluso amputación de la región donde asientan.
Aunque en la mayoría de los casos descritos la aparición de estas lesiones es espontánea, se ha descrito su asociación con traumatismos, procesos inflamatorios o quirúrgicos1.
A menudo el tratamiento de estas lesiones requiere la extirpación completa con reconstrucciones mediante colgajos o injertos. Sin embargo, en los últimos años se han descrito algunos casos tratados exitosamente mediante terapia láser2. Nosotros aportamos una serie de 6 pacientes, tratados 5 de ellos mediante láser y uno con cirugía.
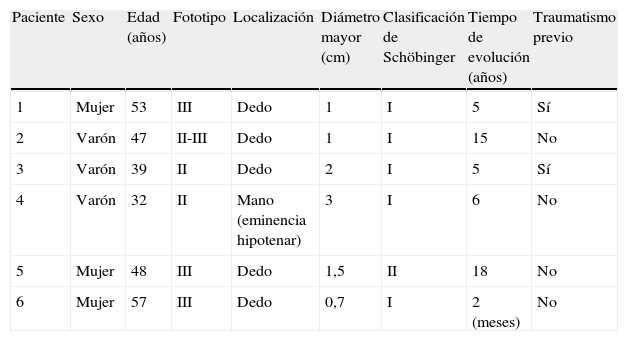
Casos clínicosPacientes y métodosPresentamos 6 pacientes que fueron referidos al Servicio de Dermatología del Hospital Ramón y Cajal entre los años 2010 y 2012. Las características de los pacientes están recogidas en la tabla 1.
Características clínicas de los pacientes
| Paciente | Sexo | Edad (años) | Fototipo | Localización | Diámetro mayor (cm) | Clasificación de Schöbinger | Tiempo de evolución (años) | Traumatismo previo |
| 1 | Mujer | 53 | III | Dedo | 1 | I | 5 | Sí |
| 2 | Varón | 47 | II-III | Dedo | 1 | I | 15 | No |
| 3 | Varón | 39 | II | Dedo | 2 | I | 5 | Sí |
| 4 | Varón | 32 | II | Mano (eminencia hipotenar) | 3 | I | 6 | No |
| 5 | Mujer | 48 | III | Dedo | 1,5 | II | 18 | No |
| 6 | Mujer | 57 | III | Dedo | 0,7 | I | 2 (meses) | No |
Todos los pacientes se quejaban de intenso sangrado tras mínimos traumatismos, y 2 de ellos además referían dolor intenso que limitaba sus actividades diarias.
A la palpación las lesiones eran firmes y presentaban aumento de temperatura local, pero solo uno de los casos era pulsátil. Con la vitropresión observamos un vaciado incompleto de la lesión seguido de un relleno rápido. La exploración física mostraba máculo-placas arboriformes reticuladas eritemato-violáceas con una ligera superficie queratósica cuyo diámetro mayor oscilaba entre 1 y 3cm. La dermatoscopia mostraba varios patrones vasculares: nódulos rojo azulados, áreas rojas ovoides, puntos vasculares y vasos tortuosos de diferentes calibres que irradiaban desde un nido central.
Dos de los pacientes aportaban biopsias realizadas en otros centros, donde se observaba en la dermis superficial una neoformación compuesta de estructuras vasculares con paredes finas y gruesas, separadas por un tejido conjuntivo laxo, moderadamente celular revestido por un endotelio sin atipias.
Todos los pacientes aportaban radiografías normales, sin evidencia de afectación ósea.
A todos se les realizó estudio mediante eco-doppler de 20Mhz, donde se veían lesiones hiperecoicas bien delimitadas, localizadas en la dermis superficial. En ninguno de los casos sugería afectación de tejidos adyacentes. Desde un punto de vista anatómico se observaba comunicación directa entre arterias de calibre grueso y venas. Todos los pacientes presentaban ondas arteriales y venosas, salvo la paciente con lesión pulsátil cuya eco-doppler mostraba una lesión predominantemente de alto flujo.
Según la clasificación de Schöbinger (tabla 2) para malformaciones arteriovenosas 5 de nuestros pacientes se encontraban en estadio i y otra en estadio ii.
Clasificación de Schöbinger
| I | Mácula rosada-violácea, con la presencia de shunt arteriovenoso detectado en ecografía doppler, generalmente asintomática, presente desde el periodo de recién nacido hasta la adolescencia |
| II | Igual al estadio anterior pero clínicamente pulsátil con evidencia clínica de vasos tensos tortuosos en la pubertad |
| III | Aparecen cambios cutáneos distróficos, ulceración, sangrado y dolor continuo, incluso con necrosis y lesiones líticas óseas |
| IV | Fallo cardiaco |
Con estos hallazgos clínicos y exploratorios pudimos descartar de forma razonable afectación de tejido óseo y partes blandas, por lo que decidimos no realizar más pruebas complementarias como RMN.
ResultadosLos pacientes en estadio i fueron tratados con láser, con una aplicación de PDL 595nm combinado secuencialmente con Nd-YAG 1064nm (Cynergy with Multiplex™, Cynosure, Westford, MA, EE. UU.). Durante el tratamiento se aplicó un flujo continuo de frío (Cryo5©, Zimmer Medizinsysteme GmbH, neu-Ulm, Alemania) a su máximo nivel.
La paciente en estadio ii fue derivada a otro centro para tratamiento quirúrgico, ya que presentaba una lesión compleja que si era tratada con láser tenía escasas posibilidades de respuesta, además de un elevado riesgo de sangrado y complicaciones. Se le extirpó la lesión sin complicaciones significativas y sin signos de recidiva en la eco-doppler realizada unos meses después.
De los paciente tratados con láser 4 de ellos respondieron satisfactoriamente tras la primera sesión (el dolor, el sangrado y la limitación de la funcionalidad remitieron). Uno de ellos presentó empeoramiento tras la primera sesión requiriendo 2 nuevas hasta conseguir un resultado óptimo.
Los periodos de seguimiento han sido de entre 15 y 36 meses. Tres de los pacientes no presentaron signos de recaída, sin embargo en otros 2 se apreció la presencia de vasos residuales, confirmándose mediante una nueva eco-doppler en uno de ellos. No obstante, ante la ausencia de sintomatología se decidió no realizar una nueva sesión, aunque se mantiene un seguimiento estrecho.
En la tabla 3 se muestra un resumen de las dosis aplicadas, el grado de mejoría y satisfacción y el tiempo de seguimiento.
Resultados
| Paciente | Número de sesiones | Mejoría (% de desaparición)(1=0-25%; 2=26-50%; 3=51-75%; 4=76-100%) | Satisfacción (0=ninguna; 10=total) | Seguimiento (meses) | Recaída/respuesta a nueva sesión |
| 1 | 1, Multiplex (10-10-7 →15-85) | 4 | 8 | 18 | No |
| 2 | 1, Multiplex (7-10-8 →15-100) | 3 | 10 | 18 | No |
| 3 | 3, Multiplex (7-10-8 →15-60, 7-10-10 →15-80) | 3 | 10 | 27 | Parcial/no tratamiento |
| 4 | 1, Multiplex (7-10-10 →15-70) | 4 | 10 | 36 | Parcial/no tratamiento |
| 5 | No | 4 | 8 | 15 | No |
| 6 | 1, Multiplex (7-10-8→15-80) | 3 | 9 | 15 | No |
Láser Multiplex (PDL spot [mm]-pulso [mseg]-fluencia [J/cm2]→delay 1seg→Nd-YAG Pulse [mseg]-fluencia [J/cm2]).
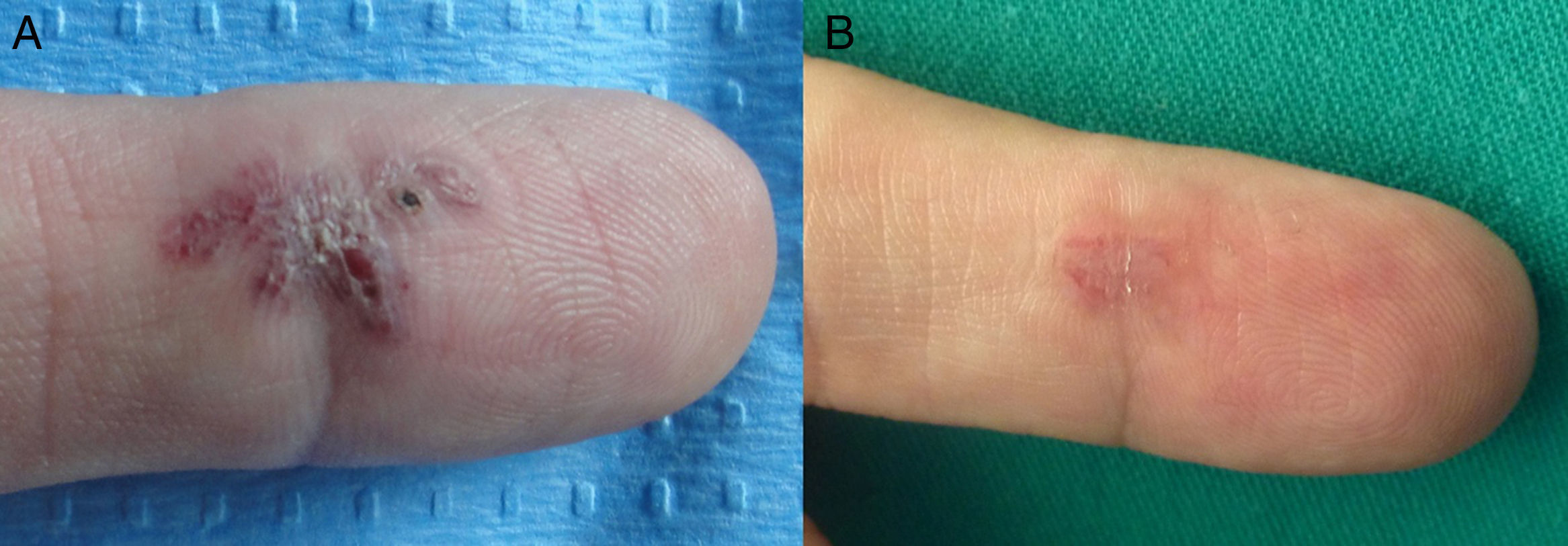
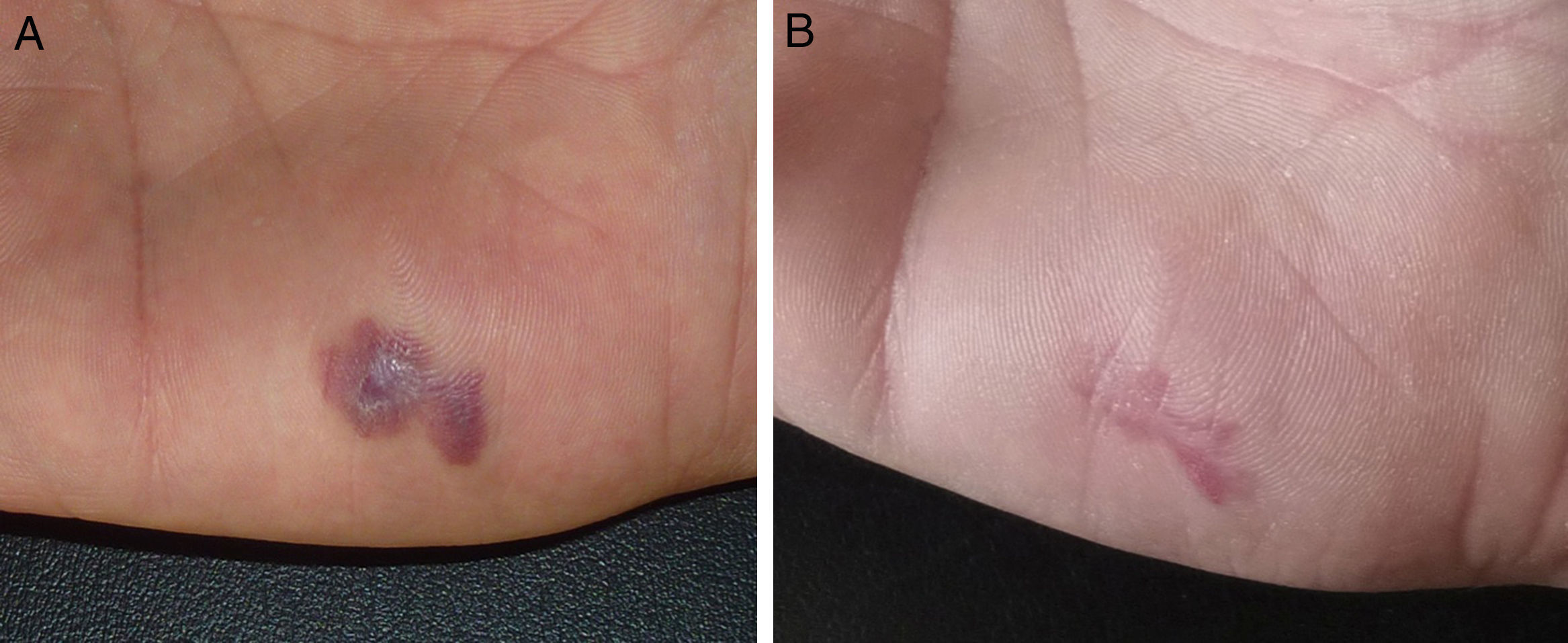
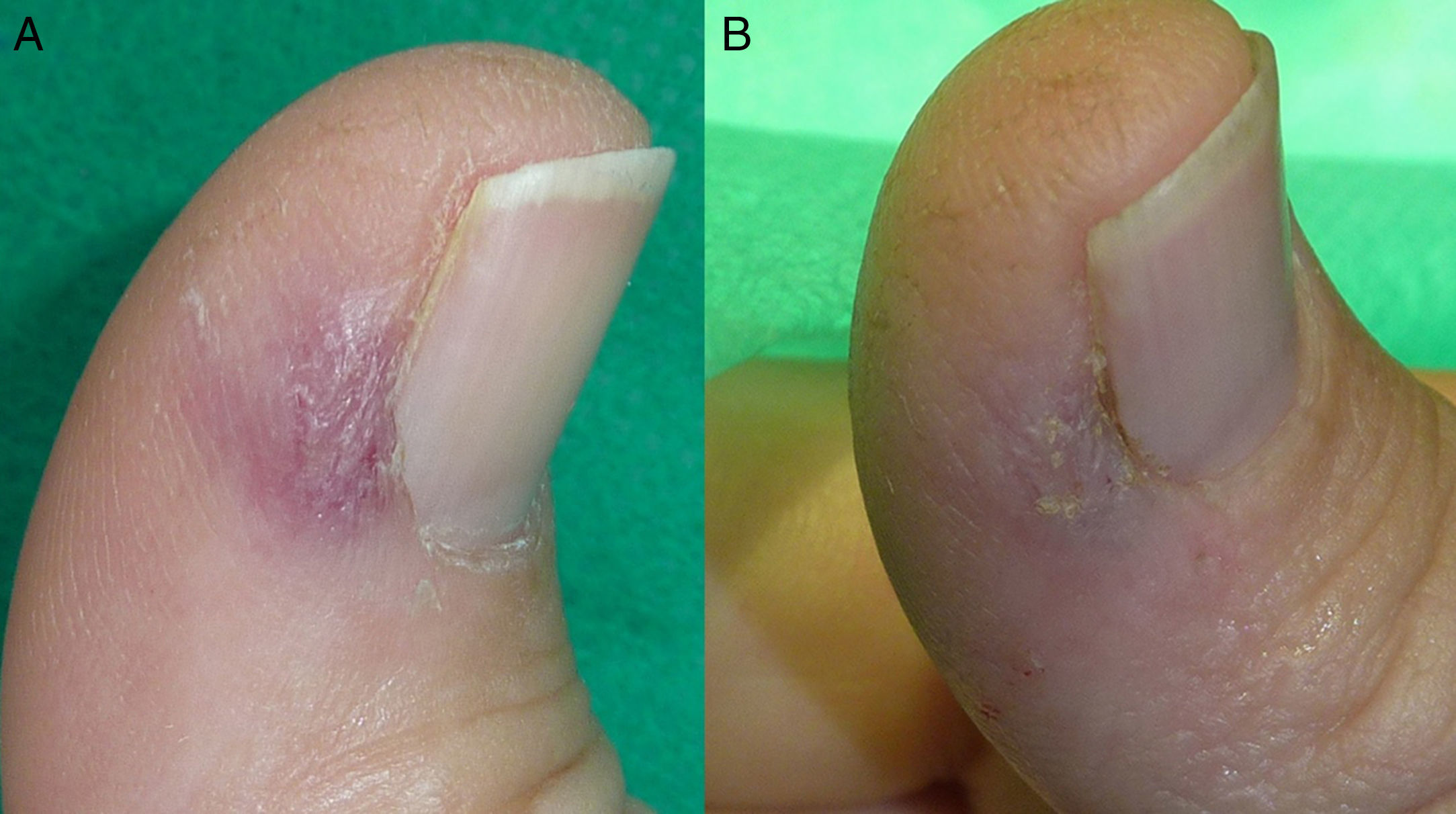
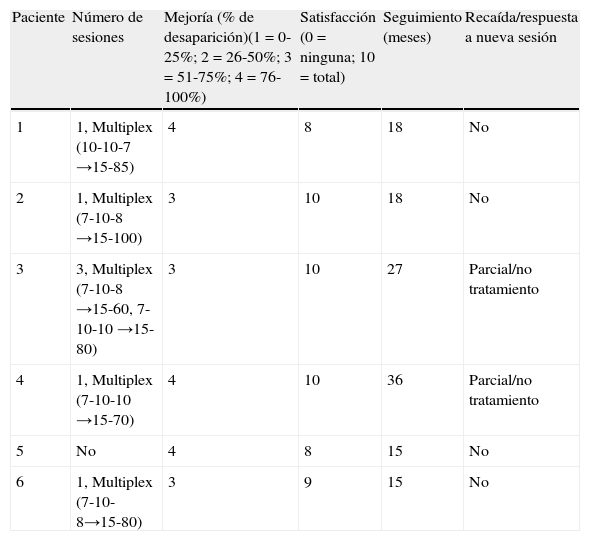
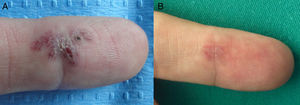
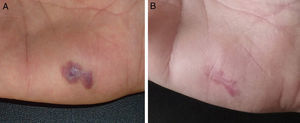
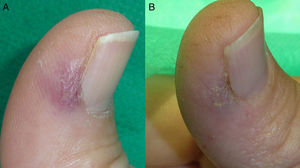
En las figuras 1–3 podemos apreciar algunas de las lesiones antes y después del tratamiento.
A. Paciente número 3 con malformación arteriovenosa digital adquirida dolorosa y sangrante localizada en la región palmar del 2.° dedo de la mano derecha. B. Resolución parcial tras 3 sesiones de tratamiento. Durante el seguimiento se apreció recidiva de los vasos, pero no de la sintomatología, por lo que se descartó una nueva sesión.
Las MAVDA son anomalías vasculares infrecuentes1–10.
El término MAVDA fue introducido por primera vez por MCculley en 1997, quien describía la presencia de una masa pulsátil purpúrica en el dedo de una gestante. El estudio histológico mostraba una lesión vascular con arterias y venas de gran calibre y pequeños espacios endoteliales3.
Respecto a la etiopatogenia de estas malformaciones el mecanismo no es bien conocido. La mayor parte de los casos descritos en la literatura no refieren antecedentes de traumatismo, no obstante, nosotros compartimos en parte la opinión de Yang y O¿Hara1. Si bien es cierto que la aparición de estas lesiones en zonas acrales hace sospechar que pequeños traumatismos no percibidos por los pacientes pueden ser el desencadenante, deben existir otros factores implicados en el desarrollo de estas conexiones arteriovenosas que predispongan a su desarrollo.
El estudio histológico puede ser útil4, pero no imprescindible, además de que su obtención no está exenta de riesgos.
La eco-doppler, por otro lado, debe ser realizada a todos los pacientes en los que se sospeche una malformación arteriovenosa4,5. Esta técnica no invasiva permite delimitar anatómicamente estas lesiones y muestra la presencia de flujo arterial y venoso. Todo ello, sumado a los datos clínicos, dermatoscópicos y a una exploración cuidadosa son suficientes para establecer un diagnóstico preciso. Aunque en la literatura que hemos revisado ningún autor estadificaba a sus pacientes según la clasificación de Schöbinger para malformaciones arteriovenosas, nosotros consideramos que es importante ya que esto determina la actitud terapéutica y el pronóstico6,7.
El diagnóstico diferencial de estas lesiones debe hacerse fundamentalmente con el tumor glómico (tumoración vascular benigna derivada de los cuerpos glómicos muy dolorosa y de localización principalmente acral) y con el granuloma piógeno (lesión vascular de rápido crecimiento y que sangra con facilidad). En nuestros casos el tiempo de evolución de las lesiones, así como las pruebas complementarias, especialmente la presencia de ondas arteriales y venosas en la eco-doppler descartaban de forma razonable ambas posibilidades.
Respecto al tratamiento hemos observado que la cirugía era la técnica elegida por la mayoría de los autores1,3,8–10. Bekhor, en 2007, describió los 2 primeros pacientes con MAVDA tratados con láser Nd:YAG, consiguiendo una reducción de las lesiones superior al 90% mantenida a lo largo de los meses siguientes2.
En nuestra serie de 6 pacientes decidimos tratar con láser a aquellos que se encontraban en estadio i, ya que en esta fase la embolización y la cirugía no estarían indicadas. Además la embolización en zonas acrales no está exenta de complicaciones, ya que puede incrementar el riesgo de necrosis, y la cirugía en estas zonas requiere reconstrucciones muy complejas que pueden alterar la funcionalidad del dedo.
Decidimos tratar con un láser combinado como el Multiplex, ya que si utilizábamos un láser más superficial y a dosis insuficientes, como el de colorante pulsado (LCP), no solo no se llega a tratar el componente más profundo de la lesión, sino que puede desencadenar la progresión de la malformación. El láser de Nd:YAG puede resultar efectivo, tal y como demuestran Bekhor et al., pero requiere el uso de fluencias elevadas para conseguir un resultado óptimo, lo que a su vez incrementa el riesgo de complicaciones2.
El láser Multiplex permite actuar al mismo tiempo sobre estructuras localizadas a distintos niveles dérmicos. Por un lado utiliza el LCP, cuya profundidad aproximada es de 1mm para las estructuras más superficiales, y por otro lado el Nd:YAG, cuya profundidad alcanza hasta 5-6mm. Además, el LCP reduce la oxihemoglobina a metahemoglobina, lo cual incrementa la absorción por parte del Nd:YAG, permitiendo el uso de menores fluencias, lo que a su vez reduce los efectos secundarios como necrosis o cicatrices atróficas, o en el caso de nuestros pacientes distrofia ungueal. Aunque se trata de un láser novedoso ya ha demostrado su eficacia en el manejo de manchas en vino de Oporto resistentes11, malformaciones venosas12 y hemangiomas infantiles residuales13. Las principales complicaciones del tratamiento con láser son, por un lado, el dolor y sangrado durante la aplicación, y por otro lado, la posibilidad de dejar vasos residuales que desencadenen crecimiento de la lesión. En caso de que esto suceda los pacientes deben ser vigilados estrechamente, ya que si la lesión progresa deberán ser tratados mediante cirugía o embolización.
El tratamiento con láser para este tipo de lesiones en estadio i de Schöbinger ha resultado una alternativa efectiva y segura en esta serie de 6 pacientes, con buena tolerancia y escasas recidivas. No obstante, los pacientes deben ser diagnosticados y estadificados con precisión y seleccionados correctamente para evitar posibles complicaciones y riesgos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
1.1Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.