Presentamos el caso de una mujer de 74 años con antecedentes de hipertensión arterial, diabetes mellitus, dislipemia, espondiloartrosis y púrpura trombocitopénica idiopática por la que fue esplenectomizada 5 años antes. Se encontraba en seguimiento por reumatología por artralgias inflamatorias con factor reumatoide positivo a títulos bajos. Su tratamiento habitual incluía los siguientes medicamentos: lorazepam, ranitidina, domperidona, indapamida, glicofosfopeptical y ácido ursodesoxicólico. Acudió a nuestra consulta por un cuadro pruriginoso de una semana de evolución consistente en pápulas eritematosas, discretamente descamativas y bien delimitadas, localizadas en espalda y, en menor medida, en cara anterior de tórax, muslos y raíz de miembros superiores. No presentaba ampollas o lesiones mucosas. Dicho cuadro se inició durante los meses de invierno, no refiriendo exposición solar previa. Como antecedente de interés refirió la introducción de esomeprazol y un complejo vitamínico compuesto por vitamina B1, B6 y B12 las 3 semanas previas al inicio del mismo. Se biopsió una de las lesiones y se pautó mometasona en crema 2 veces al día. Igualmente se procedió a la retirada del esomeprazol y el suplemento vitamínico.
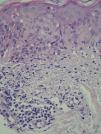
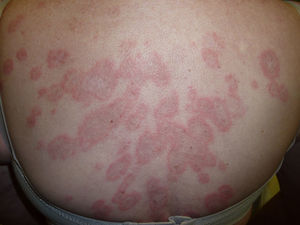
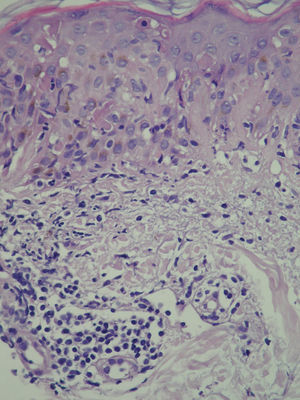
A las 3 semanas las lesiones evolucionaron hacia la formación de placas eritematovioláceas y confluentes de morfología anular en las localizaciones previamente citadas (fig. 1). En la biopsia cutánea se observó en la epidermis hiperqueratosis, atrofia epidérmica, degeneración de la capa basal, exocitosis linfocitaria, espongiosis y ocasionales queratinocitos necróticos; a nivel dérmico destaca un infiltrado inflamatorio linfohistiocitario perivascular superficial (fig. 2). Con la clínica y la microscopia se llegó al diagnóstico de lupus eritematoso cutáneo subagudo (LECS).
Se solicitó un hemograma y una bioquímica básica sin alteraciones reseñables en los mismos. En el estudio inmunológico se dectectó una positividad de los anticuerpos antinucleares (título de 1/160), los SSA/anti-Ro y los SSB/anti-La. En una analítica previa efectuada 2 años antes por el servicio de reumatología ya se pudo confirmar la positividad de dichos resultados.
Con el diagnóstico de sospecha de LECS inducido o exacerbado por esomeprazol se decidió continuar con el tratamiento corticoideo tópico y mantener la retirada del medicamento sospechoso, objetivándose a las 8 semanas tras la interrupción del mismo una resolución completa de las lesiones.
El LECS corresponde a un subtipo bien definido de lupus eritematoso (LE) caracterizado por lesiones anulares o psoriasiformes, una afectación sistémica limitada y la presencia de anticuerpos SSA/anti-Ro circulantes1–3. Se ha descrito la asociación entre el LECS y diversos medicamentos como tiazidas, estatinas, antagonistas de los canales del calcio, fenitoina, griseofulvina, antagonistas del factor de necrosis tumoral, terbinafina1–5 y, recientemente, por inhibidores de la bomba de protones (IBP) como omeprazol, lansoprazol y pantoprazol6–8. El esomeprazol, utilizado en la enfermedad por reflujo gastroesofágico y comercializado en España desde el 2002, es el isómero S del omeprazol9.
A diferencia del LE sistémico inducido por medicamentos, en el que suele haber una positividad de los anticuerpos anti-histona, en la variante medicamentosa del LECS es infrecuente la positividad de los mismos y sí, generalmente, de los anticuerpos SSA/anti-Ro. En algunos casos se puede llegar a apreciar una negativización de los mismos tras la retirada del fármaco desencadenante7.
En nuestro caso llama la atención la positividad previa de los anticuerpos SSA/anti-Ro y los SSB/anti-La, la cual se mantuvo tras el inicio del cuadro cutáneo. Cuatro de los 8 casos previos de LECS inducido por IBP presentaron ANA positivos previos a la clínica dermatológica, pero desconociéndose si existía positividad de los anticuerpos SSA/anti-Ro o los SSB/anti-LA; los otros 4 pacientes no presentaban estudios previos (tabla 1)6–8. Estos hallazgos nos sugieren una predisposición previa a desarrollar un cuadro de LECS, el cual se precipitó tras la introducción de los IBP. Actualmente se desconoce el mecanismo patogénico responsable de la formación de anticuerpos; entre las teorías propuestas se postula que la unión del fármaco a proteínas desencadenaría, mediante un mecanismo de tipo hapteno, la respuesta inmune que originaría la formación de autoanticuerpos3.
Casos previos y características de los pacientes con LECS inducido por inhibidores de la bomba de protones
| Autor | Género | Edad | Medicamento | Latencia | Serologías previas | Serologías durante el cuadro | Evolución tras suspensión |
| Brake et al (2005) | Mujer | 69 | Lansoprazol | 3 meses | N.D. | ANA +, SSA +, histona − | Resolución en 3 semanas |
| Brake et al (2005) | Mujer | 63 | Lansoprazol | 3 meses | N.D. | ANA +, SSA +, FR + | Resolución en 1 mes |
| Dam et al (2007) | Mujer | 61 | Lansoprazol | 3 semanas | ANA +, dsDNA − | ANA +, SSA +, SSB −, dsDNA −, histona −, FR + | Resolución en 12 semanas |
| Dam et al (2007) | Mujer | 50 | Omeprazol | 7 semanas | ANA +, dsDNA+ | ANA +, dsDNA +, histona − | Resolución en 4 semanas |
| Dam et al (2007) | Mujer | 51 | Pantoprazol | 4-8 semanas | ANA +, dsDNA − | ANA +, SSA −, SSB −, dsDNA −, FR + | Activo hasta muerte 2001 (no suspendido) |
| Dam et al (2007) | Mujer | 57 | Lansoprazol | 4 semanas | N.D. | ANA +, SSA +, dsDNA +, histona −, FR + | Activo hasta muerte 2000 (no suspendido) |
| Dam et al (2007) | Mujer | 63 | Pantoprazol | 3 días | ANA + | ANA -, SSA +, SSB −, histona − | Resolución en 4 semanas |
| Mankia et al (2010) | Mujer | 60 | Omeprazol | 4 meses | N.D. | ANA +, SSA +, SSB −, dsDNA +, histona − | Resolución en 1 mes |
| Nuestro caso | Mujer | 74 | Esomeprazol | 2 semanas | ANA +, SSA +, SSB +, FR + | ANA +, SSA +, SSB + | Resolución en 8 semanas |
ANA anticuerpos antinucleares; dsDNA anticuerpos anti-DNA nativo de doble hélice; FR factor reumatoide; histona anticuerpos anti-histona; N.D. no disponibles; SSA anticuerpos anti-Ro/SSA; SSB anticuerpos anti-La/SSB.
Es fundamental para la resolución del cuadro la retirada del medicamentoso sospechoso, pudiendo utilizarse corticoides tópicos u orales como coadyuvantes para acelerar la recuperación. En caso contrario la curación no será posible como demuestran los casos previos en los que persistieron lesiones a pesar del tratamiento con corticoides orales o hidroxicloroquina6.
Nuestra paciente presentó concomitantemente al esomeprazol la introducción de un complejo vitamínico; no obstante dicho medicamento se presenta como un agente etiológico altamente improbable al no haber casos de LE previamente descritos por el mismo. Tampoco es posible descartar totalmente un brote de LECS idiopático, si bien la aparentemente clara relación temporal con el medicamento, la ausencia de fotoexposición solar previa u otra clínica típica no parecen apoyar esta posibilidad como primera opción.
En conclusión, presentamos el primer caso de LECS inducido por esomeprazol. Igualmente pudimos objetivar la existencia de autoanticuerpos SSA/anti-Ro y SSB/anti-La antes del inicio del cuadro, lo cual sugiere la necesidad de una predisposición individual previa a desarrollar dicha patología.