Introducción
El linfoma cutáneo primario anaplásico de células grandes CD30+ (LCPCG) suele aparecer en pacientes de edad avanzada, en forma de nódulos cutáneos, localizados preferentemente en cabeza y extremidades1. Es considerado un linfoma de bajo grado de malignidad con un pronóstico favorable, por lo que no requiere inicialmente tratamiento quimioterápico2. La clave para el diagnóstico histológico es la expresión del marcador CD30 en más del 75 % de las células linfoides tumorales3, que suelen ser frecuentemente de estirpe T, siendo más raro el origen B o incierto (no T no B)4,5.
Describimos un caso de LCPCG CD30+, de origen no T no B, en una paciente de 93 años que comenzó con nódulos en la pierna derecha. La evolución del cuadro fue tórpida por la ulceración, la ausencia de resolución espontánea y los signos inflamatorios perilesionales que acompañaron a la erupción. No obstante, respondió al tratamiento con radioterapia local.
Caso clínico
Se trata de una paciente de 93 años con antecedentes personales de diabetes mellitus tipo 2, bronquitis asmática, anemia megaloblástica por síndrome mielodisplásico e insuficiencia venosa periférica. Consulta por la aparición progresiva de unas lesiones nodulares asintomáticas en superficie anterior de la pierna derecha de tres meses de evolución. No se acompañaba de sintomatología sistémica ni de pérdida de peso.
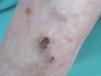
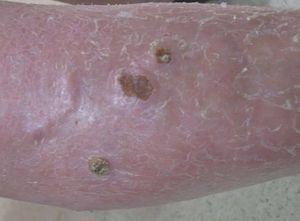
A la exploración se apreciaban lesiones tumorales en la cara anterior de la pierna derecha. Se trataba de nódulos de superficie eritematosa, duros e infiltrados a la palpación, de tamaño entre 1,5 y 3 cm de diámetro, con tendencia a confluir, asentados sobre piel sana (fig. 1). Algunos elementos estaban ulcerados y presentaban una costra adherida superficial. No se palpaban adenopatías locorregionales.
Figura 1. Nódulos eritematosos agrupados y con ulceración superficial en la superficie anterior de la pierna.
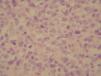
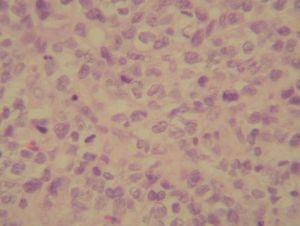
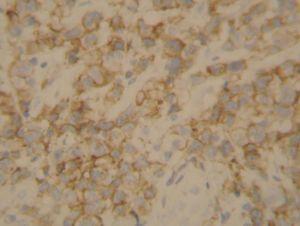
Se realizó una biopsia que mostró una proliferación neoplásica linfoide densa y difusa, que englobaba las estructuras anexiales de la dermis y alcanzaba el tejido celular subcutáneo, sin epidermotropismo; se constituía por linfocitos anaplásicos de tamaño grande, con núcleos vesiculosos ovalados o arriñonados y nucleolos prominentes (fig. 2). Algunos linfocitos eran multinucleados y presentaban frecuentes mitosis. Además, existía un infiltrado reactivo periférico constituido por linfocitos maduros, histiocitos y eosinófilos. El estudio inmunohistoquímico en las células tumorales fue positivo para CD30 (fig. 3) y negativo para BCL-2 y EMA. La tinción con CD3/UCHL1 y CD20/CD79a, marcadores de células T y B respectivamente, fue negativa en las células tumorales, pero positiva en los linfocitos del infiltrado reactivo periférico. La tinción con CD56 fue también negativa. El diagnóstico histológico fue de linfoma cutáneo primario anaplásico de células grandes CD30+, inmunofenotipo no T no B.
Figura 2. Proliferación neoplásica de linfocitos grandes y anaplásicos. Hematoxilina-eosina, x40.
Figura 3. Tinción inmunohistoquímica tumoral para el marcador CD30. Marcador CD30, x40.
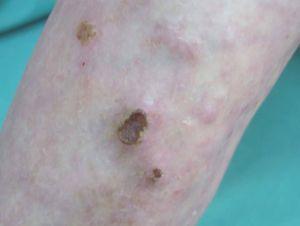
Al mes presentó un aumento en el número y tamaño de los nódulos, estando la mayoría ulcerados en la superficie. La superficie de la pierna afecta estaba eritematosa, caliente y edematosa. Se acompañaba de intenso dolor local, que dificultaba la deambulación (fig. 4).
Figura 4. Evolución de las lesiones cutáneas con gran componente inflamatorio perilesional.
La paciente fue remitida al Servicio de Hematología, donde se descartó afectación sistémica mediante tomografía axial computarizada (TAC) cervicotorácica-abdominopélvica y aspirado-biopsia de médula ósea. Se realizó tratamiento con radioterapia local, con buena respuesta, desapareciendo de forma paulatina los nódulos cutáneos. A los 6 meses de concluir el tratamiento la paciente continuaba libre de lesiones.
Discusión
De acuerdo con la reciente clasificación de consenso de los linfomas cutáneos, aprobada por la Organización Mundial de la Salud y la Organización Europea para la Investigación y el Tratamiento del Cáncer (WHO-EORTC), el LCPCG CD30+ se engloba dentro del espectro de las enfermedades primarias cutáneas linfoproliferativas CD30+, junto con la papulosis linfomatoide y lesiones consideradas borderline2.
El LCPCG se caracteriza por la aparición en adultos de nódulos, ulcerados o no, localizados principalmente en la cabeza o las extremidades1. Sólo en un 20 % de los casos existe afectación multifocal1,2. Se considera primario cuando en el momento de la presentación no hay evidencia de afectación sistémica mediante las pruebas de imagen oportunas y el aspirado-biopsia de la médula ósea2.
La histología muestra una proliferación neoplásica en dermis y tejido celular subcutáneo de linfocitos de tamaño grande. La epidermis suele estar respetada, aunque en ocasiones hay epidermotropismo. Los linfocitos tienen apariencia anaplásica, con núcleos irregulares, nucleolos prominentes, abundante citoplasma y frecuentes mitosis. La clave diagnóstica es la expresión en más del 75 % de las células tumorales del antígeno CD30 (Ki-1)3. El inmunofenotipo más frecuente de las células neoplásicas es el de células T, siendo más raro el origen B o el no T no B4,5, como el caso que describimos.
Considerado actualmente un linfoma de bajo grado de malignidad, está descrita en un 25 % de los casos la resolución espontánea parcial o completa de los nódulos, aunque son frecuentes las recidivas cutáneas6,7.
No precisa de tratamientos agresivos, dado que habitualmente responde bien a radioterapia local8, metotrexato a bajas dosis9 e imiquimoid10. El tratamiento quirúrgico se reserva para lesiones aisladas11,12 y la quimioterapia para aquellos casos con múltiples lesiones cutáneas de gran agresividad local y crecimiento rápido, o si existe afectación extracutánea6,13,14 (descrita en un 10 % de los pacientes).
Este comportamiento indolente es una de las diferencias que presenta con el linfoma anaplásico sistémico de células grandes CD30+, donde la afectación cutánea es secundaria, y que es casi exclusivo de la infancia y adolescencia15. Otras diferencias son un curso más agresivo, peor pronóstico y la necesidad de tratamiento quimioterápico. Además, el 45 % de los linfomas sistémicos de células grandes CD30+ presentan la translocación cromosómica t(2;5) (p23;q35), muy rara en el LCPCG16.
La supervivencia en el LCPCG es del 90 % a los 5 años y no se ve modificada ni por la propagación ganglionar secundaria ni por la afectación multifocal1,2.
En la literatura los casos de más agresividad local, por el número, la ulceración y la persistencia de las lesiones están descritos en pacientes trasplantados con tratamiento inmunosupresor6,17,18. En estos pacientes son frecuentes las recidivas locales, la ausencia de respuesta a tratamientos conservadores y la necesidad de tratamiento quimioterápico.
Nuestra paciente presentó nódulos en la pierna derecha, con ulceración intensa, ausencia de resolución espontánea de las lesiones y aumento del número de las mismas desde el momento del diagnóstico. También se acompañó de intensos signos inflamatorios en la pierna afecta, relacionados en parte con la insuficiencia venosa periférica que padecía. Por otro lado, el estudio histológico demostró que se trataba de un linfoma cutáneo primario de células grandes CD30+, pero de un inmunofenotipo infrecuente, al ser no T no B.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
M.ª Dolores Marrero Calvo.
San Francisco de Borja, n.º 1; 1-1. 46701 Gandía. Valencia
marrero_mdo@gva.es
Aceptado el 27 de octubre de 2006.