El linfoma folicular (LF) representa aproximadamente el 30% de todos los linfomas no Hodgkin en los países occidentales. La presentación clínica más frecuente es en forma de adenopatías, hepatomegalia, esplenomegalia e infiltración de médula ósea1,2. La afectación extranodal es menos frecuente que en el linfoma B de células grandes2 y, a diferencia de este último, no parece afectar a su pronóstico.
Exponemos el caso de una paciente que fue diagnosticada de LF y que en el curso de su enfermedad presentó nódulos cutáneos, recidivando tras el tratamiento exclusivamente en la piel, un comportamiento poco habitual de esta entidad.
Se trata de una mujer 54 años, remitida a consultas de hematología en agosto de 2004 por trombopenia detectada en una analítica de rutina (70x109/l plaquetas). En el estudio realizado se objetivó linfocitosis B monoclonal en sangre periférica y médula ósea, adenopatías infracentrimétricas abdominales y esplenomegalia. Se orientó el caso como un síndrome linfoproliferativo B crónico, ofreciéndole a la paciente la posibilidad de esplenectomía, que rechazó en ese momento. En el seguimiento (enero de 2007) se objetivaron adenopatías mediastínicas y retroperitoneales de hasta 5cm de diámetro, realizándose entonces una esplenectomía diagnóstica y terapéutica. La histología del bazo mostró una proliferación linfoide de célula pequeña, de patrón micronodular, centrada en centros germinales de la pulpa blanca, con infiltración de la pulpa roja. El fenotipo fue CD20+, bcl2+, bcl6+, IgD-, CD23-, ciclinaD1-, p53- y bajo índice proliferativo, todo ello compatible con el diagnóstico de LF.
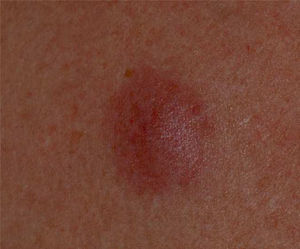
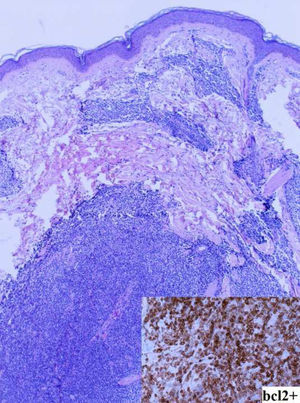
En marzo de 2007 la paciente fue remitida a consultas de dermatología, por la aparición progresiva de lesiones nodulares subcutáneas, asintomáticas en la cara, el tórax y la espalda. Se trataba de nódulos eritemato-violáceos, ligeramente sobreelevados, de diámetros comprendidos entre 8-20mm (fig. 1). Se realizó una biopsia de dichas lesiones, que mostró un infiltrado linfoide constituido por células monomorfas de pequeño tamaño, compatible con infiltración por LF (CD20+, bcl2+, bcl6+) (fig. 2). En la reevaluación de su enfermedad en ese momento también mostraba progresión a nivel adenopático, por lo que se decidió iniciar quimioterapia con esquema rituximab-CHOP (ciclofosfamida, vincristina, adriamicina y prednisona). Tras 6 ciclos presentó remisión completa, con desaparición de los nódulos subcutáneos y las adenopatías, iniciando posteriormente tratamiento trimestral de mantenimiento con rituximab. En diciembre de 2009 la paciente volvió a presentar la aparición de lesiones cutáneas, predominantemente faciales, similares a las previamente descritas, realizándose una biopsia que confirmó nuevamente el diagnóstico de infiltración por LF. La paciente finalizó el mantenimiento con rituximab en junio de 2010, persistiendo estables las lesiones cutáneas sin datos de progresión en otros territorios (inmunofenotipo de sangre periférica y una tomografía computarizada cérvico-toraco-abdominal normales).
El LF se caracteriza por un curso indolente y no tiene un tratamiento estandarizado, siendo válidos múltiples abordajes, desde la simple observación, pasando por la radioterapia, la inmunoterapia o la poliquimioterapia, continuando con un tratamiento de mantenimiento con rituximab3 o incluso llegando a diversas modalidades de trasplante de progenitores hematopoyéticos1.
Al igual que en otras neoplasias linfoides, el LF puede tener afectación extranodal, siendo esta cutánea hasta en el 3,8% de los casos4. Cuando se produce afectación extranodal en el LF, en general no afecta a la supervivencia global, a diferencia, por ejemplo, de lo que ocurre en el el linfoma B difuso de células grandes que, junto con el LF, suponen el mayor porcentaje de los linfomas B en nuestro medio2. En este sentido, es importante descartar la evolución del LF hacia un linfoma de estirpe más agresiva, circunstancia que condicionaría una disminución significativa en la supervivencia de estos pacientes4. Por este motivo es recomendable biopsiar las lesiones, siempre que se produzca una recaída o progresión de la enfermedad.
El diagnóstico diferencial se debe realizar especialmente con el linfoma primario cutáneo del centro folicular, ya que la imagen histopatológica es superponible en ambas entidades. Puede ser útil para diferenciarlas, además de la afectación sistémica, la negatividad de bcl2, frecuente en los casos primariamente cutáneos5.
El LF habitualmente presenta una buena respuesta a los tratamientos aplicados, aunque son frecuentes las recaídas, afectando normalmente a los ganglios, la médula ósea o la sangre periférica1,2. Lo que ya no es habitual es que la recidiva se produzca únicamente desde una perspectiva cutánea, tal y como ocurrió en nuestra paciente. La paciente, en el momento actual, y tras más de 6 años de seguimiento, presenta enfermedad limitada a la piel. La persistencia de la enfermedad cutánea refleja la falta de un control completo sobre la enfermedad, y probablemente esta situación sea la responsable de una ulterior afectación sistémica en el futuro.