Introducción
Las linfangiectasias son linfangiomas adquiridos que aparecen en edades medias de la vida y que se asocian a varias patologías asociadas a procesos neoplásicos y al uso de radioterapia. Es fundamental conocer su existencia dado que, por su aspecto clínico, plantean diagnóstico diferencial con lesiones metastásicas.
Caso clínico
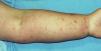
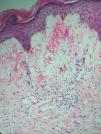
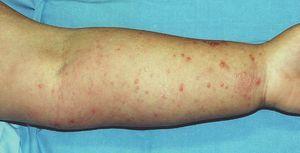
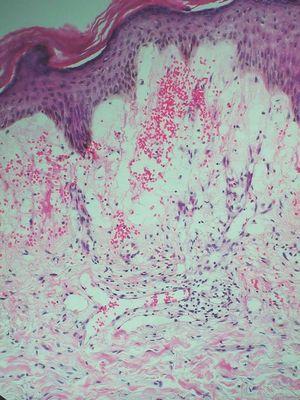
Paciente de 67 años de edad con antecedentes de hipercolesterolemia y anexectomía derecha con ligadura tubárica en 1993. Es intervenida de un carcinoma intraductal de la mama izquierda (T1N0M0) en 1992, por lo cual sufrió una cuadrantectomía superior izquierda junto con una linfadenectomía axilar profiláctica y tratamiento complementario con radioterapia y hormonoterapia (letrozol). En 2004 comienza con lesiones en el miembro superior izquierdo junto con dolor y edema de dicha extremidad. Fue diagnosticada inicialmente de celulitis, recibiendo tratamiento con amoxicilina más ácido clavulánico con mala evolución del cuadro, momento en el cual es valorada por dermatología. La paciente presentaba un importante edema en la extremidad superior izquierda, junto con múltiples pápulas eritematosas de superficie brillante bien definidas (fig. 1). Las lesiones eran asintomáticas y no se habían modificado desde su aparición. Se procedió a la realización de una biopsia cutánea que presentaba múltiples cavidades en dermis papilar y reticular alta que producían una dehiscencia a dicho nivel. Dichas cavidades estaban ocupadas por un material eosinofílico y recubiertas por una capa de células endoteliales que correspondían a vasos linfáticos (fig. 2). Se estableció de esta forma el diagnóstico de linfangiectasias. Las lesiones se resolvieron espontáneamente al cabo de unas semanas, persistiendo el edema de fondo.
Figura 1. Pápulas eritematosas en extremidad superior.
Figura 2. Vasos linfáticos en dermis (hematoxilina-eosina,x100).
Discusión
Dentro de los tumores de vasos linfáticos encontramos diversas entidades como son los linfangiomas, el linfangioma adquirido progresivo o linfangioendotelioma benigno, las linfangiomatosis y los linfangiosarcomas. Los linfangiomas se pueden clasificar a su vez en dos subgrupos. Por una parte, los congénitos, que englobarían los linfangiomas circunscritos y los linfangiomas cavernosos e higromas quísticos y, por otra, los casos adquiridos o linfangiectasias, asociados o no a linfedema. Las linfangiectasias pueden definirse, por tanto, como linfangiomas adquiridos que clínica e histológicamente son idénticos a los linfangiomas congénitos1.
Respecto a la terminología, algunos defienden la denominación de linfangioma circunscrito cuando la dilatación ocurre a causa de malformaciones en el sistema linfático profundo de carácter congénito, reservando el término de linfangiectasias o linfangiomas adquiridos cuando se produce una dilatación de vasos linfáticos superficiales normales a consecuencia de un daño en los mismos. Díaz-Cascajo et al han propuesto el término de pápulas linfangiomatosas benignas secundarias a la radioterapia de estas entidades2. Las definen como pequeñas pápulas y vesículas que aparecen en la piel varios años después del tratamiento con radioterapia y que característicamente tienen un comportamiento benigno, presentando a nivel histológico una proliferación de vasos linfáticos. Las linfangiectasias se localizan en la dermis superficial, lo cual permitiría diferenciarlas de los linfangiomas congénitos que se extienden hasta el tejido celular subcutáneo. Recientemente se ha publicado un caso en la literatura española en una paciente de 63 años de edad que había sufrido un cáncer de mama y que fue tratada mediante cuadrantectomía, linfadenectomía profiláctica, quimioterapia y radioterapia3.
Aparecen característicamente entre los 40 y 60 años de edad, no tienen predominancia por ningún sexo y pueden aparecer 25 años después del factor desencadenante de las mismas4. Entre las causas que pueden propiciar su aparición figuran principalmente la cirugía y la radioterapia. El primer caso descrito de linfangiectasias secundarias a mastectomía radical y radioterapia fue descrito en 1956 por Plotnick y Richfield5. Desde entonces se han recogido múltiples casos asociados a cánceres de mama, melanoma, carcinoma de cérvix o cáncer de vagina con o sin radioterapia adyuvante3,4,6-11, artrotomía1 o por procesos cicatriciales: infecciones tuberculosas12,13, queloides14 o esclerodermia15. También pueden producirse en casos de porfiria variegata16 o por el uso de medicamentos como la penicilamina17 o los corticoides tópicos18.
Desde un punto de vista patogénico se produce una obstrucción o daño en los vasos linfáticos profundos, lo que conlleva un aumento de la presión intralinfática y una dilatación de los mismos. Otros defienden la idea del daño de estructuras colágenas o elásticas que rodean a los vasos linfáticos como mecanismo causante de esta entidad17. Según algunos autores las linfangiectasias son el equivalente a las telangiectasias que aparecen tras la radioterapia8, lo cual podría ser una explicación a la presencia de linfangiectasias sin que exista previamente linfedema19.
Se caracterizan por presentar lesiones asintomáticas de aspecto papuloso o vesiculoso, traslúcidas o del color de la piel, de superficie lisa, de 2-10 mm de diámetro, con piel de aspecto normal entre las lesiones y que suelen asentarse sobre una zona de linfedema preexistente. Clásicamente se describen como imágenes en «huevos de rana»20. En algunos casos pueden ser pediculadas4, presentarse como máculas hiperpigmentadas21 o cursar con una superficie verrucosa22.
Histológicamente los vasos linfáticos presentan una pared fina de células aplanadas con núcleos más espaciados a diferencia de los del endotelio vascular. Suelen estar vacíos o presentar en su interior un material eosinofílico homogéneo (linfa) con eritrocitos escasos o ausentes. También son característicos los canales dilatados de forma irregular. No existe capa muscular ni presencia de cuerpos de Weibel-Palade (estructuras en forma de varilla presentes en vénulas o arteriolas). Para algunos autores, las linfangiectasias constituirían una entidad independiente desde el punto de vista histológico por la ausencia de cisternas subcutáneas, las cuales están presentes en el linfangioma circunscrito6,11; para otros, son procesos idénticos que únicamente se diferenciarían entre sí a través de la historia clínica20,22. Inmunohistoquímicamente se diferencian de los hemangiomas por presentar factor VIII negativo y anti-CD34 positivo. El Ulex europaeus I es positivo en los dos.
El pronóstico de estos pacientes es excelente. Sin embargo, las lesiones se caracterizan por su carácter estable y tendencia a la cronicidad. No es necesario realizar tratamiento alguno, aunque existen casos descritos tratados con electrocirugía6,23, laserterapia9,11,22,24,25, cirugía convencional6, fisioterapia23 o vendajes compresivos6. Las recurrencias suelen ser muy frecuentes a pesar de dichos procedimientos terapéuticos11. Como potenciales complicaciones de estas lesiones estarían la celulitis o el linfangiosarcoma (síndrome de Stewart-Treves) en casos asociados a linfedemas crónicos aunque, hasta la fecha, no se han descrito casos asociados a malignidad7.
Nuestra paciente presenta, como característica destacable, el carácter autorresolutivo de sus lesiones a diferencia de la mayor parte de casos publicados en la literatura. La relación del linfedema con estas lesiones es indudable y para muchos es la causa de la cronicidad de las linfangiectasias. El hecho de que hayan desaparecido en nuestro caso, aun permaneciendo el linfedema de fondo, nos induce a pensar que existe algún otro factor determinante, hoy en día desconocido, a la hora de resolver el proceso. Nos parece interesante el conocimiento de este cuadro para evitar tratamientos y pruebas complementarias innecesarias, puesto que clínicamente las linfangiectasias se pueden confundir con procesos metastáticos que siempre hay que descartar dadas las características de estos pacientes.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.
Correspondencia:
Fernando Valdés.
Unidad de Dermatología.
Hospital da Costa.
Rafael Vior s/n. 27880 Burela. Lugo.
Fernando.Valdes.Tascon@sergas.es
Aceptado el 15 de septiembre de 2006.