Se trata de una mujer de 84 años de edad visitada en el Servicio de Dermatología por presentar queratosis actínicas faciales tratadas con crioterapia en varias ocasiones. Entre sus antecedentes personales destaca un adenocarcinoma gástrico intervenido mediante gastrectomía hace más de 30 años.
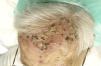
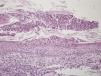
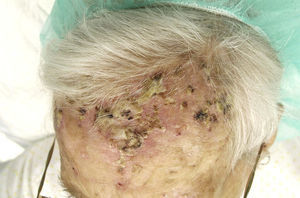
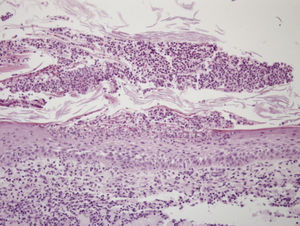
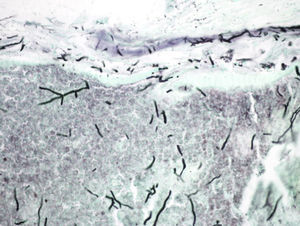
Acudió a nuestra consulta por presentar, desde hacía tres meses, lesiones pustulosas y costrosas persistentes localizadas en la frente y que aparecieron tras la aplicación de nitrógeno líquido (fig. 1). Una biopsia mostraba múltiples pústulas con inflamación aguda y presencia de gran cantidad de hifas septadas de unos 2μm de diámetro con ramificaciones dicotómicas en ángulo de 45° (figs. 2 y 3). El cultivo de una de las lesiones reveló el crecimiento de Aspergillus niger y Klebsiella oxytoca.
Se solicitaron analíticas completas que estaban dentro de los rangos de normalidad, exceptuando anemia ferropénica. Una radiografía de tórax no mostró masas ni infiltrados.
Se estableció el diagnóstico de aspergilosis cutánea primaria tras quemadura por crioterapia en una paciente inmunocompentente y se pautó tratamiento según antibiograma con ciprofloxacino oral (500mg/12 horas) durante dos semanas e itraconazol oral (100mg/12 horas) durante mes y medio, con resolución de las lesiones y negativización de los cultivos.
Aspergillus es un hongo filamentoso que se encuentra en zonas húmedas o con materia orgánica en descomposición1. Es uno de los más ubicuos, ya que puede soportar un amplio rango de temperaturas y produce una alta cantidad de conidias, lo que facilita su diseminación aérea. Forma parte de la flora habitual de los exteriores y también suele encontrarse en los hospitales, a los que accede a través de las ventanas y los conductos de ventilación. Puede provocar un fenómeno de hipersensibilidad alérgico o producir una infección local o diseminada, comportándose como un patógeno oportunista. Las principales vías de entrada son la inhalación de esporas o la penetración de las mismas en cirugías, procedimientos médicos invasivos o soluciones de continuidad en la piel.
La aspergilosis cutánea primaria es una infección crónica de la piel sin que exista evidencia de afectación de otros órganos. Es una entidad muy poco frecuente debida a la inoculación directa del hongo en una piel previamente dañada. Suele afectar a neonatos prematuros2 y a pacientes inmunocomprometidos, siendo mucho más rara en inmunocompetentes3-5. Las lesiones cutáneas suelen localizarse en la zona anatómica donde se produjo la inoculación y no son específicas: máculas eritematosas, pústulas, placas y nódulos que pueden evolucionar a la necrosis2,5-7. El diagnóstico diferencial se establece con otras infecciones fúngicas o bacterianas, picaduras de insectos, pustulosis no infecciosas, vasculitis, ectima, poliarteritis nodosa y pioderma gangrenoso2. En los pacientes inmunocomprometidos existe riesgo de que el cuadro evolucione a una forma invasiva con diseminación a otros órganos e importante morbimortalidad, por lo que es obligatorio descartar afectación sistémica. El diagnóstico se realiza mediante el estudio histopatológico, que revela la presencia de hifas hialinas septadas de 2-4μm con ramificaciones dicotómicas en ángulo de 45°5,6. El cultivo de una muestra de la lesión o de la biopsia permite identificar la especie de Aspergillus responsable4. En individuos inmunocompetentes con afectación exclusivamente cutánea puede realizarse un tratamiento con itraconzol oral1,5,6. El tratamiento de elección en las formas invasoras es el voriconazol3,7. Las equinocandinas (caspofungina, micafungina, anidulafungina) están aprobadas para aspergilosis invasivas que no responden al tratamiento estándar. Si existe una necrosis marcada de los tejidos es conveniente la resección quirúrgica amplia de los mismos6.
La aspergilosis cutánea secundaria corresponde a una diseminación hematógena a la piel desde otro órgano, siendo una enfermedad muy grave que aparece en inmunodeprimidos.
Revisando la literatura indexada no hemos encontrado ningún caso de aspergilosis cutánea primaria tras crioterapia, aunque sí en otro tipo de quemaduras.
Klebsiella oxytoca podría considerarse un contaminante, ya que es excepcional que produzca infecciones en la piel y en partes blandas.