La enfermedad de injerto contra huésped (EICH) continúa siendo la primera causa de morbilidad y mortalidad en los enfermos con trasplante de médula ósea, de modo que un tratamiento precoz es importante para reducir la gravedad y las consecuencias de esta complicación.
Las lesiones cutáneas son en muchas ocasiones la forma de presentación de una EICH y anuncian la afectación visceral. Presentamos el caso de una paciente de 45 años con mieloma múltiple a la que se realizó primero un trasplante autólogo y posteriormente un trasplante alogénico de médula ósea con precursores hematopoyéticos. Desarrolló lesiones ampollosas con eliminación de líquido en el abdomen y los miembros inferiores. Se realizó una biopsia que fue compatible con una EICH y se aumentó el tratamiento inmunodepresor. La paciente posteriormente presentó lesiones liquenoides orales, síndrome seco y las lesiones ampollosas que evolucionaron a úlceras dolorosas, que cicatrizaron con un intenso aspecto esclerodermiforme e importante hiperpigmentación.
Las lesiones ampollosas son una forma de presentación excepcional en la EICH crónica, y en estos casos la sospecha inicial del diagnóstico puede ser difícil, sobre todo cuando se presentan de forma aislada sin afectación de órganos internos.
Graft-vs-host disease is still the leading cause of morbidity and mortality in patients undergoing bone marrow transplantation. It is important to start treatment early to reduce the severity and consequences of this complication. Cutaneous lesions are often the presenting compliant of graft-vs-host disease and presage visceral involvement.
We present the case of a 45-year-old woman with multiple myeloma who underwent autologous and subsequently allogeneic bone marrow transplantation with hematopoietic precursors. She developed bullous lesions with fluid elimination on the abdomen and legs. Biopsy findings were compatible with graft-vs-host disease and immunosuppressive therapy was increased. She subsequently presented oral lichenoid lesions and sicca syndrome. The bullous lesions progressed to painful ulcers that healed leaving highly sclerodermatous skin with substantial hyperpigmentation.
Bullous lesions are a rare form of presentation of chronic graft-vs-host disease. In such cases, the diagnosis may not be suspected initially, particularly when the lesions are isolated and internal organs are not involved.
A pesar de los constantes avances en el trasplante de médula ósea (TMO), la enfermedad de injerto contra huésped
(EICH) continúa siendo la primera causa de morbilidad y mortalidad en este procedimiento1.
La EICH crónica es una complicación inmunológica del TMO alogénico que ocurre entre el 30 y 50 % de los pacientes que sobreviven a la fase aguda del trasplante2. Normalmente aparece después de los primeros 100 días del trasplante, y entre el 90 y 100 % de los casos tienen manifestaciones cutáneo-mucosas (tabla 1).
Manifestaciones cutáneo-mucosas de la enfermedad injerto contra huésped crónica
| Lesiones específicas |
| Lesiones cutáneas específicas típicas |
| Lesiones liquenoides de presentación temprana o tardía |
| Lesiones esclerodermiformes |
| Lesiones precursoras: lesiones pseudo-leopard, queratosis folicular intensa, placas inflamatorias |
| Lesiones esclerodermiformes localizadas |
| Lesiones esclerodermiformes generalizadas |
| Lesiones simulando fascitis eosinofílica |
| Lesiones tipo liquen escleroso y atrófico |
| Lesiones cutáneas específicas atípicas |
| Mucinosis |
| Lesiones ampollosas |
| Exantema morbiliforme |
| Alteraciones pigmentarias: melanodermia difusa, leucodermia total, etc. |
| Lesiones tipo pitiriasis rosada |
| Lesiones ictiosiformes |
| Lesiones tipo fenómeno de recuerdo |
| Lesiones angiomatosas |
| Lesiones orales |
| Enrojecimiento focal o difuso de la mucosa oral, xerostomía, leucoplasia, lesiones liquenoides, atrofia o ulceraciones mucosas, esclerosis mucosa, caries y enfermedad periodontal |
| Lesiones ungueales |
| Ulceración de la lúnula, eritema periungueal, atrofia ungueal, pterigium, estriaciones longitudinales, traquioniquia, fragilidad ungueal, onicolisis, opacificación y engrosamiento de la lámina ungueal |
| Lesiones inespecíficas simulando enfermedades autoinmunes |
| Síndrome de Sjogren: xeroftalmia y xerostomía |
| Lupus eritematoso: eritema malar, fotosensibilidad, alopecia cicatricial, lesiones tipo lupus discoide |
| Dermatomiositis: pápulas de Gottron, eritema periungueal, poiquilodermia |
| Esclerosis sistémica: lesiones esclerodermiformes, hiperpigmentación reticulada |
| Otras: síndrome de solapamiento |
| Incremento de enfermedades infecciosas |
| Infecciones bacterianas por cocos gram positivos |
| Infecciones por Candida spp. y micosis profundas oportunistas |
| Infecciones por herpes virus: varicela zoster, herpes simple y citomegalovirus |
| Incremento de enfermedades malignas |
| Carcinoma epidermoide oral, melanoma, cáncer cutáneo no melanoma y sarcoma de Kaposi |
La EICH crónica se precede de una EICH aguda entre el 25 y 50 % de los casos, y ésta es por tanto el principal factor de riesgo para padecer esta complicación. Sin embargo, otros casos se presentan directamente como EICH crónica sin lesiones previas, lo que se ha denominado EICH crónica de novo.
La EICH crónica típicamente se suele presentar con una fase temprana liquenoide y una fase tardía esclerodermiforme, pero puede acontecer de forma directa como lesiones esclerodermiformes sin una fase liquenoide previa. Además, las lesiones esclerodermiformes pueden ser la fase final de otras formas de presentación de la EICH como ampollosas, ictiosiformes, etc.
La fase esclerodermiforme, por tanto, suele aparecer en estadios tardíos del TMO (500 días postrasplante), y con frecuencia está precedida por lesiones pseudo-leopard, queratosis folicular, un rash eritematoso o violáceo, hiperpigmentación irregular o placas inflamatorias. Las lesiones esclerodermiformes pueden ser localizadas o generalizadas, pero la forma más frecuente de presentación es como lesiones diseminadas.
En nuestro conocimiento, se han descrito en dos casos lesiones ampollosas como forma de presentación de una EICH crónica de novo, y en ambos casos no se trataba de un trasplante de precursores hematopoyéticos como en nuestro caso. Presentamos el caso de una paciente en la que se realizó un trasplante autólogo y posteriormente un mini trasplante alogénico por un mieloma múltiple, y que desarrolló lesiones ampollosas como forma de presentación inicial de una EICH crónica.
Caso clínicoMujer de 45 años diagnosticada en marzo de 2000, por una lesión lítica en el fémur derecho, de plasmocitoma y posteriormente de mieloma múltiple. Se le implantó una prótesis de fémur y se realizó tratamiento con quimioterapia y radioterapia.
En mayo de 2001 se le realizó un trasplante autólogo de precursores hematopoyéticos con remisión parcial. En marzo de 2002 se le practicó un mini trasplante alogénico con precursores hematopoyéticos con remisión completa del mieloma.
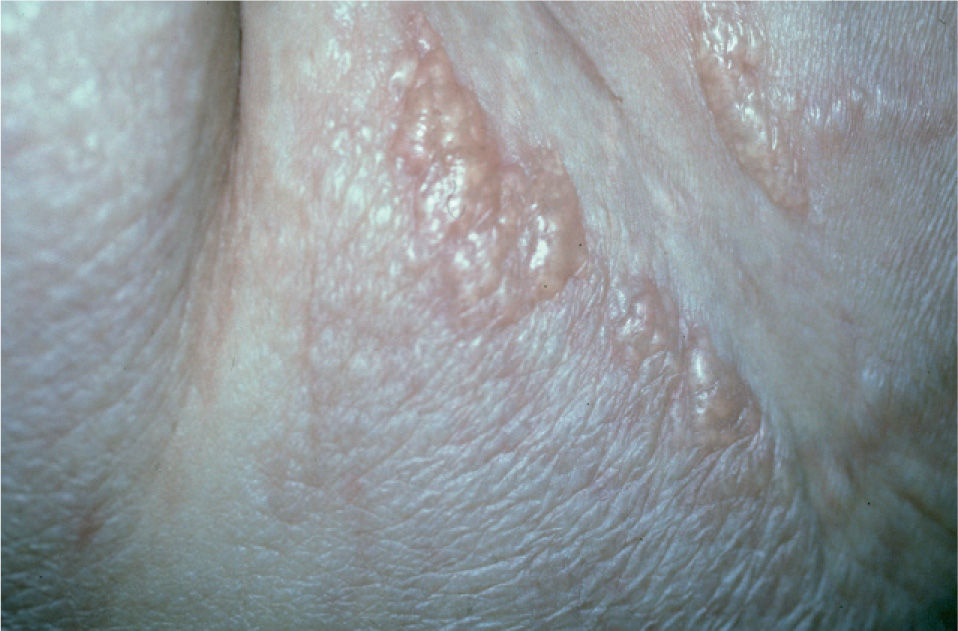
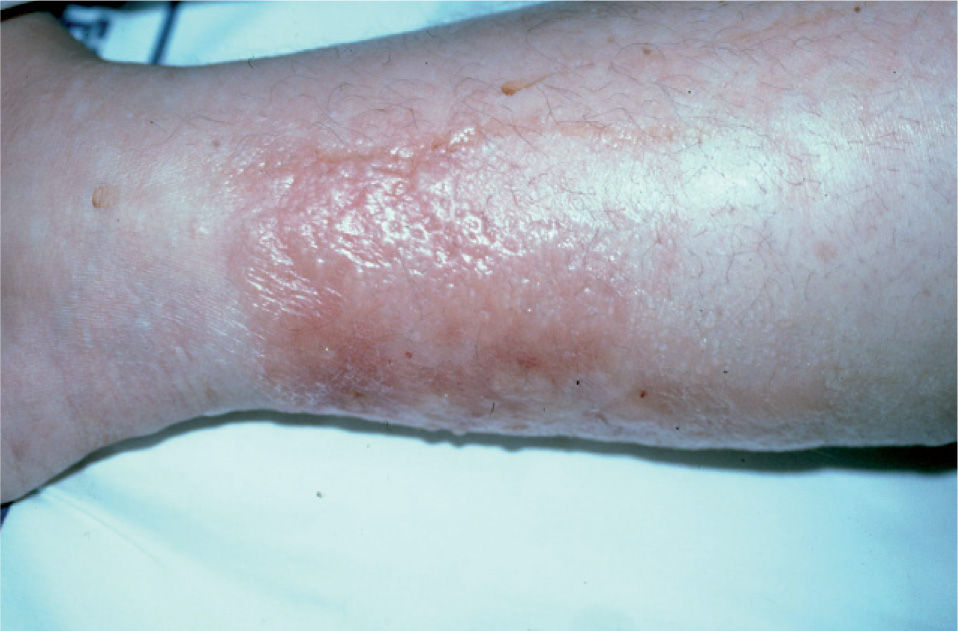
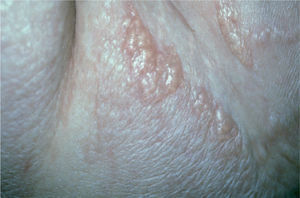
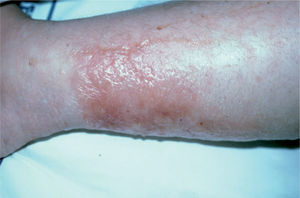
En julio de 2003 fue evaluada por primera vez en el Servicio de Dermatología por presentar extensas lesiones ampollosas y dolorosas localizadas en la parte baja del abdomen y en las extremidades inferiores, de las cuales drenaba de forma espontánea un exudado claro no purulento (figs. 1 y 2). En este momento no presentaba afectación sistémica ni lesiones mucosas.
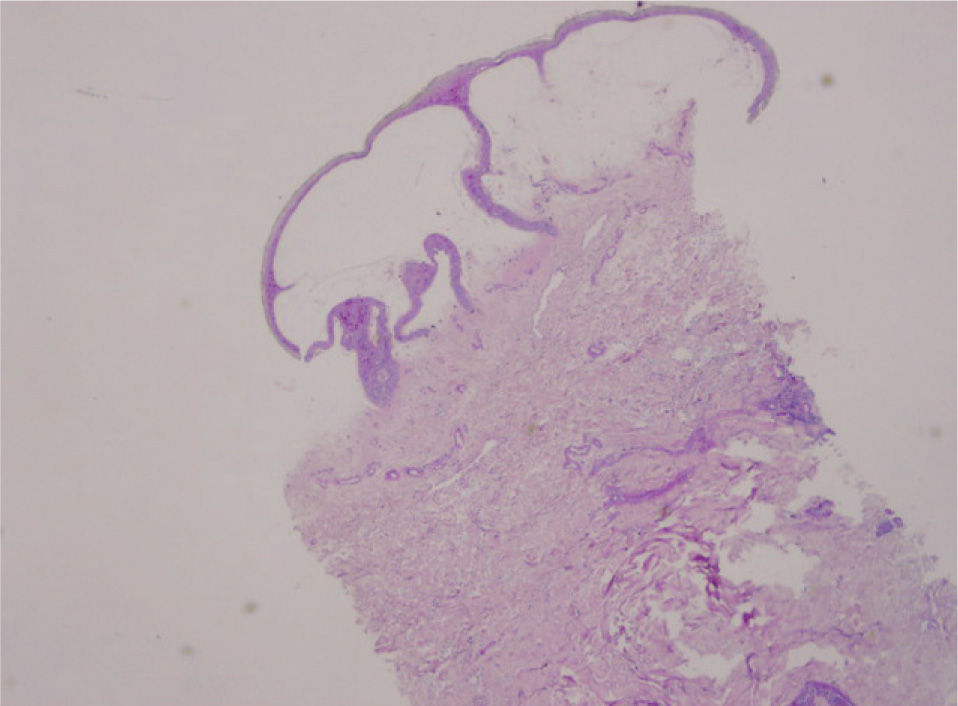
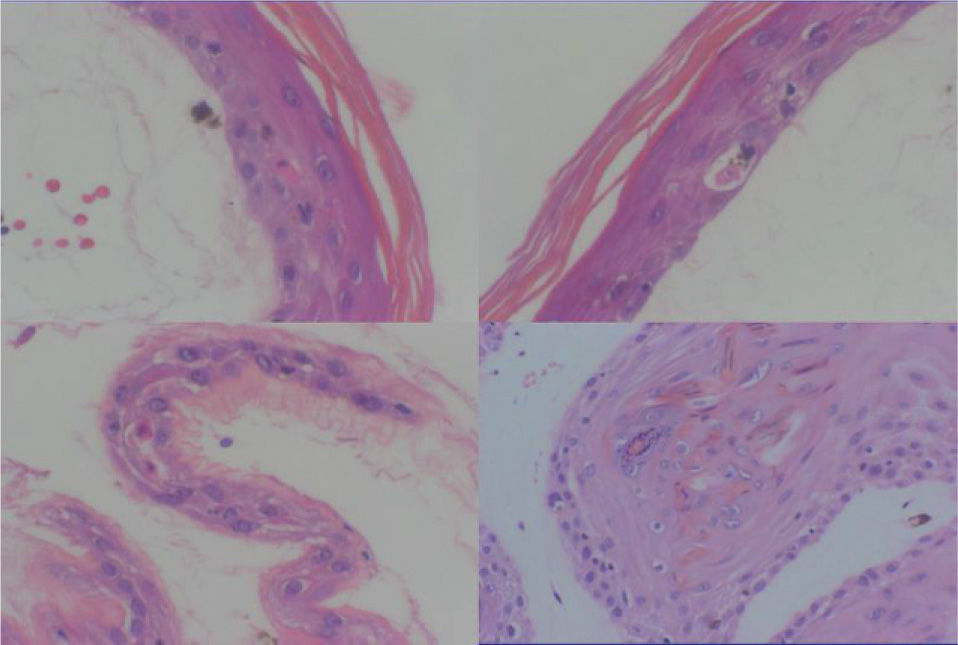
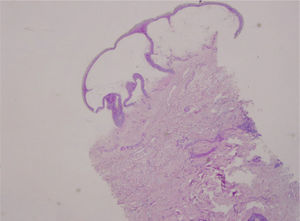
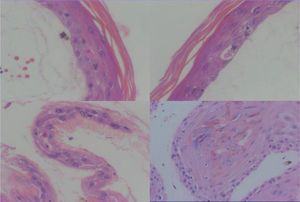
Se realizó una biopsia cutánea en fresco para estudio histopatológico y de inmunofluorescencia. El estudio histopatológico demostró una gran ampolla cuyo plano de disección se encontraba a nivel subepidérmico, sin contener en su interior células acantolíticas (fig. 3). La epidermis mostraba queratinocitos necróticos (fig. 4) con cambios hidrópicos en la capa basal, pero sin presencia de necrosis rodeada de linfocitos (satellite cell necrosis). Los ductos ecrinos estaban implicados mostrando cambios similares a los encontrados en la epidermis. La dermis mostraba una mínima esclerosis, un infiltrado inflamatorio mínimo, presencia de melanófagos y vasos telangiectásicos. La inmunofluorescencia directa fue negativa. Estos cambios inespecíficos fueron considerados como compatibles con una fase inicial de EICH.
Los estudios complementarios realizados en este momento demostraron que no había afectación de otros órganos ni datos de recurrencia del mieloma. También se realizaron cultivos de tejido que fueron negativos.
Con el diagnóstico de EICH crónica ampollosa se comenzó tratamiento con prednisona y ciclosporina oral. A pesar de ello las lesiones cutáneas evolucionaron a extensas ulceraciones, hiperpigmentación progresiva e induración con un intenso dolor acompañante.
En septiembre de 2003 desarrolló lesiones liquenoides en la mucosa oral y síndrome seco. En abril de 2004 las ulceraciones cutáneas se habían resuelto prácticamente por completo, y la piel adquirió un aspecto esclerodermiforme con intensa hiperpigmentación.
Se realizó tratamiento con PUVA (un total de 40 sesiones) con una importante mejoría del dolor, del empastamiento y de algunas lesiones liquenoides que comenzaron a salir sobre las lesiones esclerodermiformes.
DiscusiónLas células progenitoras hematopoyéticas son las más primitivas, capaces de establecer una renovación total de la población celular al mantener potencial de diferenciación linfopoyético y hematopoyético. A diferencia de las células de la médula ósea, estas poblaciones celulares no contienen linfocitos maduros capaces de inducir EICH, y su utilización para el trasplante hematopoyético se ha demostrado que reduce el riesgo de EICH.
Las células progenitoras de sangre periférica se han utilizado de forma creciente en los últimos años en lugar de células de la médula ósea. La utilización de estas células produce una adecuada reconstitución hematopoyética disminuyendo la incidencia de EICH aguda. Sin embargo, la asociación con EICH crónica es controvertida; así, algunos autores han sugerido que el TMO alogénico con células progenitoras de sangre periférica puede estar asociado a un mayor riesgo de desarrollar EICH crónica3. Otros refieren que la afectación cutánea y la del tracto genital femenino son más frecuentes en los receptores de TMO con células progenitoras de sangre periférica que desarrollan una EICH crónica que en los receptores de TMO con células de la médula ósea4. Otros autores no encuentran diferencias significativas ni de mayor frecuencia de EICH crónica, ni de lesiones cutáneas o del tracto genital femenino5.
La afectación cutánea extensa (más del 50 % de la superficie corporal) es una variable asociada con un peor pronóstico en los enfermos que padecen EICH crónica6. Además, la presencia de EICH crónica cutánea normalmente anuncia la afectación extracutánea de la misma. Por ello, el diagnóstico precoz es de gran importancia para realizar un tratamiento lo más precoz posible. Se han descrito diversas manifestaciones cutáneas atípicas de la EICH crónica como mucinosis7, exantema morbiliforme8, alteraciones pigmentarias (melanodermia difusa o leucodermia total)9–11, lesiones tipo pitiriasis rosada12, ictiosiformes13, fenómeno de recuerdo14, lesiones angiomatosas15,16 o ampollosas17,18.
La presencia de lesiones ampollosas se ha descrito de forma excepcional como primera manifestación de una EICH crónica17,18. Se han reportado, sin embargo, en los EICH agudos grado IV que evolucionan a una necrólisis epidérmica tóxica19. Al igual que en nuestro caso, las lesiones ampollosas en los casos de EICH crónica aparecieron de forma tardía respecto a la fecha del TMO, después de los 500 días, y todos los casos evolucionaron posteriormente a una forma esclerodermiforme. Nuestro caso, de forma peculiar, desarrolló sin embargo lesiones ampollosas de novo como primera manifestación de la EICH, y posteriormente lesiones liquenoides orales y en las piernas sobre las áreas esclerodermiformes. La presencia de lesiones ampollosas en la EICH podría explicarse por el intenso edema que presentan en la dermis, que induce la formación de ampollas.
El diagnóstico inicial de EICH crónica que se manifiesta como lesiones ampollosas sin afectación extracutánea puede ser difícil, porque los hallazgos histopatológicos son compatibles pero no diagnósticos. Por ello es necesario un alto índice de sospecha para poder llegar a un diagnóstico precoz e iniciar el tratamiento lo antes posible.
Peñas et al20 revisaron 17 casos de EICH esclerodermiforme en una serie de 457 pacientes con TMO. Las lesiones escleróticas aparecieron como media a los 529 días. En algunos casos estas lesiones se precedían de otras pseudo-leopard o de queratosis folicular. En nuestro caso no se identificaron lesiones previas, y las lesiones ampollosas que posteriormente se hicieron ulceraciones y evolucionaron a esclerodermiformes aparecieron de novo.
Se ha descrito que el UVA-1 tiene efectos beneficiosos en pacientes con EICH crónica esclerodermiforme que no responden a otras terapias, como tratamientos sistémicos o fotoquimioterapia extracorpórea21. En nuestra paciente se inició tratamiento con PUVA por la persistencia del dolor y la aparición de lesiones liquenoides, obteniéndose tras 40 sesiones un buen resultado clínico que permitió disminuir la inmunosupresión sistémica.
En resumen, presentamos un caso de EICH crónica que se reveló con lesiones cutáneas ampollosas que posteriormente evolucionaron a lesiones ulcerosas y luego esclerodermiformes. A pesar de la pobre respuesta al tratamiento que suelen presentar estos enfermos, en nuestro caso la respuesta al PUVA fue excelente.
Conflicto de intereses
Declaramos no tener ningún conflicto de intereses.