Los hemangiomas infantiles son los tumores benignos más frecuentes en la infancia, presentando una fase proliferativa, una fase de involución y una fase residual. En muchas ocasiones no precisan de un tratamiento activo. No obstante, en algunos pacientes se impone la necesidad de un tratamiento. Entre las posibilidades terapéuticas ha demostrado utilidad, durante todas las fases evolutivas de la lesión, el tratamiento con láser. Comunicamos nuestra experiencia con el láser dual secuencial de colorante pulsado (LCP) y Nd:YAG.
Material y métodosSe efectuó un estudio retrospectivo y descriptivo de los pacientes con hemangiomas infantiles en diversas fases evolutivas tratados con el láser dual de LCP y Nd:YAG. Cuatro dermatólogos valoraron el grado de efectividad en una escala del 10 al 0. Se recogieron los efectos adversos e incidencias relativas al tratamiento. En el análisis se utilizó para los valores descriptivos la mediana y el rango intercuartílico y la prueba de Wilcoxon para la comparación pre y postratamiento.
ResultadosSe recogieron 22 pacientes con hemangiomas en distintos estadios evolutivos, obteniéndose una mejoría estadísticamente significativa tanto en el conjunto de todos los pacientes como en los distintos subgrupos. Cuatro pacientes presentaron incidencias postratamiento: edema y ulceración, atrofia cutánea e hiperpigmentación.
ConclusionesConsideramos que el láser dual de LCP y Nd:YAG puede ser una alternativa para el tratamiento de hemangiomas infantiles cuando las terapias consideradas de primera línea se muestran ineficaces o están contraindicadas.
Infantile hemangiomas are the most common benign tumor in children. They have 3 phases of development: a proliferative phase, an involuting phase, and involution. Although active treatment is often not required, it is necessary in some cases. Of the possible treatments for hemangiomas, lasers have been shown to be effective in all phases of development. We report our experience with dual-wavelength sequential pulses from a pulsed dye laser and an Nd:YAG laser.
Material and methodsThis was a retrospective, descriptive study of patients with infantile hemangioma in different phases of development treated with pulsed dye laser pulses followed by Nd:YAG laser pulses. Four dermatologists assessed the effectiveness of treatment on a scale of 10 to 0. Adverse effects and incidents related to treatment were recorded. The median and interquartile range were calculated as descriptive statistics. Pretreatment and posttreatment comparisons were performed using the Wilcoxon test.
ResultsTwenty-two patients with hemangiomas in different phases of development were included. A statistically significant improvement was obtained both for the entire group and for different subgroups. Posttreatment events were reported in 4 patients, and included edema and ulceration, skin atrophy, and hyperpigmentation.
ConclusionsWe believe that treatment with dual-wavelength light from a pulsed dye laser and a Nd:YAG laser is a viable treatment option for infantile hemangiomas when first-line therapies are ineffective or contraindicated.
Los hemangiomas infantiles son los tumores benignos más frecuentes de la infancia, presentando una mayor incidencia en mujeres y en prematuros1–3. Suelen ser únicos y esporádicos, sin embargo no son excepcionales los casos de hemangiomas múltiples o los casos familiares. Se trata de tumores vasculares, habitualmente no presentes en el momento del nacimiento, que aparecen a las pocas semanas de vida y crecen rápidamente durante los primeros meses (fase proliferativa); posteriormente el tamaño se estabiliza y tras el primer año comienza una fase de regresión lenta y progresiva (fase de involución) que culminará a lo largo de la infancia4,5. Aunque dicha regresión puede ser completa, en un número significativo de pacientes persisten lesiones residuales variables: cicatrices atróficas, tejido fibroadiposo redundante, decoloración amarillenta o telangiectasias (fase residual).
Afortunadamente, la mayoría de los hemangiomas, debido a la evolución benigna previamente expuesta (en especial aquellos de menor tamaño y en áreas de poco impacto estético), no precisarán tratamiento y será suficiente con una actitud vigilante. Dicho seguimiento debe ser especialmente estrecho durante la fase proliferativa, con el fin de detectar complicaciones que requieran u obliguen a un tratamiento activo como ulceración, dolor, afectación funcional o la prevención de cicatrización anómala y desfiguramiento.
Respecto al tratamiento en sí, este varía según la fase evolutiva del hemangioma, localización y características de la lesión, afectación visceral o comorbilidades del paciente. Entre los tratamientos disponibles actualmente el propranolol oral es, a día de hoy, el tratamiento de elección debido a la eficacia demostrada y su buen perfil de seguridad6–9. Otros tratamientos de administración sistémica utilizados ocasionalmente son los corticoides, la bleomicina10 o el interferón alfa. También se han mostrado útiles medicamentos tópicos (corticoides, bloqueadores beta11,12, factor de crecimiento derivado de plaquetas o imiquimod13) y diversas técnicas medicoquirúrgicas como la escleroterapia, la crioterapia, la radioterapia, la electrocauterización o la cirugía convencional. Igualmente tiene un papel notable el tratamiento con láser.
A continuación presentamos nuestra experiencia en el tratamiento de hemangiomas en diversas fases evolutivas con el láser dual secuencial de colorante pulsado (LCP) y Nd-YAG (Cynergy con MultiplexTM, Cynosure, Westford, MA, EE. UU).
Material y métodosPoblación a estudioSe efectuó un estudio retrospectivo, descriptivo y no aleatorizado que incluyó a los pacientes con hemangiomas en cualquier fase evolutiva que recibieron tratamiento en la Unidad de Láser del Hospital Ramón y Cajal con el láser dual de LCP y Nd:YAG en el periodo de tiempo comprendido entre mayo de 2006 y julio de 2011. Se excluyeron aquellos pacientes en los que la historia clínica estuviese incompleta y aquellos en los que no se dispusiese de una iconografía adecuada antes de iniciar y/o después de finalizar el tratamiento con láser.
ProcedimientoSe informó detalladamente a los padres de los pacientes de los beneficios esperables, los riesgos y las complicaciones potenciales derivadas del tratamiento; igualmente se informó de las alternativas terapéuticas existentes. Finalmente se obtuvo el consentimiento informado por escrito antes del inicio de la terapia.
En 16 de los pacientes se aplicó en oclusión, 2h antes de cada sesión de tratamiento con láser, una crema anestésica con lidocaína y prilocaína (Eutetic Mixture of Local Anesthetics, EMLA©, AstraZeneca, Wedel, Alemania) para disminuir el dolor asociado a la terapia.
Los parámetros empleados con el láser dual secuencial de 595-nm LCP y 1064-nm Nd:YAG láser fueron los siguientes: con la pieza de 10mm de tamaño del spot, 10ms de duración de pulso y fluencia de 6-10J/cm2 de LCP, seguido con un segundo de retraso de un pulso de Nd:YAG de 15ms de duración y 30-75J/cm2 de fluencia; por otro lado con la pieza de 7mm de spot se utilizó 10ms de duración de pulso y fluencia de 6-10J/cm2 de LCP, seguido con un segundo de retraso de un pulso de Nd:YAG de 15ms de duración y 50-90J/cm2 de fluencia; la elección entre ambas opciones se basó en el tamaño de la lesión a tratar. Las sesiones de tratamiento fueron efectuadas aproximadamente cada uno a 6 meses, tendiendo a ser más seguidas en lesiones en fase proliferativa y más espaciadas en lesiones residuales.
Durante todo el tratamiento se utilizó un sistema de aire frío continuo (Cryo5©, Zimmer Medizinsysteme GmbH, Neu-Ulm, Alemania) a su máximo nivel de «6». Igualmente, en los casos de hemangiomas de mayor tamaño y con mayor componente profundo se emplearon de manera adicional bolsas de hielo inmediatamente después de la terapia.
Los cuidados postratamiento consistieron en la aplicación diaria de una crema antibiótica tópica (ácido fusídico, FucidineTM, LEO Pharma, Barcelona, España) durante aproximadamente una semana y, con el fin de prevenir la hiperpigmentación postinflamatoria, evitar la exposición solar junto con el uso diario de una crema fotoprotectora con factor de protección solar de 50 o superior durante al menos 2 meses después de cada sesión.
EvaluaciónSe utilizó una escala visual basada en fotografías efectuadas antes de realizar la primera sesión de tratamiento y al menos un mes después de la última. Cuatro dermatólogos evaluaron en una escala del 10 al 0 la efectividad del tratamiento teniendo en cuenta el color, la textura cutánea y la elevación de la lesión; considerando el valor de «10» como el original previo al tratamiento y «0» como una piel completamente normal. La media obtenida de las valoraciones de los 4 evaluadores se consideró como el valor de mejoría de cada paciente.
Igualmente se estudiaron las fotografías y la historia clínica en busca de efectos adversos transitorios como edema, infección o ulceración, y otros de mayor duración como cambios pigmentarios o cicatrización anómala.
Remarcar que se estudiaron todos los pacientes con hemangiomas en distintas fases evolutivas (proliferativa, en involución y residual) tanto en conjunto, como cada subgrupo de manera independiente.
Análisis estadísticoSe realizo la prueba de bondad de ajuste a la distribución normal de Kolmogorov-Smirnov, no obteniendo valores de normalidad en ninguna de las variables que miden los valores de cada uno de los evaluadores, ni en la media de los mismos, por lo que se utilizan como valores descriptivos la mediana y el rango intercuartílico.
El cambio entre los valores iniciales y finales fue evaluado mediante la prueba de Wilcoxon, siendo considerado el valor de p<0,05 como estadísticamente significativo.
La concordancia entre los observadores se valoró mediante el coeficiente de correlación intraclase (ICC).
ResultadosSe recogieron 22 pacientes con hemangiomas infantiles, 20 mujeres y 2 varones, con edades comprendidas entre los 5 meses y los 13 años. Las lesiones tratadas se encontraban en distintas fases evolutivas, 2 de los pacientes presentaban hemangiomas en fase de proliferación, 9 en fase de involución y 11 en fase residual. Cinco de los pacientes no habían recibido ningún tratamiento previamente, el resto habían recibido al menos uno de los siguientes: propranolol (n=8), corticoides sistémicos (n=3), cirugía (n=4) y LCP (n=9). Durante el periodo de tiempo que abarcó el tratamiento con láser secuencial de LCP y Nd:YAG ningún paciente se encontraba sujeto a otras medidas terapéuticas concomitantes. Todos estos datos desglosados pueden verse en la tabla 1.
Características clínicas, tratamientos previos y número de sesiones de LCP-Nd:YAG efectuadas en cada paciente
| Número de paciente | Género | Edad | Fase evolutiva | Localización | Tratamientos previos | N.° sesiones LCP-Nd:YAG |
|---|---|---|---|---|---|---|
| 1 | Mujer | 8 meses | Proliferativa | Lumbar | Propranolol, LCP | 2 |
| 2 | Varón | 5 meses | Proliferativa | Mejilla izquierda | Ninguno | 2 |
| 3 | Mujer | 2 años | Involución | Nariz | Propranolol | 3 |
| 4 | Mujer | 6 años | Involución | Labio superior | LCP | 1 |
| 5 | Varón | 15 meses | Involución | Mandíbula derecha | Ninguno | 3 |
| 6 | Mujer | 2 años | Involución | Mejilla derecha | Ninguno | 2 |
| 7 | Mujer | 12 meses | Involución | Nariz | Propranolol | 5 |
| 8 | Mujer | 18 meses | Involución | Mejilla derecha | Ninguno | 1 |
| 9 | Mujer | 3 años | Involución | Mejilla izquierda | Corticoides orales | 3 |
| 10 | Mujer | 17 meses | Involución | Mejilla izquierda | Corticoides orales, propranolol | 1 |
| 11 | Mujer | 12 meses | Involución | Labio superior | Corticoides orales, propranolol | 2 |
| 12 | Mujer | 10 años | Residual | Región hemifacial izquierda | Cirugía, LCP | 2 |
| 13 | Mujer | 7 años | Residual | Labio superior | Cirugía | 3 |
| 14 | Mujer | 13 años | Residual | Mandíbula izquierda | LCP | 1 |
| 15 | Mujer | 2 años | Residual | Mejilla izquierda | Cirugía, LCP | 2 |
| 16 | Mujer | 4 años | Residual | Nariz | LCP | 3 |
| 17 | Mujer | 8 años | Residual | Cuello | Cirugía, LCP | 1 |
| 18 | Mujer | 5 años | Residual | Mejilla izquierda | Propranolol, cirugía | 1 |
| 19 | Mujer | 3 años | Residual | Nariz | Propranolol | 3 |
| 20 | Mujer | 2 años | Residual | Frente | Propranolol, LCP | 1 |
| 21 | Mujer | 6 años | Residual | Labio superior | LCP | 1 |
| 22 | Mujer | 8 años | Residual | Brazo izquierdo | Ninguno | 1 |
LCP: láser de colorante pulsado.
El número de sesiones con láser varió entre 1 y 5 (media de 2,04 sesiones).
Se produjeron efectos adversos en un 18,18% de los pacientes (n=4), consistiendo estos en atrofia leve (n=2), edema marcado y ulceración en hemangioma localizado en mucosa oral sin cicatriz residual subsecuente (n=1) e hiperpigmentación (n=1). No se consideraron como efectos adversos postratamiento la púrpura y el edema leve transitorios, algo que se produjo en la mayoría de los pacientes y que consideramos como una respuesta esperable a un tratamiento efectivo. En la tabla 2 se recogen las complicaciones acontecidas en cada paciente y el grado de mejoría obtenido en cada uno de ellos.
Grado de mejoría y efectos adversos de cada paciente
| Número de paciente | Grado de mejoría | Efectos adversos |
|---|---|---|
| 1 | 3,5 | Ninguno |
| 2 | 1 | Discreta atrofia |
| 3 | 5,5 | Ninguno |
| 4 | 1 | Ulceración mucosa (no cicatriz residual) |
| 5 | 1,5 | Discreta atrofia |
| 6 | 1,75 | Ninguno |
| 7 | 4,5 | Ninguno |
| 8 | 2,25 | Ninguno |
| 9 | 1 | Ninguno |
| 10 | 2,5 | Hiperpigmentación |
| 11 | 1,75 | Ninguno |
| 12 | 9,75 | Ninguno |
| 13 | 3,75 | Ninguno |
| 14 | 3,75 | Ninguno |
| 15 | 4,25 | Ninguno |
| 16 | 7,75 | Ninguno |
| 17 | 7,5 | Ninguno |
| 18 | 6,75 | Ninguno |
| 19 | 5,75 | Ninguno |
| 20 | 4,75 | Ninguno |
| 21 | 3 | Ninguno |
| 22 | 2,5 | Ninguno |
En la tabla 3 se muestra la mejoría obtenida, tras el tratamiento correspondiente, en el conjunto de los 22 pacientes y en los distintos subgrupos (hemangiomas en fase proliferativa, en fase de involución y en fase residual). Dichos valores aparecen expresados en forma de mediana y rango intercuartílico.
Mejoría obtenida tras el tratamiento en el conjunto de los pacientes y según los subgrupos analizados
| Total | Proliferativa | En involución | Residual | |
|---|---|---|---|---|
| Mediana (p25-p75) | 3,63 (1,75-5,56) | 1,0 y 3,5 | 1,75 (1,25-3,5) | 4,75 (3,75-7,5) |
El rango de valores entre los cuales puede oscilar dicha medición es de 10 a 0.
En el grupo en fase proliferativa, al estar formado por solo 2 pacientes, incluimos directamente los valores de ambos.
El cambio entre los valores iniciales y finales del conjunto de los pacientes con hemangiomas infantiles tratados fue estadísticamente significativo (p<0,001). Igualmente la variación en cada uno de los 3 subgrupos fue estadísticamente significativa en todos ellos (p<0,001).
El ICC entre los 4 evaluadores fue de 0,588 (IC 95%: 0,385-0,773), lo que se considera como concordancia moderada, estadísticamente significativa.
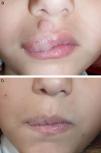
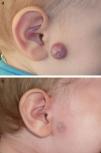
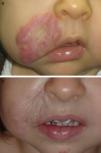
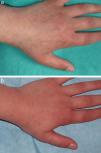
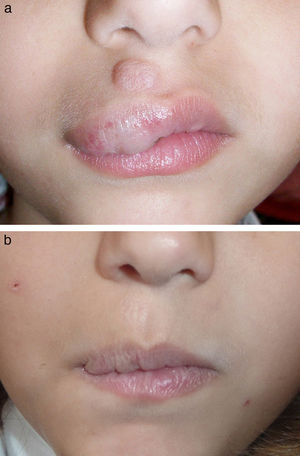
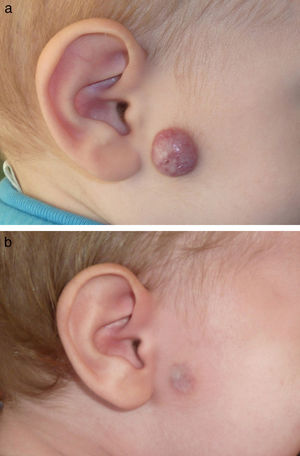
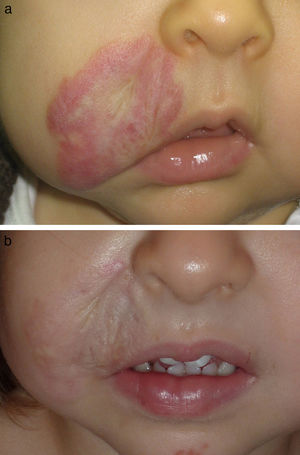
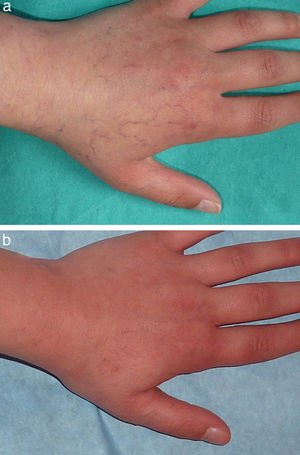
En las figuras 1–4 podemos apreciar algunos pacientes antes de iniciar y después de finalizar el tratamiento.
El tratamiento de los hemangiomas infantiles debe individualizarse en cada paciente según una serie de factores como localización de la lesión, compromiso funcional asociado a la misma, previsible impacto estético futuro, fase evolutiva del hemangioma o demanda de tratamiento activo por parte de los familiares del paciente. De este modo una gran parte de los pacientes no requerirán un tratamiento médico o quirúrgico, siendo suficiente con una vigilancia activa de las lesiones, mientras que otros necesitarán en algún momento algún tipo de «intervención». Como hemos señalado antes es importante tener en cuenta la fase evolutiva en que se encuentra el hemangioma infantil, ya que no todos los tratamientos actualmente disponibles son eficaces en todas las fases.
El tratamiento de los hemangiomas infantiles en fase proliferativa se ha visto revolucionado en los últimos años con la irrupción del propranolol, considerándose a día de hoy el fármaco de elección6–9. Previamente, los corticoides sistémicos o intralesionales eran los fármacos de primera línea, y otros como la bleomicina o el interferón alfa eran empleados en lesiones severas recalcitrantes; hoy en día el uso de estos medicamentos suele ser excepcional. En otros pacientes el tratamiento quirúrgico era y sigue siendo una buena elección, como por ejemplo en los hemangiomas localizados en la punta nasal14.
El láser también se ha empleado en hemangiomas en fase proliferativa, especialmente el LCP. Existen múltiples comunicaciones que avalan su eficacia, sobre todo en los hemangiomas superficiales, siendo más limitada su utilidad en aquellos con un componente profundo marcado15–19. Sin embargo, es una terapia no exenta de efectos adversos como cambios pigmentarios y, fundamentalmente, la posibilidad de ulceración y cicatrización anómala20. Estas complicaciones parecen ser más frecuentes cuando no se utilizan sistemas de refrigeración asociados y en hemangiomas segmentarios. Por ello consideramos que el uso de personal entrenado es necesario con el fin de minimizarlas, en especial en los pacientes con hemangiomas segmentarios. El láser de Nd:YAG, debido a su mayor longitud de onda (1.064nm), y por lo tanto mayor capacidad de penetración, también se ha mostrado efectivo en hemangiomas proliferativos con un componente profundo más prominente, si bien es cierto que el margen de seguridad en comparación con el LCP es mucho más estrecho21.
En nuestra serie tratamos a 2 pacientes con hemangiomas infantiles en fase proliferativa, con un componente profundo marcado, con el láser dual de LCP y Nd:YAG, obteniéndose en ambos casos una gran mejoría. La aplicación secuencial de LCP con una longitud de onda de 595nm, seguido por láser de Nd:YAG con una longitud de 1.064nm, se ha demostrado efectiva en el tratamiento de algunas malformaciones capilares resistentes al tratamiento convencional con LCP22,23, en malformaciones venosas cutáneas y mucosas24, en hiperplasias angiolinfoides con eosinofilia25 y en hemangiomas infantiles26. La respuesta obtenida es debida a que la aplicación secuencial de ambos láseres alcanza estructuras a distintos niveles dérmicos, ya que el LCP tiene una penetración aproximada de 1mm, mientras que el Nd:YAG suele alcanzar los 5 o 6mm de profundidad. Por otro lado, la utilización del LCP en primer lugar permite que la oxihemoglobina, presente dentro de los hematíes, sea reducida a metahemoglobina, lo que incrementa la absorción de la misma hacia el Nd:YAG entre 3 y 5 veces, permitiéndonos disminuir la fluencia del mismo con la consiguiente disminución del dolor y el edema asociados23,27,28. De este modo somos capaces de reducir teóricamente los efectos adversos asociados a la utilización del Nd:YAG de manera aislada, ya que el uso de fluencias mayores conlleva el riesgo de aparición de atrofia o cicatrices antiestéticas asociado a una pérdida de la selectividad vascular.
Hay que señalar que el tratamiento láser secuencial con LCP y Nd:YAG es más doloroso que el tratamiento con LCP de manera aislada, siendo necesaria la anestesia local en la mayoría de los pacientes y, en caso de lesiones con gran extensión puede llegar a estar indicada la anestesia general. En la mayoría de los pacientes de nuestro estudio utilizamos anestesia local tópica, si bien ocasionalmente en aquellos que presentaban hemangiomas infantiles de pequeño tamaño y con menos de uno o 2 años de edad no fue requerida.
Como mencionamos anteriormente, únicamente existe un estudio sobre la utilización de este dispositivo en el tratamiento de hemangiomas infantiles con resultados prometedores26. En él se trataron 25 pacientes obteniéndose una resolución completa sin efectos adversos asociados en 18 de ellos, una resolución completa con cambios leves en la textura o coloración de la piel en 4 y una resolución incompleta con posible cicatriz asociada en los otros 3. Conviene señalar que la edad de los pacientes comprendía desde los 3 meses a los 5 años, por lo que la fase evolutiva en que se encontraban las lesiones no era la misma en todos los casos y, bajo nuestro punto de vista, no deberían ser comparables los resultados obtenidos en el tratamiento de hemangiomas en fase proliferativa con los obtenidos, por ejemplo, en el tratamiento de las telangiectasias propias de la fase residual.
Después de la fase de proliferación el tratamiento de los hemangiomas tal vez no esté tan estandarizado. En la mayoría de los casos una actitud vigilante será suficiente, ya que la involución progresiva de las lesiones es la norma, si bien esta puede prolongarse durante años, estimándose que el 50% de las lesiones habrán involucionado al llegar a los 5 años de edad. No obstante, es frecuente la persistencia de lesiones residuales una vez completada la fase de involución, englobando desde alteraciones casi inapreciables hasta francamente desfigurantes, con el consiguiente impacto psicológico asociado, por ello en algunos casos parece imponerse un tratamiento activo.
Recientes estudios parecen apoyar el papel del propranolol después de la fase proliferativa acelerando la involución de la lesión29. Otra alternativa que se ha mostrado útil durante la «fase de involución» es el tratamiento con LCP o con Nd:YAG. Desafortunadamente, la mayoría de los estudios sobre tratamiento con láser de hemangiomas infantiles incluyen pacientes de edades comprendidas desde pocas semanas hasta varios años de edad, con lo que la eficacia real en este subgrupo de pacientes no está tan bien caracterizada. En nuestra serie tratamos 9 pacientes en fase de involución con buena respuesta en todos ellos. Conviene remarcar que en este grupo de pacientes la evaluación de cualquier medida terapéutica es compleja, ya que la evolución natural de la lesión va a ser siempre hacia la autoinvolución, siendo a veces difícil distinguir si la mejoría obtenida es debida al tratamiento o no. En nuestro estudio creemos que, al menos en la mayoría de los pacientes, el tratamiento con láser secuencial de LCP y Nd:YAG tuvo una influencia en la mejoría de la lesión, ya que en muchos casos fueron necesarias solo una o 2 sesiones para conseguir unos resultados evidentes; algo que nos parece complicado que se produzca de manera espontánea en un periodo tan corto de tiempo. Lo que es posiblemente más complicado de predecir es si la mejoría obtenida tras el tratamiento con láser sería alcanzada a largo plazo por la propia autoinvolución de la lesión, o si por el contrario dejaría lesiones residuales.
En los hemangiomas en fase residual el tratamiento variará según el componente predominante. En los casos en los que persista tejido fibroadiposo redundante podrá estar indicado un abordaje quirúrgico. Cuando los cambios en la textura de la piel y la existencia de cicatrices atróficas sean la principal demanda la aproximación terapéutica podrá recordar a la utilizada en cicatrices atróficas postacné, habiendo sido publicadas recientemente diversas comunicaciones que ponen de manifiesto la efectividad de los láseres fraccionados en este campo30. Por el contrario, cuando el componente vascular sea el predominante los láseres vasculares son, sin lugar a dudas, el tratamiento de elección. El LCP, el láser de KTP o el láser de Nd:YAG, todos ellos efectivos en el tratamiento de telangiectasias secundarias a diversos procesos, serían efectivos en este caso, correspondiendo la elección de uno u otro a diversos factores como el grosor y la profundidad de los vasos a tratar, fototipo del paciente o experiencia del clínico en el manejo de los diversos dispositivos.
En nuestra serie de casos 11 de los pacientes se encontraban en «fase residual», de los cuales 7 de ellos habían recibido previamente tratamiento con LCP para el componente vascular residual, siendo este para nosotros el tratamiento de primera línea debido a su buen perfil de seguridad. No obstante existen algunos casos, en especial cuando las lesiones están constituidas por vasos de gran calibre o localizados más profundos en la dermis, en los que la respuesta obtenida puede ser insuficiente. El láser dual de LCP y Nd:YAG es para nosotros una buena alternativa en estas situaciones, como demuestran los resultados obtenidos en nuestro estudio.
A pesar de los resultados prometedores obtenidos hemos de remarcar que nuestro estudio posee algunas limitaciones, como la no existencia de grupo control o que el número de pacientes tratados es relativamente bajo. Por ello, sería conveniente diseñar en un futuro nuevos estudios aleatorizados que corroboren la efectividad y la seguridad de la terapia. Otra interesante línea de investigación futura sería la posibilidad de emplear el tratamiento con láser combinado con otras terapias como el propranolol para ver si los resultados obtenidos por ambos de manera independiente pueden ser optimizados.
En conclusión, consideramos que el láser dual de LCP y Nd:YAG puede constituir una buena alternativa en el tratamiento de hemangiomas infantiles, en cualquier fase evolutiva, cuando las terapias consideradas de primera línea se muestran ineficaces o están contraindicadas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.
A Abbott Laboratorios por su colaboración en el cálculo del análisis estadístico.