La dermatitis atópica (DA) es una enfermedad inflamatoria crónica de la piel típicamente infantil cuyas formas graves pueden afectar intensamente la calidad de vida del paciente. Existen formas refractarias al tratamiento convencional en las que es preciso emplear inmunosupresores sistémicos como la azatioprina (AZA) para alcanzar un buen control de la enfermedad.
ObjetivoEvaluar la eficacia y la tolerancia de la AZA en niños con DA grave.
Pacientes y métodosSe realizó una revisión retrospectiva de niños con DA grave tratados con AZA entre enero de 2007 y mayo de 2017.
ResultadosSe revisaron 11 pacientes (6 varones, 5 mujeres) con una edad promedio de 13 años (rango 8-18 años). La edad media±DE al inicio del tratamiento fue de 10,9±2,2 años (IC 95% 8,6-13,1). La media de la dosis inicial de AZA fue de 1,8±0,2mg/kg/d. Evaluamos la respuesta al tratamiento de nuestros pacientes a las 4 semanas, entre la semana 12 y la 16, y a partir de los 6 meses. La media del tratamiento fue de 10,8±5,7 meses. Dos pacientes tuvieron que suspender el tratamiento por efectos adversos. Siete de los 9 pacientes restantes presentaron un aclaramiento completo o casi completo de la DA a los 6 meses de tratamiento.
ConclusiónEn nuestra experiencia, la AZA es bien tolerada y puede ser considerada como una opción terapéutica en los niños con DA grave refractaria a tratamientos convencionales.
Atopic dermatitis (AD) is a chronic inflammatory skin disease that typically affects children. Severe forms may have a profound effect on patients’ quality of life. Some forms are resistant to conventional treatment and require the use of systemic immunosuppressants such as azathioprine (AZA) to adequately manage the disease.
ObjectiveTo evaluate the effectiveness and tolerance of AZA in children with severe AD.
Patients and methodsWe performed a retrospective study of children with severe AD treated with AZA between January 2007 and May 2017.
ResultsWe reviewed the cases of 11 patients (6 boys and 5 girls) with a mean age of 13 years (range, 8-18 years). The mean (SD) age at start of treatment was 10.9 (2.2) years (95% CI 8.6-13.1). The mean initial dosage of AZA was 1.8 (0.2) mg/kg/d. We evaluated treatment response after 4 weeks, 12 to 16 weeks, and 6 months. Mean treatment duration was 10.8 (5.7) months. Treatment had to be suspended in 2 patients because of adverse effects. Seven of the 9 remaining patients presented complete or almost complete clearance of the AD after 6 months of treatment.
ConclusionIn our experience, AZA is well tolerated and may be considered as a treatment option in children with severe AD resistant to conventional treatment.
La dermatitis atópica (DA) es una enfermedad inflamatoria crónica típica de la infancia que se caracteriza por la aparición de brotes recurrentes de lesiones eccematosas muy pruriginosas. Algunos niños presentan una afectación grave refractaria al tratamiento convencional con corticoides tópicos y es preciso recurrir a tratamientos inmunosupresores para el control de la enfermedad1. La azatioprina (AZA) es un profármaco que se transforma en 6-mercaptopurina tras su absorción intestinal. El posterior metabolismo de la 6-mercaptopurina en el hígado y el tracto gastrointestinal se realiza por medio de 3 enzimas principales: la hipoxantina guanina fosforribosiltransferasa, la xantina oxidasa y la tiopurina metiltransferasa. La AZA antagoniza el metabolismo de las purinas inhibiendo la síntesis de ADN, ARN y proteínas, y las mitosis celulares2. En dermatología se utiliza como ahorrador de corticoides para una amplia variedad de enfermedades inflamatorias y autoinmunes, incluyendo (fuera de ficha técnica) la DA y el eccema numular3–5. Sus efectos secundarios más frecuentes son la mielosupresión, la hepatotoxicidad, los síntomas gastrointestinales, las reacciones de hipersensibilidad y la pancreatitis. La cuantificación de la actividad sérica de la enzima tiopurina metiltransferasa, variable en función de determinados polimorfismos genéticos1, ayuda a prevenir algunos de estos efectos adversos, principalmente la mielosupresión. Dado que su uso no está aprobado para la dermatitis atópica infantil, su administración queda reservada a casos seleccionados en los que los tratamientos tópicos u otros de tipo sistémico son ineficaces.
ObjetivosEvaluar la eficacia y la tolerancia de la AZA en niños con DA grave refractaria a los tratamientos convencionales.
Material y métodosSe realizó un estudio de cohorte observacional retrospectivo de un solo centro incluyendo 11 pacientes con DA grave tratados con AZA en el Hospital Infantil Universitario Niño Jesús de Madrid (España), desde enero de 2007 hasta mayo de 2017. Previamente se obtuvo la aprobación del Comité de Ética del hospital. Los pacientes se identificaron a través de las bases de datos electrónicas y de imagen. Para la definición de DA grave se utilizó la escala de valoración global del médico, que la define como la presencia de eritema intenso, oscuro, con induración, presencia de pápulas excoriadas, exudación y formación de costras6,7. Antes del tratamiento con AZA todos los pacientes habían demostrado mala respuesta al tratamiento convencional con corticosteroides tópicos moderadamente potentes (clase 3), aplicados 2 veces al día o una vez al día con la técnica de curas húmedas y/o inmunomoduladores tópicos. La AZA oral no fue la primera línea de terapia inmunosupresora en ningún paciente: 10 habían recibido ciclosporina A previamente y uno había recibido metotrexato. Se permitió a los pacientes usar esteroides tópicos de moderada potencia durante el tratamiento con AZA. En todos los pacientes se solicitó la determinación de los niveles de tiopurina metiltransferasa antes de iniciar el tratamiento, ajustándose la dosis de AZA en función del resultado (menos de 5,1U/ml hematíes, no se administra; 5,1-13,7, 0,5mg/kg/d; 13,8-18,0, 1,5mg/kg/d; 18,1-26,0, 2,5mg/kg/d y 26,1-40, 3,0mg/kg/d).
Los datos demográficos recogidos incluyeron sexo, edad de inicio de la DA, edad al inicio del tratamiento, antecedentes de asma y/o sensibilización alimentaria (definida como la presencia de niveles de IgE específicos de alimentos superiores al 95% del valor predictivo positivo), niveles totales de IgE y la eosinofilia en la sangre (definida como eosinofilia periférica superior a 500Eo/μl). Las variables relativas al fármaco incluyeron la dosis inicial de AZA, si existió aumento de dosis y la duración del tratamiento. Las medidas de valoración del resultado incluyeron respuesta clínica a las 4 semanas de tratamiento, entre los 3 y los 4 meses, más allá de los 6 meses y la eficacia a largo plazo (tiempo hasta la recaída y período libre de enfermedad después de la retirada de AZA). Dado que la escala de valoración global del médico es difícil de evaluar en un estudio retrospectivo, esta se realizó de acuerdo con las anotaciones clínicas del dermatólogo responsable del paciente, considerándose como aclarado o casi aclarado (mejoría≥90%), mejoría marcada (50-89%), mejoría leve (<50%) y fracaso (sin mejoría). En los grupos de resultados buenos a excelentes (aclaramiento completo, casi completo o mejoría marcada) se consideró la enfermedad en remisión cuando la afección fue aclarada y podía ser controlada con terapia tópica (esteroides moderadamente potentes/inmunomoduladores tópicos), y recurrencia cuando los brotes hicieron aconsejable otra terapia inmunosupresora sistémica.
La monitorización analítica consistió en un hemograma y una bioquímica antes del inicio del tratamiento, 15 días después del inicio, en la semana 4 y luego, cada 3 meses. El seguimiento clínico se realizaba, como mínimo, con esa misma periodicidad. La evaluación de los efectos secundarios incluyó síntomas como astenia, efectos secundarios gastrointestinales como náuseas, vómitos y dolor abdominal, examen físico, hemograma, urea sérica, creatinina y enzimas hepáticas séricas. También se informó de cualquier queja que pudiera considerarse un efecto adverso clínico de AZA.
Análisis estadísticoLos datos se expresan como media±desviación estándar o como mediana (rango) cuando los valores no cumplen los criterios de distribución normal. Se evaluaron las diferencias entre las medias utilizando la prueba t de Student o Mann-Whitney cuando las variables no se distribuían normalmente. El Chi cuadrado o la prueba exacta de Fisher se utilizaron para determinar la asociación entre las variables cualitativas. Todos los análisis se realizaron con Wizard Version para Mac, versión 1.9.9.
ResultadosSe revisaron 11 pacientes (6 varones, 5 mujeres) con una edad promedio de 13 años (rango 8-18 años). La edad media al inicio del tratamiento fue de 10,9 años±2,2 (IC 95% 8,6-13,1 años). La media de la dosis inicial fue de 1,8±0,2mg/kg/d. Evaluamos la respuesta al tratamiento de nuestros pacientes a las 4 semanas, entre la semana 12 y la 16, y a partir de los 6 meses. Un paciente continúa en seguimiento.
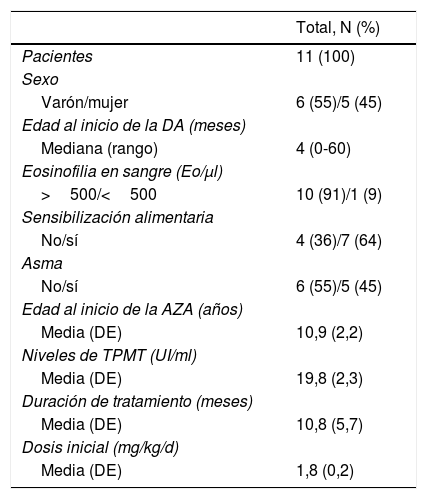
En la tabla 1 se muestran los datos demográficos y las variables relacionadas con el fármaco. Dos pacientes tuvieron que suspender la terapia con AZA por efectos secundarios, uno de ellos dentro del primer mes y el otro al cuarto mes del inicio del tratamiento. En el grupo de pacientes que completaron el tratamiento con AZA, el tiempo medio de duración de este fue de 10,8±5,7 meses (IC 95% 5,0-16,6). Al primer mes de tratamiento, ningún paciente mostró una respuesta de aclaramiento completo o casi completo. Entre las 12 y las 16 semanas de seguimiento, 4 de 9 pacientes presentaron un aclaramiento casi completo, 3 pacientes presentaron una mejoría marcada y 2 pacientes mantenían solo una leve mejoría. De los 3 pacientes con mejoría marcada al cuarto mes, 2 de ellos siguieron mejorando hasta alcanzar un aclaramiento casi completo al sexto mes de tratamiento. Por tanto, de los 9 pacientes que prolongaron su tratamiento un mínimo de 6 meses, 6 presentaron un aclaramiento casi completo en ese momento de la evolución.
Datos demográficos de los pacientes y variables relacionadas con el fármaco
| Total, N (%) | |
|---|---|
| Pacientes | 11 (100) |
| Sexo | |
| Varón/mujer | 6 (55)/5 (45) |
| Edad al inicio de la DA (meses) | |
| Mediana (rango) | 4 (0-60) |
| Eosinofilia en sangre (Eo/μl) | |
| >500/<500 | 10 (91)/1 (9) |
| Sensibilización alimentaria | |
| No/sí | 4 (36)/7 (64) |
| Asma | |
| No/sí | 6 (55)/5 (45) |
| Edad al inicio de la AZA (años) | |
| Media (DE) | 10,9 (2,2) |
| Niveles de TPMT (UI/ml) | |
| Media (DE) | 19,8 (2,3) |
| Duración de tratamiento (meses) | |
| Media (DE) | 10,8 (5,7) |
| Dosis inicial (mg/kg/d) | |
| Media (DE) | 1,8 (0,2) |
AZA: azatioprina; DA: dermatitis atópica; DE: desviación estándar; TPMT: tiopurina metiltransferasa.
No encontramos ninguna asociación estadística entre la respuesta al tratamiento y los antecedentes de sensibilización alérgica, la historia de asma, la eosinofilia y los niveles de IgE.
La dosis media de AZA utilizada en nuestros pacientes fue de 1,8±0,2mg/kg/d (IC 95% 1,5-2,1). El tiempo medio de seguimiento fue de 33,1±12 meses. Un paciente continúa en tratamiento con AZA al final de este estudio. Tras la suspensión del tratamiento, 2 de los pacientes que habían mostrado aclaramiento completo requirieron una nueva terapia sistémica a los 8 y 20 meses, respectivamente. El resto de los casos fue manejado con corticoides tópicos y/o inmunomoduladores.
Se registraron efectos secundarios en 3 (27%) de los pacientes. Un paciente presentó náuseas y epigastralgia, otro, una leve elevación de las transaminasas, y el tercero, náuseas, epigastralgia y una elevación transitoria leve de las transaminasas que se resolvió espontáneamente. En los 2 pacientes con epigastralgia se suspendió el tratamiento por la intensidad del dolor. Ningún paciente mostró infección grave intercurrente ni refirió otros efectos que no sean los ya comentados.
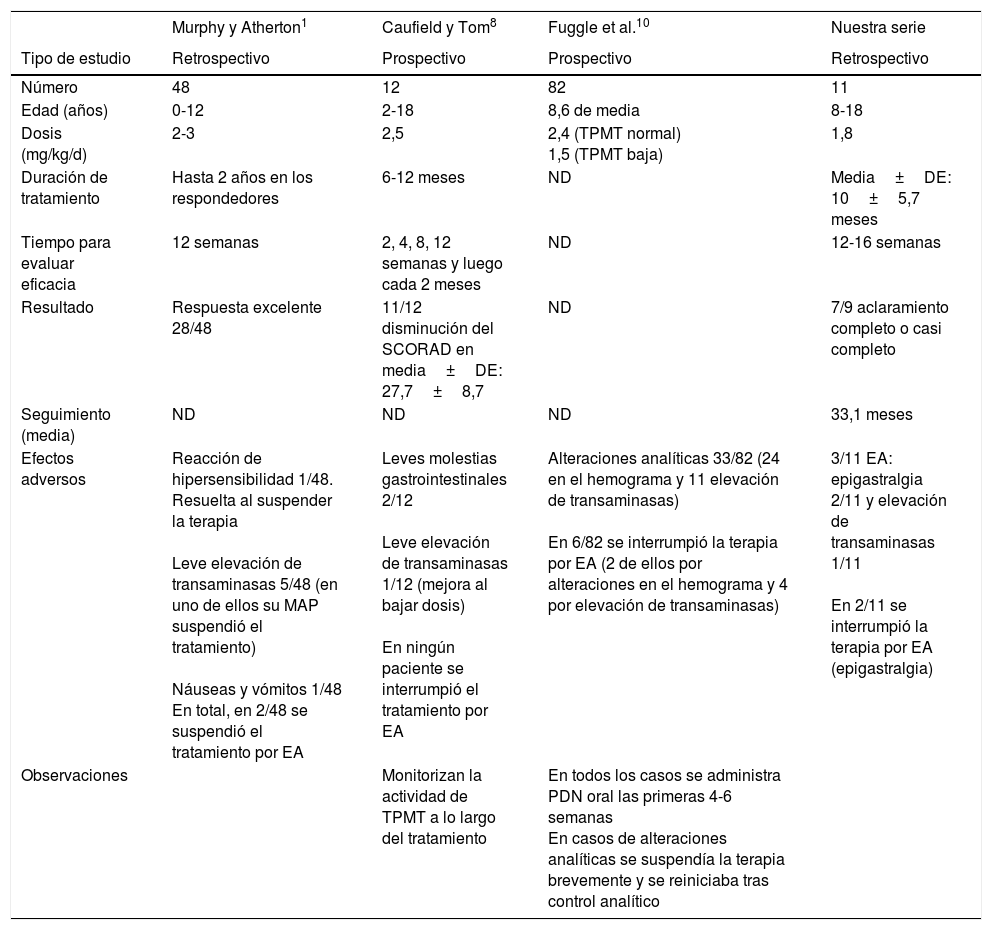
DiscusiónA pesar de que la AZA no está aprobada por la FDA ni la EMA para el tratamiento de la DA infantil, ha demostrado beneficio en 2 ensayos aleatorizados, controlados con placebo en adultos con DA tratados con AZA durante 12 semanas, así como en varias series retrospectivas de casos pediátricos4,8–10. Tanto nuestros resultados como los de estudios previos1,10 que evaluaron la eficacia y la tolerabilidad de AZA en niños con DA grave apuntan a que la mayoría de los pacientes mostrará una respuesta buena o muy buena a las 12-16 semanas del inicio del tratamiento con AZA. Así, 7 de nuestros 9 pacientes presentaron un aclaramiento completo o casi completo de la enfermedad, una cifra ligeramente superior a la reportada anteriormente en otros estudios9. En la tabla 2 se describen los estudios en los que se analiza el tratamiento con AZA de pacientes pediátricos con DA. El inconveniente principal de AZA no es su eficacia, similar a la de otros inmunosupresores como la ciclosporina y el metotrexato11,12, sino el tiempo de respuesta al tratamiento, ya que tarda al menos 3 meses en hacer efecto10. De hecho, este intervalo de espera y su perfil de efectos adversos hicieron que la AZA no fuera en ningún caso nuestro tratamiento de primera elección, como no lo es para otros especialistas europeos13,14. Coincidimos también con otros autores en que los efectos secundarios en nuestros pacientes fueron en su mayoría efectos adversos gastrointestinales leves, y solo motivaron la suspensión del tratamiento en 2 de ellos5,10. Es importante destacar que en ambos casos estos efectos se presentaron dentro del primer mes de tratamiento y se resolvieron al suspender la medicación.
Resumen de datos de estudios de dermatitis atópica con azatioprina en niños
| Murphy y Atherton1 | Caufield y Tom8 | Fuggle et al.10 | Nuestra serie | |
|---|---|---|---|---|
| Tipo de estudio | Retrospectivo | Prospectivo | Prospectivo | Retrospectivo |
| Número | 48 | 12 | 82 | 11 |
| Edad (años) | 0-12 | 2-18 | 8,6 de media | 8-18 |
| Dosis (mg/kg/d) | 2-3 | 2,5 | 2,4 (TPMT normal) 1,5 (TPMT baja) | 1,8 |
| Duración de tratamiento | Hasta 2 años en los respondedores | 6-12 meses | ND | Media±DE: 10±5,7 meses |
| Tiempo para evaluar eficacia | 12 semanas | 2, 4, 8, 12 semanas y luego cada 2 meses | ND | 12-16 semanas |
| Resultado | Respuesta excelente 28/48 | 11/12 disminución del SCORAD en media±DE: 27,7±8,7 | ND | 7/9 aclaramiento completo o casi completo |
| Seguimiento (media) | ND | ND | ND | 33,1 meses |
| Efectos adversos | Reacción de hipersensibilidad 1/48. Resuelta al suspender la terapia Leve elevación de transaminasas 5/48 (en uno de ellos su MAP suspendió el tratamiento) Náuseas y vómitos 1/48 En total, en 2/48 se suspendió el tratamiento por EA | Leves molestias gastrointestinales 2/12 Leve elevación de transaminasas 1/12 (mejora al bajar dosis) En ningún paciente se interrumpió el tratamiento por EA | Alteraciones analíticas 33/82 (24 en el hemograma y 11 elevación de transaminasas) En 6/82 se interrumpió la terapia por EA (2 de ellos por alteraciones en el hemograma y 4 por elevación de transaminasas) | 3/11 EA: epigastralgia 2/11 y elevación de transaminasas 1/11 En 2/11 se interrumpió la terapia por EA (epigastralgia) |
| Observaciones | Monitorizan la actividad de TPMT a lo largo del tratamiento | En todos los casos se administra PDN oral las primeras 4-6 semanas En casos de alteraciones analíticas se suspendía la terapia brevemente y se reiniciaba tras control analítico |
DE: desviación estándar; EA: efecto adverso; MAP: médico de atención primaria; ND: dato no disponible; PDN: prednisolona; TPMT: tiopurina metiltransferasa.
Nuestro estudio tiene algunas limitaciones, fundamentalmente el pequeño tamaño muestral. Además, se trata de un estudio retrospectivo y puede haber una subestimación de los eventos adversos reportados si los pacientes no fueron activamente preguntados por ellos. Por este mismo motivo, es difícil valorar la escala de valoración global del médico. Finalmente, el seguimiento limitado nos impide extraer conclusiones definitivas sobre la duración de la remisión y la seguridad a largo plazo del tratamiento con AZA.
En conclusión, nuestros datos confirman la eficacia y la tolerabilidad de la AZA en el tratamiento de la DA moderada a grave en niños, por lo que debemos incluirla dentro del arsenal de tratamiento sistémico para estos niños. Aunque la AZA parece no tener ningún efecto adverso serio en los niños a corto plazo, la monitorización estricta en esta edad del grupo es obligatoria.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.