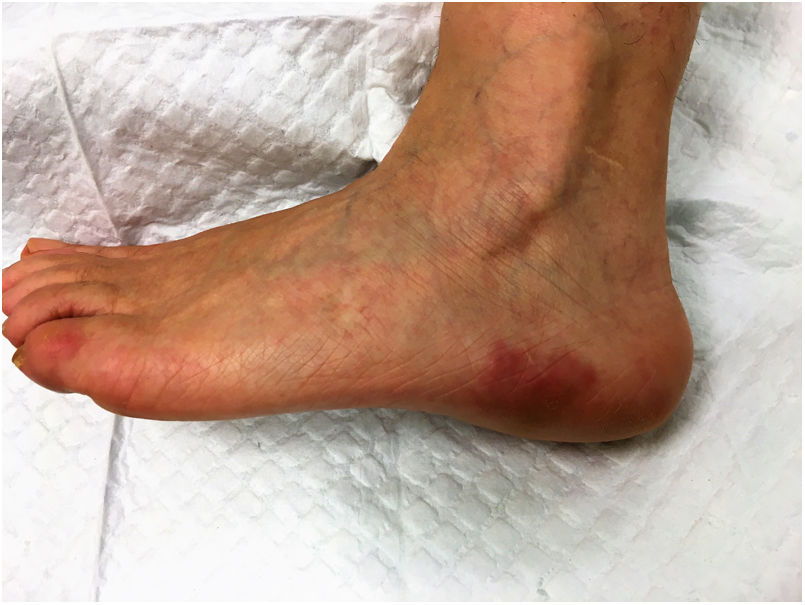
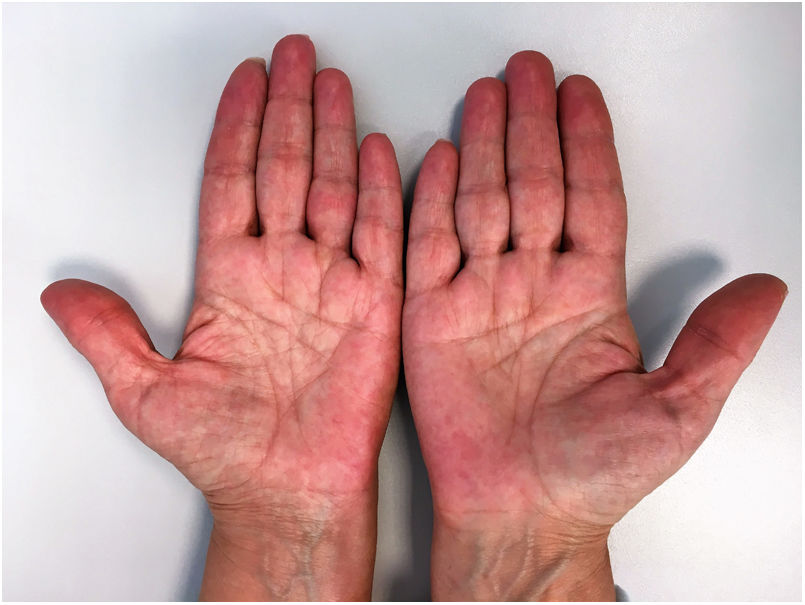
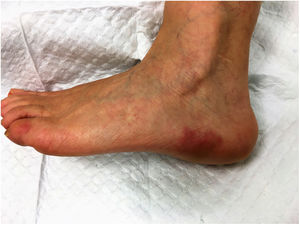
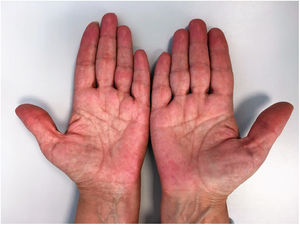
Una mujer caucásica de 56 años acudió a nuestro Departamento de Dermatología con episodios de discromía eritematoviolácea a lo largo del lado externo del pie izquierdo. La dermatosis había comenzado un año antes y la paciente había tenido de dos a tres episodios por mes, cada uno con una duración de una hora hasta un máximo de dos días, con un intervalo variable entre crisis. La enfermedad se acompañaba de incomodidad local inespecífica, aunque la paciente negó sentir dolor. Cada episodio evolucionaba hacia una resolución total, sin dejar secuelas. En este punto, el impacto funcional ocasionado por la dermatosis era insignificante. El historial médico previo estaba dentro de los límites normales y no había administración de nuevos fármacos. La paciente había detectado que las molestias se veían favorecidas por la posición pendiente de la extremidad inferior izquierda y el contacto con agua caliente y que estas se aliviaban con ibuprofeno y al elevar la extremidad. El examen físico reveló únicamente dos placas eritematovioláceas en el lado exterior del pie izquierdo, con bordes relativamente bien definidos (fig. 1). Una biopsia incisional de la piel de una de las lesiones mostró hallazgos inespecíficos: una proliferación capilar en la dermis, con algunos vasos ectásicos, y un infiltrado inflamatorio linfocítico diferenciado. En los meses siguientes, en un análisis rutinario se detectó trombocitosis (800 x 109/L) y una eritrocitosis límite (15,4 g/dL). La paciente fue referida a la consulta de hematología. Al mismo tiempo hubo un empeoramiento de la dermatosis, con un aumento de la frecuencia y gravedad de los episodios, ahora también nocturnos, y que producían dolor, calor y ardor local. Las dimensiones de la placa del pie izquierdo aumentaron y la dermatosis progresó, afectando a ambas manos (fig. 2) y pies, limitando de manera acusada la capacidad funcional de la paciente. En este punto la paciente fue sometida a estudios de laboratorio en busca de autoinmunidad, los cuales resultaron negativos. Al mismo tiempo, en el contexto de la investigación realizada en hematología, se obtuvieron hallazgos de médula ósea compatibles con una neoplasia mieloproliferativa, lo que permitió el diagnóstico de policitemia vera con mutación JAK-2 positiva. Al conjugar los datos clínicos e histopatológicos disponibles con la policitemia vera, se estableció el diagnóstico de eritromelalgia secundaria a un proceso mieloproliperativo. En colaboración con hematología, la paciente inició un tratamiento con 500 mg/día de hidroxiurea y 100 mg/día de ácido acetilsalicílico y se le advirtió que evitara los factores desencadenantes y que hiciera periodos de descanso con los miembros inferiores en alto. Este abordaje llevó a una mejoría sintomática evidente: después de seis meses la paciente no presentó más episodios de placas eritematovioláceas, aunque informó de calor y malestar en el pie izquierdo de manera ocasional. El recuento plaquetario y de hemoglobina se normalizó.
La eritromelalgia es un síndrome clínico poco frecuente caracterizado por episodios de eritema, aumento de la temperatura y dolor ardiente, que involucra principalmente a las extremidades1,2, siendo los miembros inferiores los más comúnmente afectados3. El ejercicio físico, la dependencia funcional de las extremidades afectadas y la exposición al calor son potenciales factores desencadenantes, mientras que el frío, el descanso y la elevación de las extremidades alivian los síntomas1–4. La clasificación de esta enfermedad varía según los autores, pero básicamente se distinguen formas primarias, que a su vez pueden ser divididas en familiares o esporádicas de aparición temprana (juvenil) o tardía (adulta), y formas secundarias5. Son muchas las enfermedades las que se asocian a este cuadro clínico, como las neoplasias mieloproliferativas, la hipertensión arterial, la insuficiencia venosa, la diabetes mellitus, el lupus eritematoso sistémico, la artritis reumatoide, el liquen escleroso, la gota, las enfermedades espinales y la esclerosis múltiple2,4,6. Las enfermedades asociadas pueden preceder a la eritromelalgia, coincidir con su inicio o aparecer durante la evolución de la misma7,8. Se desconoce la etiopatogenia de la eritromelalgia. Se cree que las anormalidades vasculares, la neuropatía de fibras pequeñas y la derivación arteriovenosa están involucradas, contribuyendo al eritema y al dolor, pero no está claro cuál es el evento desencadenante o la anormalidad primaria1,4,5. La histología generalmente es inespecífica y algunas muestras de biopsia no muestran hallazgos patológicos; sin embargo la proliferación capilar, la inflamación de las células endoteliales, el edema perivascular y un escaso infiltrado linfocítico son comunes2. No hay criterios de diagnósticos establecidos, ni guías clínicas de manejo, tampoco existen grandes ensayos de tratamiento controlados aleatorizados3,9. El eritema, el dolor ardiente y la hiperalgesia son características comunes a muchos procesos. Las distrofias reflejas postraumáticas que incluyen la causalgia, la distrofia simpática refleja y el síndrome de hombro y mano, pueden asemejarse mucho a la eritromelalgia. Las neuropatías periféricas, los trastornos vasculares periféricos, la enfermedad de Fabry y la celulitis bacteriana también podrían ser incluidas en el diagnóstico diferencial6,10. El diagnóstico se basa, en ausencia de una prueba diagnóstica de confirmación, en una historia clínica detallada, apoyada por el examen físico en el momento de los episodios y, una vez que se ha establecido el diagnóstico, se deben excluir las potenciales causas secundarias5. No existe un tratamiento universalmente eficaz para la eritromelalgia y la base de la terapia es el apoyo y la evitación de los factores desencadenantes1,5.
Por lo general, los casos de eritromelalgia asociados a trastornos mieloproliferativos responden al tratamiento con ácido acetilsalicílico11. Por otro lado, se han probado, con distinto nivel de éxito, fármacos que actúan en la neuropatía (gabapentina, antidepresivos tricíclicos, inhibidores selectivos de la recaptación de la serotonina), en la vasculopatía (ácido acetilsalicílico, bloqueadores de los canales del calcio, prostaglandinas) y varios bloqueos de nervios1,4,5. En nuestro caso, la paciente presentó de inicio un cuadro clínico e histológico inespecífico. El diagnóstico de eritromelalgia sólo se estableció después de la detección de la policitemia vera y de la exacerbación de la sintomatología, acompañadas de la tríada característica de eritema, hipertermia y dolor con ardor intenso. Las quejas de nuestra paciente fueron controladas con éxito con una dosis diaria de ácido acetilsalicílico. En nuestro caso, además de la eritromelalgia, que puede causar úlceras en casos graves, la hidroxiurea utilizada en el tratamiento de la policitemia vera, también puede inducir ulceración cutánea distal, una asociación que hay que tener presente durante el seguimiento del paciente. La eritromelalgia es un trastorno heterogéneo poco frecuente con un espectro de gravedad variable y debe ser considerado en pacientes con dolor neuropático paroxístico. Es probable que esté infradiagnosticado y su reconocimiento temprano es crucial para minimizar el impacto en la calidad de vida de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.