El eritema anular centrífugo (EAC) es una patología cutánea infrecuente que consiste en la aparición de lesiones papuloeritematosas, anulares y policíclicas cuyo borde de avance se expande con lentitud sin dejar cicatriz al curar. Aunque su etiología sigue siendo de origen desconocido, se ha asociado a diversas entidades clínicas, incluido el propio embarazo1–3. Presentamos un nuevo caso asociado a gestación, revisamos la literatura y discutimos sobre el papel hormonal como factor desencadenante.
Mujer de 34 años embarazada de 28 semanas, alérgica a tetraciclinas, que consultó por la aparición de lesiones anulares discretamente pruriginosas en el tronco y las extremidades que habían comenzado a aparecer a las 12 semanas de gestación. Negaba ningún tipo de infección previa ni la toma de fármacos recientes, salvo ácido fólico desde el inicio del embarazo.
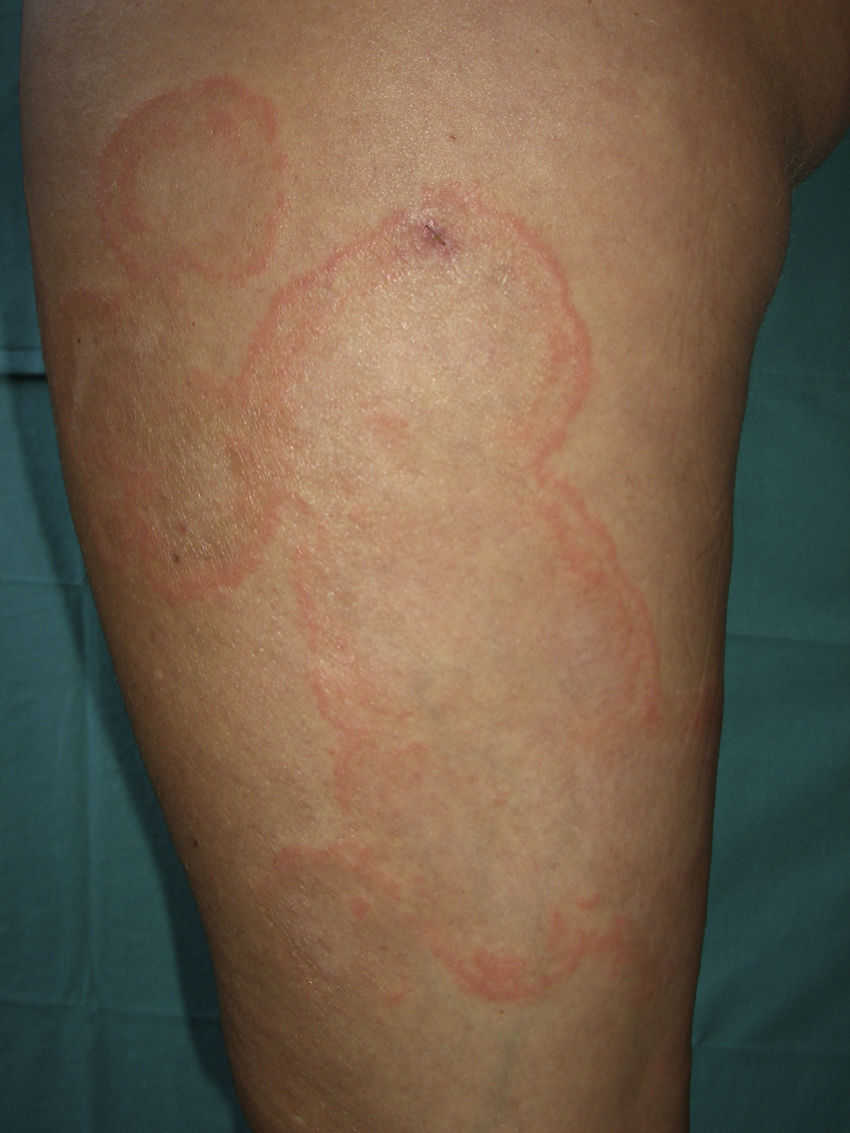
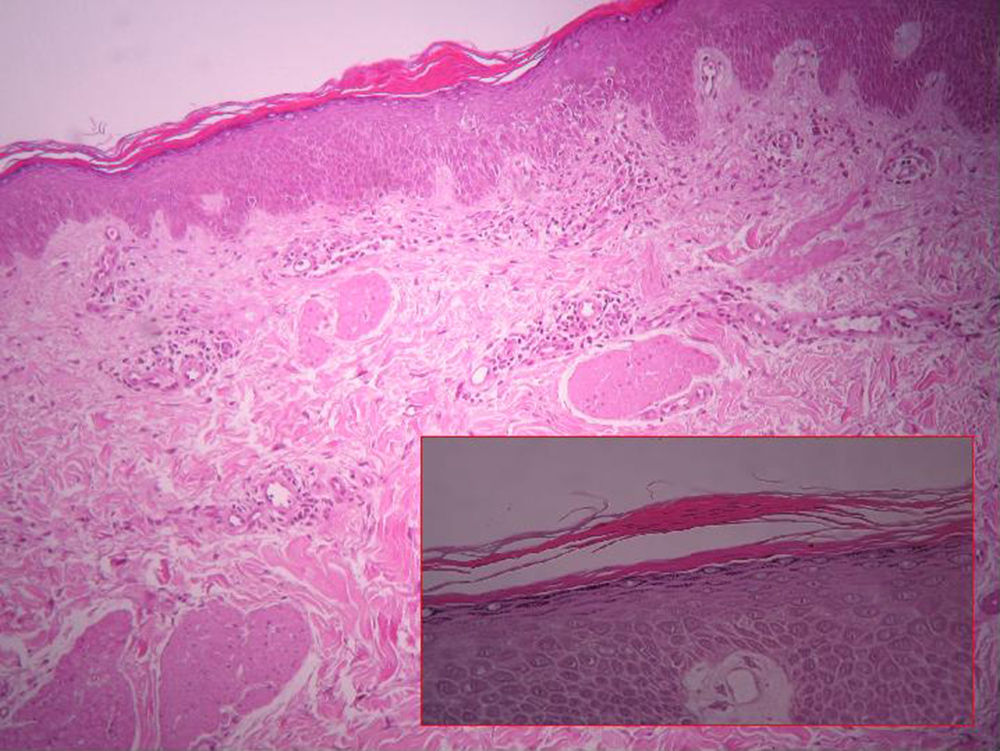
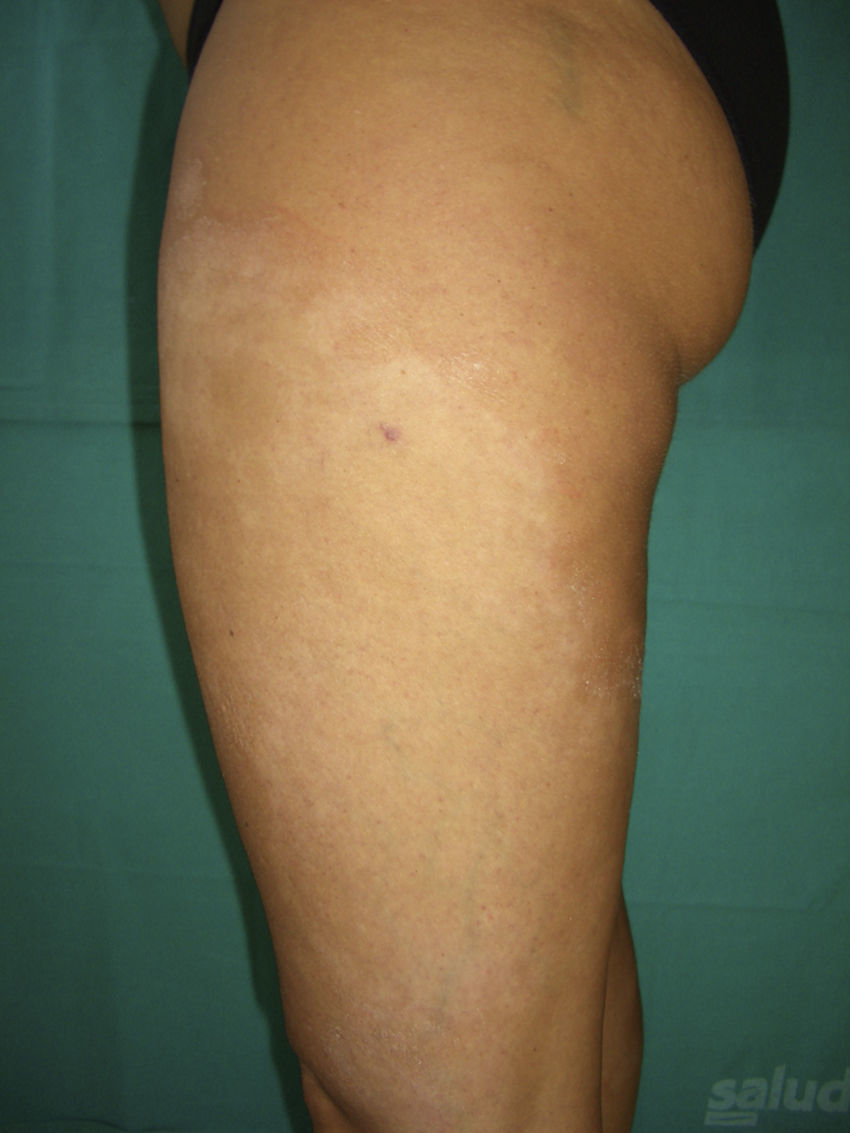
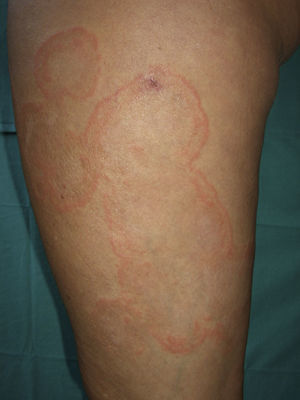
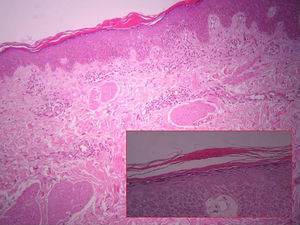
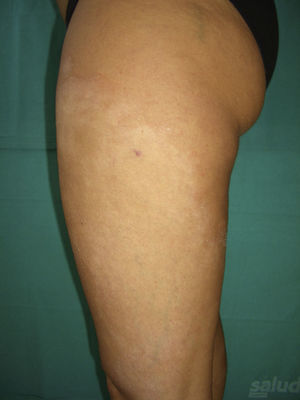
A la exploración física se apreciaban lesiones anulares eritematosas de distintos tamaños con borde discretamente sobreelevado, sin vesiculación y centro aclarado, con un collarete descamativo en el margen interno de las mismas localizadas en los muslos, el tronco y los brazos (fig. 1). Nuestro diagnóstico clínico inicial fue de eritema anular centrífugo, por lo que se solicitó una biopsia del borde de crecimiento activo de una de las lesiones. La imagen histológica mostraba un infiltrado linfohistiocitario alrededor de los vasos superficiales con zonas de espongiosis y paraqueratosis focal. La tinción PAS resultó negativa para la investigación de hongos (fig. 2). Él análisis de sangre, orina y las serologías para toxoplasma, lúes, rubéola, hepatitis B, C, y VIH fueron normales. Con el diagnóstico de eritema anular centrífugo se inició tratamiento con metilprednisolona 0,1% en crema dos aplicaciones al día, sin que las lesiones mejoraran, apareciendo algunas más progresivamente hasta el final del embarazo. Sin embargo, pocas horas después del parto las lesiones comenzaron a involucionar rápidamente, de tal forma que a los tres días posparto casi habían desaparecido (fig. 3). A los cinco días, coincidiendo con el paso del calostro a la leche materna, la paciente sufrió un rebrote que cedió rápidamente. Un mes después las lesiones habían desaparecido completamente y tras 8 meses de seguimiento la paciente permanece asintomática.
El EAC puede aparecer en cualquier momento de la vida, pero se observa una mayor incidencia a partir de los 50 años. No tiene predilección por ningún sexo y generalmente las lesiones se resuelven en el plazo de varias semanas, cuando se suprime el factor desencadenante. Las localizaciones más frecuentemente afectadas son las nalgas, los muslos y la parte proximal de los brazos.
Hoy en día se considera al EAC un patrón de reacción cutánea, cuya histología no es específica tal y como se describía en un principio4. Clásicamente se distinguían una forma superficial y otra profunda. Según Ziemer et al el término de EAC debería reservarse al de tipo superficial5. Para estos autores el diagnóstico diferencial clínico e histológico debe llevar a considerar tres grupos de enfermedad: el lupus eritematoso túmido, la dermatitis espongiótica (subaguda o crónica), variantes exageradas de pitiriasis rosada o eccema de estasis y menos frecuentemente el pseudolinfoma, en particular asociado a Borrelia5.
El diagnóstico diferencial incluye otras lesiones eritematosas anulares como por ejemplo la pitiriasis rosada, la tinea corporis, el lupus eritematoso subagudo, la dermatitis seborreica, la psoriasis pustulosa, el granuloma anular, la sífilis, la dermatosis Ig A lineal, etc. En este caso, además, hay que tener en cuenta otras dermatosis del embarazo, sobre todo las erupciones eccematosas incluidas en el término de erupción atópica del embarazo. Estas son de inicio precoz (entre el primer y segundo trimestre del embarazo) e incluyen el prurigo del embarazo (Besnier), las formas de inicio precoz del prurigo del embarazo (Nurse), la dermatitis papulosa del embarazo y la foliculitis pruriginosa del embarazo. La histología en estos casos es inespecífica, con datos superponibles a los descritos en nuestra paciente6.
Se cree que el EAC pueda ser debido a un mecanismo de hipersensibilidad a diferentes antígenos. Algunos desencadenantes incluyen infecciones como tinea pedis, candidiasis, infección por Molluscum contagiosum o virus de Epstein-Barr y parásitos. Menos frecuentemente se ha relacionado con ciertos fármacos (por ejemplo diuréticos, antipalúdicos, sales de oro), ingesta de alimentos, transtornos reumáticos, sarcoidosis, hepatopatías, neoplasias (por ejemplo linfomas), alteraciones endocrinológicas o embarazo7.
El tratamiento del EAC consiste fundamentalmente en eliminar el factor desencadenante y los corticoides tópicos.
Se han descrito en la literatura solamente tres casos de EAC durante la gestación que evolucionaron de la misma forma que nuestra paciente, con la desaparición de las lesiones inmediatamente después del parto (tabla 1). Existen evidencias de que el ciclo menstrual y los componentes estrogénicos pueden actuar como desencadenantes. Dogan estableció por primera vez una relación causal entre la hormona gonadotrofina coriónica humana (hCG), que alcanza su pico máximo a las 12 semanas y la aparición del EAC3. Nuestro caso también pudiese explicarse a través de la misma teoría hormonal, dado que las lesiones comenzaron a desarrollarse a las 12 semanas de gestación. Una de nuestras observaciones, no descrita en los casos previos, fue el rebrote con el fenómeno coloquialmente denominado “subida de la leche”, en el que las mamas adquieren mucha turgencia y la succión del pezón por el recién nacido estimula la liberación de oxitocina y prolactina, hormonas clave en el inicio de la lactancia materna.
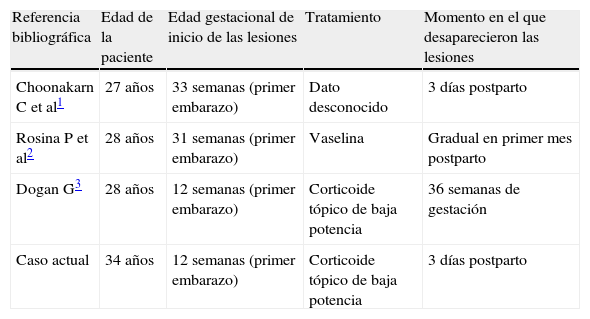
Resumen de los casos de eritema anular centrífugo asociados a gestación publicados
| Referencia bibliográfica | Edad de la paciente | Edad gestacional de inicio de las lesiones | Tratamiento | Momento en el que desaparecieron las lesiones |
| Choonakarn C et al1 | 27 años | 33 semanas (primer embarazo) | Dato desconocido | 3 días postparto |
| Rosina P et al2 | 28 años | 31 semanas (primer embarazo) | Vaselina | Gradual en primer mes postparto |
| Dogan G3 | 28 años | 12 semanas (primer embarazo) | Corticoide tópico de baja potencia | 36 semanas de gestación |
| Caso actual | 34 años | 12 semanas (primer embarazo) | Corticoide tópico de baja potencia | 3 días postparto |
Es probable que la aportación de nuevos casos sirvan para dilucidar qué papel desempeñan los cambios hormonales e inmunológicos en la aparición de este tipo de lesiones, al igual que ha ocurrido con otras dermatosis del embarazo.