El párpado, debido a la especial laxitud del tejido celular subcutáneo, por infiltración en sus espacios intersticiales, puede sufrir notables deformaciones. El grado de un edema puede oscilar entre una simple tumefacción del reborde ciliar hasta un importante aumento del tejido periocular, ocasionando en algunos pacientes una disminución e incluso la oclusión de la hendidura palpebral. El diagnóstico diferencial del edema palpebral es complejo y requiere realizar una exploración física cuidadosa y considerar causas inflamatorias y no inflamatorias. Entre las no inflamatorias hay que destacar la crisis hipotiroidea, como en el caso expuesto1.
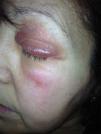
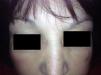
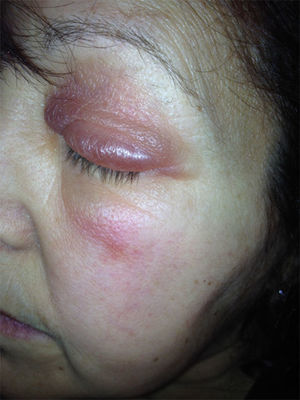
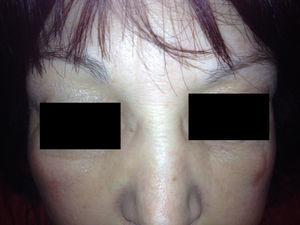
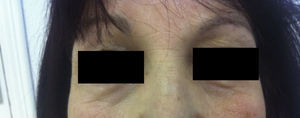
Presentamos el caso de una mujer de 52 años que consultó por un edema palpebral bilateral de una semana de evolución de aparición súbita, no doloroso ni pruriginoso. Entre los antecedentes personales destacaba un hipotiroidismo de origen autoinmune (tiroiditis de Hashimoto) desde hacía 5 años en tratamiento con terapia hormonal sustitutiva (75mcg/día de levotiroxina), una hepatitis autoinmune tratada con prednisona 7,5mg al día vía oral desde hacía un año y una HTA controlada con enalapril de 20mg al día vía oral. Acude a nuestra consulta por edema bipalpebral de 24h de evolución. La paciente no refería ingesta de nuevos fármacos, traumatismos ni posibilidad de picadura o contacto con ningún cosmético en la zona. A la exploración se observaba un edema blando bilateral más acentuado en el lado derecho con un discreto eritema, sin crepitación, vesículas ni descamación (figs. 1 y 2). No presentaba alteración de la agudeza visual o movilidad ocular ni tampoco lesiones cutáneas a otro nivel. La analítica completa que se realizó era normal, pero mostraba una TSH de 50,3mIU/l y una tiroxina libre disminuida de 0,5ng/dl. Se ajustó el tratamiento con levotiroxina a dosis altas (500mcg/día) y se incremento la dosis de prednisona oral para reducir la inflamación (15mg/día). A los 7 días de la primera visita la TSH había descendido a 35mIU/l y las hormonas tiroideas se habían normalizado, coincidiendo todo ello con una importante mejoría del edema palpebral. Una semana después el cuadro dermatológico estaba en total remisión (fig. 3) y la TSH había descendido hasta 20mIU/l.
Las características y evolución clínica confirmaron el diagnóstico de edema bipalpebral asociado a insuficiencia tiroidea aguda.
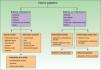
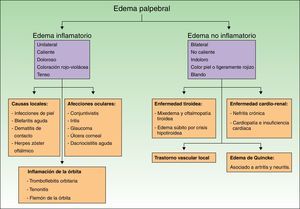
El diagnóstico diferencial del edema palpebral hay que realizarlo con diversas entidades clínicas, como se demuestra en la figura 4. Se debe observar cuidadosamente su intensidad, su localización en uno o ambos párpados y su coloración. Este examen inicial permite en primer lugar descartar infiltrados palpebrales aéreos con su característica sensación de nieve crepitante, o hemáticos en el transcurso de los hematomas palpebrales. Finalmente hay que definir si se trata de un edema inflamatorio o no inflamatorio y analizar las posibles causas.
El edema palpebral asociado a la insuficiencia tiroidea es infrecuente, y en ocasiones puede simular otras entidades como el angioedema, picaduras y el eczema de contacto2. En el caso descrito la ausencia de induración, vesículas y prurito hacían poco probable los diagnósticos de eczema o angioedema, además se produjo una mejoría clínica importante coincidiendo con la remisión de la crisis hipotiroidea. Las causas de este edema no son bien conocidas, aunque influye el depósito de mucopolisacáridos, y los casos descritos muestran que se trata de un signo clínico que ocurre en crisis de hipotiroidismo severas. A veces el edema palpebral es más sutil y se asocia con alopecia de la cola de la ceja3. En algunos casos se manifiesta como redundancia palpebral debido a la laxitud del párpado4. El edema se resuelve progresivamente con el tratamiento del hipotiroidismo4,5.
El edema palpebral no es la única manifestación dermatológica asociada al hipotiroidismo, ya que existen otras más frecuentes que a veces pasan desapercibidas. En más del 80% de los pacientes la epidermis es fina, seca, áspera, hiperqueratósica y cubierta de finas escamas superficiales6. El pelo es opaco, áspero y quebradizo, en parte debido a la disminución de la secreción de sebo. La alopecia se ha observado en hasta el 50% de los pacientes y puede ser difusa o parcial y las uñas son delgadas, frágiles, con estriaciones, surcos longitudinales y transversales7.
Finalmente, ante la presencia de un edema blando bilateral asintomático y de origen súbito en el que se descarta el eczema y angioedema deben sospecharse causas sistémicas como el hipotiroidismo. Por todo ello, el edema palpebral puede ser signo de numerosas enfermedades, tanto locales como sistémicas, y requiere una investigación clínica minuciosa que permita determinar la etiología e instaurar un tratamiento apropiado.