Las dermatosis tropicales son un conjunto de enfermedades cutáneas adquiridas en países y regiones tropicales que afectan a más de 17.000 viajeros todos los años1. Se describe el caso de un paciente con una dermatosis tropical adquirida en la comunidad y se comenta su diagnóstico y tratamiento.
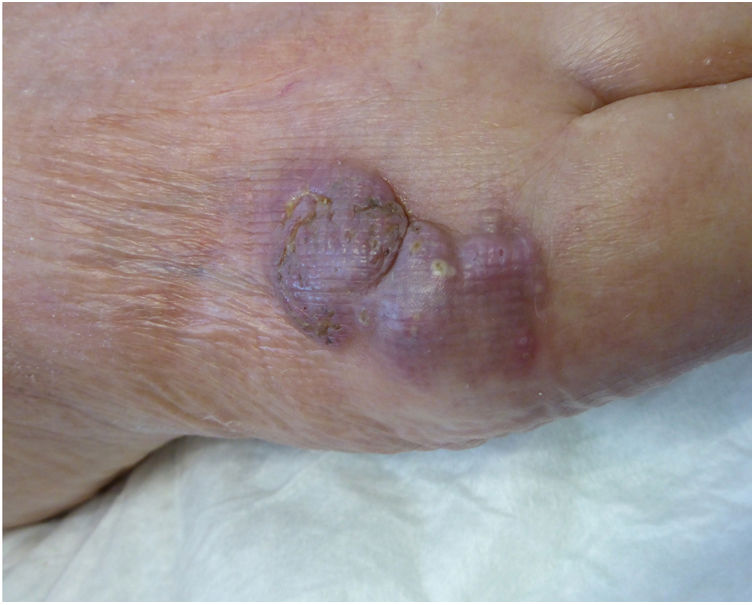
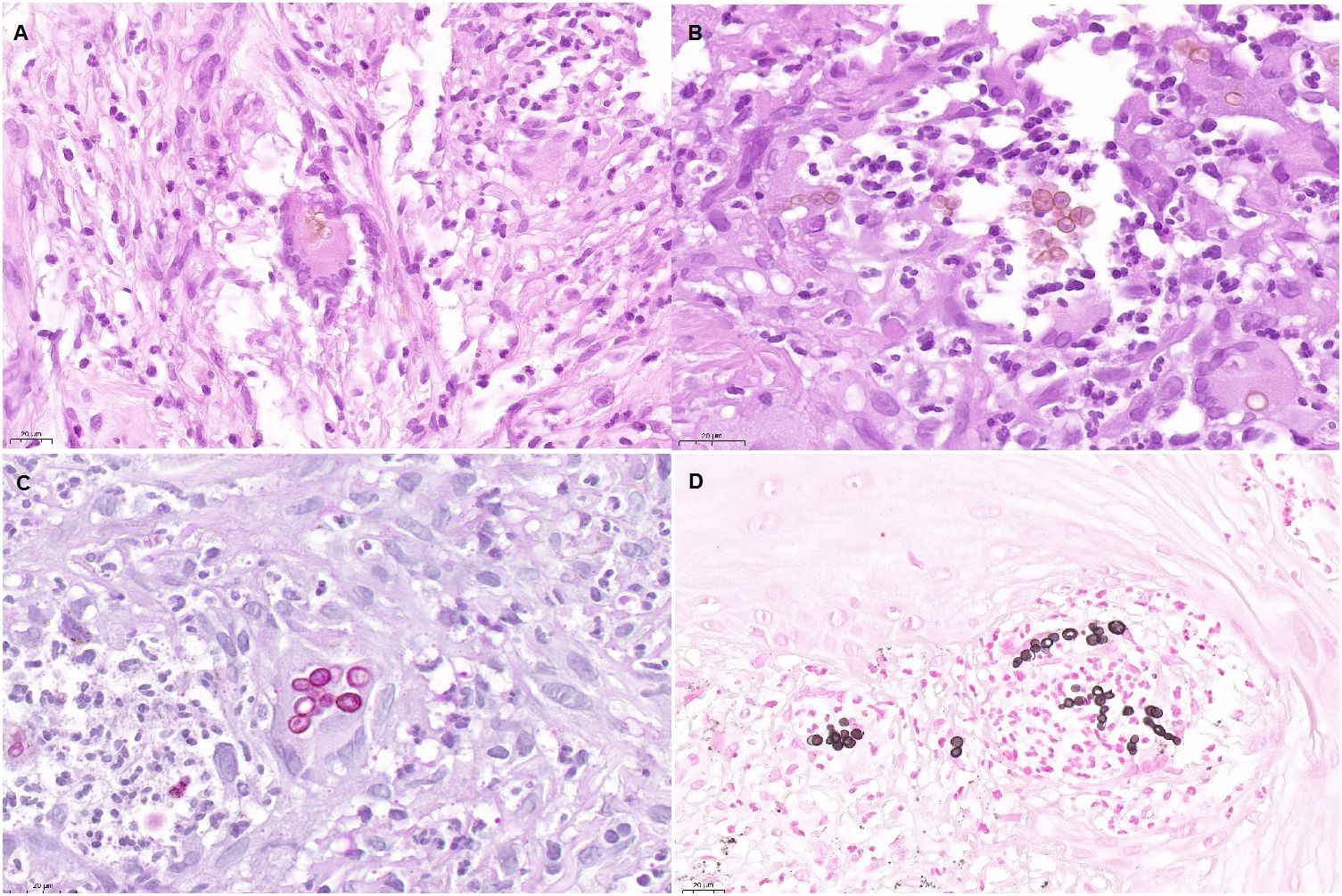
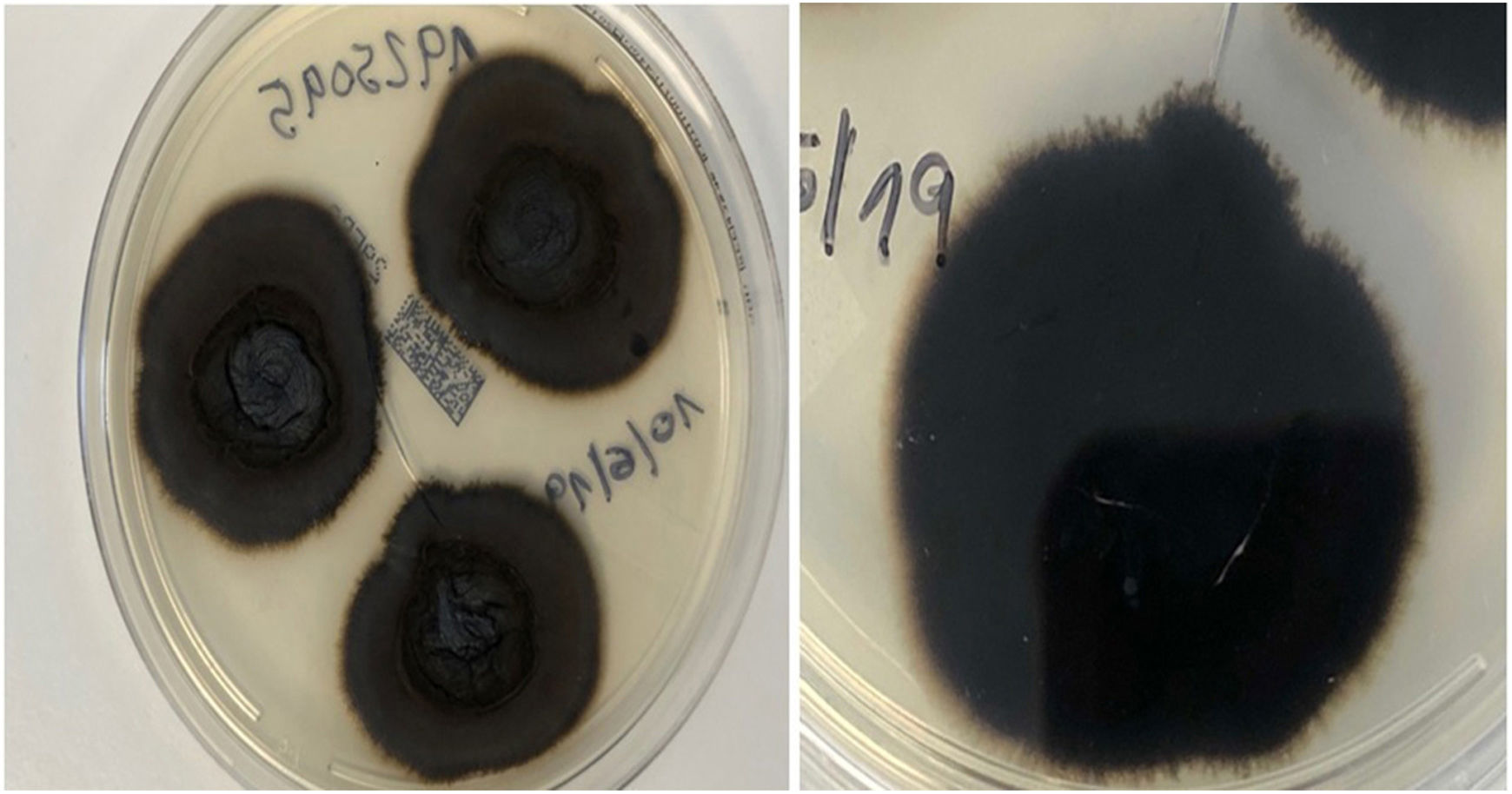
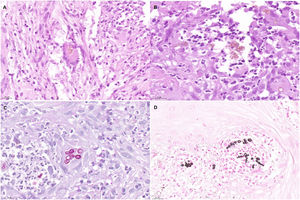
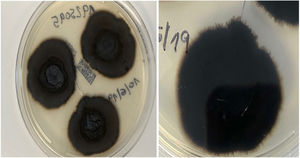
Un varón de 82 años, con antecedentes de hipertensión arterial, diabetes mellitus de tipo 2, insuficiencia venosa crónica y hemocromatosis hereditaria, consultó por una lesión supurativa excrecente, localizada en el dorso del pie izquierdo, de 3 meses de evolución. La lesión había sido tratada con antisépticos y corticoides tópicos, sin objetivar ninguna mejoría. El paciente no refería haber viajado fuera de la comunidad murciana. Cultivaba una huerta y no recordaba ningún traumatismo accidental. En la exploración física, se objetivó una placa nodular, multilobulada, violácea, de consistencia blanda y de un tamaño de 3×4cm (fig. 1). Se realizó una biopsia por sacabocados, que mostró una hiperplasia pseudoepiteliomatosa con una intensa inflamación granulomatosa, la presencia de focos de abscesificación, células gigantes multinucleadas y cuerpos de Medlar o células muriformes (fig. 2). La biopsia se cultivó en nuestro hospital en medios de agar-sangre y agar-Sabouraud, a 30°C. A los 21 días se observó el crecimiento de unas colonias negras (fig. 3) que, tras el examen con el microscopio óptico, se identificaron como del género Exophiala. La cepa se remitió al Centro Nacional de Microbiología en donde se identificó, mediante secuenciación del ADN ribosómico, como Exophiala bergeri. Se trató con 200mg al día de itraconazol, pese a lo cual el paciente falleció por un shock séptico secundario a una artritis séptica de rodilla por Pseudomonas aeruginosa a los 8 meses de seguimiento y habiendo obtenido una leve mejoría de la lesión cutánea.
Imágenes de anatomía patológica. A) Sección histológica (H-E, x40) en la que se aprecia, en el centro de la imagen, una célula gigante multinucleada con células muriformes o cuerpos de Medlar en su interior. B) Sección histológica (H-E, x63) en la que se distinguen muy bien los cuerpos de Medlar en el centro de la imagen. C) Sección histológica (PAS, x40), en la que se observan de forma detallada los cuerpos de Medlar. D) Sección histológica (metenamina de plata, x40), en la que también se observan de forma detallada los cuerpos de Medlar.
La cromoblastomicosis es una dermatosis verrugosa causada por una infección crónica de piel y el tejido celular subcutáneo por hongos dematiáceos. Las especies más frecuentes implicadas son Fonsecaea pedrosoi, Fonsecaea compacta, Fonsecaea monophora, Phialophora verrucosa, Cladophialophora carrionii y Rhinocladiella aquaspersa, mientras que Exophiala bergeri es una especie mucho menos frecuente2,3.
Predomina en regiones con climas tropicales y subtropicales (región del Caribe, África, Australia y Japón). El reservorio lo constituyen el suelo, las plantas y la madera en descomposición y, por ello, son típicos los casos en los trabajadores rurales como agricultores, ganaderos o mineros, con predominio en los varones. La puerta de entrada del microorganismo suele ser una herida en las extremidades. Se considera una enfermedad ocupacional en todo el mundo. Aunque se han descrito algunos casos en pacientes inmunodeprimidos (sobre todo en los pacientes con una neoplasia o un trasplante de órgano sólido), predomina en inmunocompetentes2,3.
La manifiestación clínica es una pápula o un nódulo, típicamente en la pierna, que progresa hasta formar una placa verrugosa o granulomatosa. Para el diagnóstico, es fundamental una historia clínica completa y la realización de una biopsia y cultivo. La anatomía patológica es muy característica, con la presencia de los cuerpos de Medlar (los cuales son patognomónicos), que permite diferenciarla claramente de una feohifomicosis, una micosis causada por hongos dematiáceos, que predomina en pacientes inmunodeprimidos. Además, es importante destacar que el diagnóstico final de especie es microbiológico. El diagnóstico diferencial se plantea con otras enfermedades, tales como la tuberculosis cutánea, la sífilis terciaria, la blastomicosis, la leishmaniosis y la feohifomicosis2,3.
Las opciones terapéuticas son limitadas2,3. En el caso de una enfermedad localizada, se puede optar por la resección quirúrgica con unos márgenes adecuados. En los casos de enfermedad diseminada, son de elección los antifúngicos sistémicos, asociados o no a otras terapias. Los más usados son el itraconazol (200-400mg/día) y la terbinafina (250-500mg/día). Deben usarse durante períodos prolongados (8-36 meses) ya que la respuesta es lenta; se alcanzan unas tasas de curación del 85-90%. Recientemente, la terapia con itraconazol en pulsos (400mg diarios durante una semana al mes durante 6-12 meses) ha mostrado buenos resultados. El posaconazol y el voriconazol han demostrado ser efectivos en pacientes que no respondieron a itraconazol y terbinafina. La anfotericina B, 5-fluocitosina, ketoconazol y tiabendazol son menos usados por su peor relación beneficio/riesgo. En lo referente a las terapias físicas, la crioterapia y la termoterapia han demostrado ser efectivas de forma aislada y asociadas a antifúngicos sistémicos. Recientemente también se han documentado casos con una buena respuesta a la terapia fotodinámica con 5-ALA, sobre todo asociada al tratamiento con antifúngicos sistémicos4. Otros tratamientos incluyen la terapia láser con CO2 y el imiquimod tópico5,6.
Hasta la fecha solo hemos encontrado en la literatura 7 casos de cromoblastomicosis autóctonos en España7-10. Únicamente se ha descrito un caso en inmunodeprimidos7.
En este trabajo hemos descrito el octavo caso de cromoblastomicosis adquirida en España. Se debe tener en cuenta este diagnóstico ante una pápula o un nódulo supurativos que progresan a una placa verrucosa o granulomatosa de localización en miembros inferiores, aun sin el antecedente epidemiológico de un viaje a una región tropical. Las características de los pacientes autóctonos no difieren respecto al modelo prototípico; cabe insistir en su asociación con el medio rural y las profesiones asociadas.